Enfermedad de Tay-Sachs
(leer más)
La medicina nuclear o nucleología es una especialidad médica que implica la aplicación de sustancias radiactivas en el diagnóstico y tratamiento de enfermedades. Las imágenes nucleares, en cierto sentido, son "radiología hecha de adentro hacia afuera" porque registran la radiación emitida desde el interior del cuerpo en lugar de la radiación generada por fuentes externas como los rayos X. Además, las exploraciones de medicina nuclear difieren de la radiología, ya que el énfasis no está en la anatomía de imagen, sino en la función. Por tal motivo, se denomina modalidad de imagen fisiológica. La tomografía computarizada por emisión de fotón único (SPECT) y la tomografía por emisión de positrones (PET) son las dos modalidades de imagen más comunes en medicina nuclear.
En la imagenología de medicina nuclear, los radiofármacos se toman internamente, por ejemplo, por inhalación, por vía intravenosa u oral. Luego, detectores externos (cámaras gamma) capturan y forman imágenes a partir de la radiación emitida por los radiofármacos. Este proceso es diferente a una radiografía de diagnóstico, donde la radiación externa pasa a través del cuerpo para formar una imagen.
Existen varias técnicas de medicina nuclear diagnóstica.
 Una gammagrafía ósea de cuerpo entero de medicina nuclear. La exploración ósea de cuerpo entero de medicina nuclear se usa generalmente en evaluaciones de diversas patologías relacionadas con los huesos, como dolor óseo, fractura por estrés, lesiones óseas no malignas, infecciones óseas o la propagación del cáncer al hueso.
Una gammagrafía ósea de cuerpo entero de medicina nuclear. La exploración ósea de cuerpo entero de medicina nuclear se usa generalmente en evaluaciones de diversas patologías relacionadas con los huesos, como dolor óseo, fractura por estrés, lesiones óseas no malignas, infecciones óseas o la propagación del cáncer al hueso. Gammagrafía de perfusión miocárdica de medicina nuclear con talio-201 para las imágenes de reposo (filas inferiores) y Tc-Sestamibi para las imágenes de estrés (filas superiores). La exploración de perfusión miocárdica de medicina nuclear juega un papel fundamental en la evaluación no invasiva de la enfermedad de las arterias coronarias. El estudio no solo identifica a los pacientes con enfermedad arterial coronaria; también proporciona información pronóstica general o riesgo general de eventos cardíacos adversos para el paciente.
Gammagrafía de perfusión miocárdica de medicina nuclear con talio-201 para las imágenes de reposo (filas inferiores) y Tc-Sestamibi para las imágenes de estrés (filas superiores). La exploración de perfusión miocárdica de medicina nuclear juega un papel fundamental en la evaluación no invasiva de la enfermedad de las arterias coronarias. El estudio no solo identifica a los pacientes con enfermedad arterial coronaria; también proporciona información pronóstica general o riesgo general de eventos cardíacos adversos para el paciente. Una gammagrafía paratiroidea con medicina nuclear demuestra un adenoma paratiroideo adyacente al polo inferior izquierdo de la glándula tiroides. El estudio anterior se realizó con imágenes simultáneas de tecnecio-sestamibi (1.ª columna) y yodo-123 (2.ª columna) y la técnica de sustracción (3.ª columna).
Una gammagrafía paratiroidea con medicina nuclear demuestra un adenoma paratiroideo adyacente al polo inferior izquierdo de la glándula tiroides. El estudio anterior se realizó con imágenes simultáneas de tecnecio-sestamibi (1.ª columna) y yodo-123 (2.ª columna) y la técnica de sustracción (3.ª columna). Exploración hepatobiliar normal (escaneo HIDA). La exploración hepatobiliar de medicina nuclear es clínicamente útil en la detección de la enfermedad de la vesícula biliar.
Exploración hepatobiliar normal (escaneo HIDA). La exploración hepatobiliar de medicina nuclear es clínicamente útil en la detección de la enfermedad de la vesícula biliar. Exploración normal de ventilación y perfusión pulmonar (V/Q). La exploración V/Q de medicina nuclear es útil en la evaluación de la embolia pulmonar.
Exploración normal de ventilación y perfusión pulmonar (V/Q). La exploración V/Q de medicina nuclear es útil en la evaluación de la embolia pulmonar. Gammagrafía tiroidea con yodo-123 para evaluación de hipertiroidismo.
Gammagrafía tiroidea con yodo-123 para evaluación de hipertiroidismo. Una gammagrafía hepática SPECT de medicina nuclear con glóbulos rojos autólogos marcados con tecnecio-99m. Un foco de alta captación (flecha) en el hígado es compatible con un hemangioma.
Una gammagrafía hepática SPECT de medicina nuclear con glóbulos rojos autólogos marcados con tecnecio-99m. Un foco de alta captación (flecha) en el hígado es compatible con un hemangioma.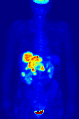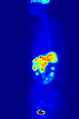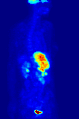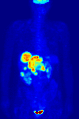 Proyección de máxima intensidad (MIP) de una tomografía por emisión de positrones (PET) de cuerpo completo de una mujer de 79 kg después de la inyección intravenosa de 371 MBq de 18F-FDG (una hora antes de la medición).
Proyección de máxima intensidad (MIP) de una tomografía por emisión de positrones (PET) de cuerpo completo de una mujer de 79 kg después de la inyección intravenosa de 371 MBq de 18F-FDG (una hora antes de la medición).Las pruebas de medicina nuclear se diferencian de la mayoría de las demás modalidades de diagnóstico por imágenes en que las pruebas de diagnóstico muestran principalmente la función fisiológica del sistema que se investiga, a diferencia de las imágenes anatómicas tradicionales, como la TC o la RM. Los estudios de imágenes de medicina nuclear son generalmente más específicos de órganos, tejidos o enfermedades (p. ej., gammagrafía pulmonar, gammagrafía cardíaca, gammagrafía ósea, gammagrafía cerebral, tumor, infección, enfermedad de Parkinson, etc.) que las imágenes de radiología convencional, que se centran en un sección particular del cuerpo (por ejemplo: radiografía de tórax, tomografía computarizada de abdomen/pelvis, tomografía computarizada de cabeza, etc.). Además, existen estudios de medicina nuclear que permiten obtener imágenes de todo el cuerpo en función de ciertos receptores o funciones celulares. Algunos ejemplos son las tomografías por emisión de positrones (PET) de cuerpo entero o las tomografías por emisión de positrones (PET)/TC, las tomografías con galio, las tomografías con glóbulos blancos con indio, MIBG y las tomografías con octreótido.
Si bien la capacidad del metabolismo nuclear para generar imágenes de procesos patológicos a partir de diferencias en el metabolismo es insuperable, no es única. Ciertas técnicas, como la resonancia magnética funcional, toman imágenes de los tejidos (en particular, los tejidos cerebrales) mediante el flujo sanguíneo y, por lo tanto, muestran el metabolismo. Además, las técnicas de realce de contraste tanto en la TC como en la RM muestran regiones de tejido que manejan los productos farmacéuticos de manera diferente, debido a un proceso inflamatorio.
Las pruebas de diagnóstico en medicina nuclear aprovechan la forma en que el cuerpo maneja las sustancias de manera diferente cuando hay una enfermedad o patología presente. El radionúclido que se introduce en el cuerpo a menudo se une químicamente a un complejo que actúa de manera característica dentro del cuerpo; esto se conoce comúnmente como marcador. En presencia de una enfermedad, un trazador a menudo se distribuirá por el cuerpo y/o se procesará de manera diferente. Por ejemplo, el ligando metileno-difosfonato (MDP) puede ser absorbido preferentemente por el hueso. Al unir químicamente el tecnecio-99m al MDP, la radiactividad se puede transportar y unir al hueso a través de la hidroxiapatita para obtener imágenes. Cualquier función fisiológica aumentada, como por ejemplo debido a una fractura en el hueso, generalmente significará una concentración aumentada del trazador. Esto a menudo resulta en la aparición de un "punto caliente", que es un aumento focal en la acumulación de radio o un aumento general en la acumulación de radio en todo el sistema fisiológico. Algunos procesos de enfermedad dan como resultado la exclusión de un marcador, lo que da como resultado la aparición de un "punto frío". Se han desarrollado muchos complejos trazadores para obtener imágenes o tratar muchos órganos, glándulas y procesos fisiológicos diferentes.
En algunos centros, las exploraciones de medicina nuclear se pueden superponer, mediante software o cámaras híbridas, a imágenes de modalidades como la TC o la RM para resaltar la parte del cuerpo en la que se concentra el radiofármaco. Esta práctica a menudo se denomina fusión de imágenes o registro conjunto, por ejemplo, SPECT/CT y PET/CT. La técnica de imágenes de fusión en medicina nuclear proporciona información sobre la anatomía y la función, que de otro modo no estaría disponible o requeriría un procedimiento o cirugía más invasiva.
 PET/TC de cuerpo entero normal con FDG-18. La exploración PET/CT de cuerpo entero se usa comúnmente en la detección, estadificación y seguimiento de varios tipos de cáncer.
PET/TC de cuerpo entero normal con FDG-18. La exploración PET/CT de cuerpo entero se usa comúnmente en la detección, estadificación y seguimiento de varios tipos de cáncer.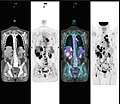 PET/CT de cuerpo entero anormal con múltiples metástasis de un cáncer. La exploración PET/CT de cuerpo entero se ha convertido en una herramienta importante en la evaluación del cáncer.
PET/CT de cuerpo entero anormal con múltiples metástasis de un cáncer. La exploración PET/CT de cuerpo entero se ha convertido en una herramienta importante en la evaluación del cáncer.Si bien los riesgos de las exposiciones a la radiación de bajo nivel no se comprenden bien, se ha adoptado universalmente un enfoque cauteloso de que todas las exposiciones humanas a la radiación deben mantenerse tan bajas como sea razonablemente posible, "ALARP". (Originalmente, esto se conocía como "Tan bajo como sea razonablemente posible" (ALARA), pero esto ha cambiado en los borradores modernos de la legislación para agregar más énfasis en lo "Razonablemente" y menos en lo "Alcanzable".)
Trabajando con el principio ALARP, antes de exponer a un paciente a un examen de medicina nuclear, se debe identificar el beneficio del examen. Esto debe tener en cuenta las circunstancias particulares del paciente en cuestión, cuando corresponda. Por ejemplo, si es poco probable que un paciente pueda tolerar una cantidad suficiente del procedimiento para lograr un diagnóstico, entonces sería inapropiado inyectar al paciente el marcador radiactivo.
Cuando el beneficio justifique el procedimiento, la exposición a la radiación (la cantidad de radiación que recibe el paciente) también debe mantenerse tan baja como sea razonablemente posible. Esto significa que las imágenes producidas en medicina nuclear nunca deberían ser mejores que las requeridas para un diagnóstico confiable. Dar mayores exposiciones a la radiación puede reducir el ruido en una imagen y hacerla más atractiva desde el punto de vista fotográfico, pero si la pregunta clínica se puede responder sin este nivel de detalle, entonces esto es inapropiado.
Como resultado, la dosis de radiación de las imágenes de medicina nuclear varía mucho según el tipo de estudio. La dosis de radiación efectiva puede ser inferior o comparable o puede superar con creces la dosis de radiación de fondo anual ambiental diaria general. Del mismo modo, también puede ser menor, en el rango o mayor que la dosis de radiación de una tomografía computarizada de abdomen/pelvis.
Algunos procedimientos de medicina nuclear requieren una preparación especial del paciente antes del estudio para obtener el resultado más preciso. Las preparaciones previas a la toma de imágenes pueden incluir la preparación dietética o la suspensión de ciertos medicamentos. Se anima a los pacientes a consultar con el departamento de medicina nuclear antes de una exploración.
El resultado del proceso de obtención de imágenes de medicina nuclear es un conjunto de datos que comprende una o más imágenes. En conjuntos de datos de múltiples imágenes, la matriz de imágenes puede representar una secuencia de tiempo (es decir, cine o película) a menudo denominada conjunto de datos "dinámico", una secuencia de tiempo activada por el corazón o una secuencia espacial en la que la cámara gamma se mueve en relación con el paciente. SPECT (tomografía computarizada por emisión de fotón único) es el proceso mediante el cual las imágenes adquiridas de una cámara gamma giratoria se reconstruyen para producir una imagen de un "corte" a través del paciente en una posición particular. Una colección de cortes paralelos forman una pila de cortes, una representación tridimensional de la distribución de radionucleidos en el paciente.
La computadora de medicina nuclear puede requerir millones de líneas de código fuente para proporcionar paquetes de análisis cuantitativo para cada una de las técnicas de imagen específicas disponibles en medicina nuclear.
Las secuencias de tiempo se pueden analizar más a fondo utilizando modelos cinéticos como modelos multicompartimentales o un diagrama de Patlak.
La terapia con radionúclidos se puede utilizar para tratar afecciones como el hipertiroidismo, el cáncer de tiroides, el cáncer de piel y los trastornos de la sangre.
En la terapia de medicina nuclear, la dosis de tratamiento de radiación se administra internamente (p. ej., vía intravenosa u oral) o externamente directamente sobre el área a tratar en forma de compuesto (p. ej., en caso de cáncer de piel).
Los radiofármacos utilizados en la terapia de medicina nuclear emiten radiación ionizante que viaja solo una distancia corta, lo que minimiza los efectos secundarios no deseados y el daño a los órganos no afectados oa las estructuras cercanas. La mayoría de las terapias de medicina nuclear se pueden realizar como procedimientos ambulatorios, ya que el tratamiento tiene pocos efectos secundarios y la exposición a la radiación del público en general se puede mantener dentro de un límite seguro.
Terapias comunes de medicina nuclear (fuente no sellada)
| Sustancia | Condición |
|---|---|
| Yodo-131-yoduro de sodio | hipertiroidismo y cáncer de tiroides |
| Itrio-90-ibritumomab tiuxetan (Zevalin) y yodo-131-tositumomab (Bexxar) | linfoma refractario |
| I-MIBG (metayodobencilguanidina) | tumores neuroendocrinos |
| Samario-153 o estroncio-89 | tratamiento paliativo del dolor óseo |
| Renio-188 | carcinoma de células escamosas o carcinoma de células basales de la piel |
En algunos centros, el departamento de medicina nuclear también puede usar cápsulas implantadas de isótopos (braquiterapia) para tratar el cáncer.
Fuentes de radiación comúnmente utilizadas (radionúclidos) para braquiterapia
| radionucleido | Escribe | Media vida | Energía |
|---|---|---|---|
| Cesio-137 (Cs) | rayos γ | 30,17 años | 0,662 MeV |
| Cobalto-60 (Co) | rayos γ | 5,26 años | 1,17, 1,33 MeV |
| Iridio-192 (Ir) | β -partículas | 73,8 días | 0,38 MeV (media) |
| Yodo-125 (I) | rayos γ | 59,6 días | 27,4, 31,4 y 35,5 keV |
| Paladio-103 (Pd) | rayos γ | 17,0 días | 21 keV (media) |
| Rutenio-106 (Ru) | β -partículas | 1,02 años | 3,54 MeV |
La historia de la medicina nuclear contiene contribuciones de científicos de diferentes disciplinas en física, química, ingeniería y medicina. La naturaleza multidisciplinaria de la medicina nuclear dificulta que los historiadores de la medicina determinen la fecha de nacimiento de la medicina nuclear. Esto probablemente se puede ubicar mejor entre el descubrimiento de la radiactividad artificial en 1934 y la producción de radionúclidos por parte del Laboratorio Nacional de Oak Ridge para uso relacionado con la medicina, en 1946.
Los orígenes de esta idea médica se remontan a mediados de la década de 1920 en Friburgo, Alemania, cuando George de Hevesy realizó experimentos con radionúclidos administrados a ratas, mostrando así las vías metabólicas de estas sustancias y estableciendo el principio trazador. Posiblemente, la génesis de este campo médico tuvo lugar en 1936, cuando John Lawrence, conocido como "el padre de la medicina nuclear", se ausentó de su puesto docente en la Facultad de Medicina de Yale para visitar a su hermano Ernest Lawrence en su nuevo laboratorio de radiación (ahora conocido como el Laboratorio Nacional Lawrence Berkeley) en Berkeley, California. Más tarde, John Lawrence realizó la primera aplicación en pacientes de un radionúclido artificial cuando usó fósforo-32 para tratar la leucemia.
Muchos historiadores consideran el descubrimiento de radionúclidos producidos artificialmente por Frédéric Joliot-Curie e Irène Joliot-Curie en 1934 como el hito más importante de la medicina nuclear. En febrero de 1934, informaron de la primera producción artificial de material radiactivo en la revista Nature., tras descubrir radiactividad en papel de aluminio que fue irradiado con una preparación de polonio. Su trabajo se basó en descubrimientos anteriores de Wilhelm Konrad Roentgen para rayos X, Henri Becquerel para sales de uranio radiactivo y Marie Curie (madre de Irène Curie) para torio radiactivo, polonio y acuñó el término "radiactividad". Taro Takemi estudió la aplicación de la física nuclear a la medicina en la década de 1930. La historia de la medicina nuclear no estará completa sin mencionar a estos primeros pioneros.
La medicina nuclear ganó reconocimiento público como una especialidad potencial cuando el 11 de mayo de 1946, un artículo en el Journal of the American Medical Association (JAMA) por el Dr. Saul Hertz del Hospital General de Massachusetts y el Dr. Arthur Roberts del Instituto de Tecnología de Massachusetts, describió la exitosa Se publicó el uso de tratamiento de la enfermedad de Graves con yodo radiactivo (RAI). Además, Sam Seidlin. trajo un mayor desarrollo en el campo que describe un tratamiento exitoso de un paciente con metástasis de cáncer de tiroides usando yodo radioactivo (I-131). Estos artículos son considerados por muchos historiadores como los artículos más importantes jamás publicados en medicina nuclear.Aunque el primer uso de I-131 se dedicó a la terapia del cáncer de tiroides, su uso se amplió más tarde para incluir imágenes de la glándula tiroides, cuantificación de la función tiroidea y terapia para el hipertiroidismo. Entre los muchos radionúclidos que se descubrieron para uso médico, ninguno fue tan importante como el descubrimiento y desarrollo del tecnecio-99m. Fue descubierto por primera vez en 1937 por C. Perrier y E. Segre como un elemento artificial para llenar el espacio número 43 en la Tabla Periódica. El desarrollo de un sistema generador para producir Tecnecio-99m en la década de 1960 se convirtió en un método práctico para uso médico. Hoy en día, el tecnecio-99m es el elemento más utilizado en medicina nuclear y se emplea en una amplia variedad de estudios de imágenes de medicina nuclear.
El uso clínico generalizado de la medicina nuclear comenzó a principios de la década de 1950, cuando se amplió el conocimiento sobre los radionúclidos, la detección de la radiactividad y el uso de ciertos radionúclidos para rastrear procesos bioquímicos. Los trabajos pioneros de Benedict Cassen en el desarrollo del primer escáner rectilíneo y la cámara de centelleo de Hal O. Anger (cámara Anger) ampliaron la joven disciplina de la medicina nuclear hasta convertirla en una especialidad de imagen médica completa.
A principios de la década de 1960, en el sur de Escandinavia, Niels A. Lassen, David H. Ingvar y Erik Skinhøj desarrollaron técnicas que proporcionaron los primeros mapas de flujo sanguíneo del cerebro, que inicialmente involucraban la inhalación de xenón-133; Poco después se desarrolló un equivalente intraarterial que permitía medir la distribución local de la actividad cerebral en pacientes con trastornos neuropsiquiátricos como la esquizofrenia. Las versiones posteriores tendrían 254 centelladores, por lo que se podría producir una imagen bidimensional en un monitor a color. Les permitió construir imágenes que reflejaban la activación cerebral a partir del habla, la lectura, la percepción visual o auditiva y el movimiento voluntario. La técnica también se usó para investigar, por ejemplo, movimientos secuenciales imaginados, cálculo mental y navegación espacial mental.
En la década de 1970, la mayoría de los órganos del cuerpo se podían visualizar mediante procedimientos de medicina nuclear. En 1971, la Asociación Médica Estadounidense reconoció oficialmente la medicina nuclear como especialidad médica. En 1972, se estableció la Junta Estadounidense de Medicina Nuclear y, en 1974, se estableció la Junta Estadounidense de Medicina Nuclear Osteopática, lo que consolidó la medicina nuclear como una especialidad médica independiente.
En la década de 1980, se diseñaron radiofármacos para su uso en el diagnóstico de enfermedades del corazón. El desarrollo de la tomografía computarizada por emisión de fotón único (SPECT), casi al mismo tiempo, condujo a la reconstrucción tridimensional del corazón y al establecimiento del campo de la cardiología nuclear.
Los desarrollos más recientes en medicina nuclear incluyen la invención del primer escáner de tomografía por emisión de positrones (PET). El concepto de tomografía de emisión y transmisión, más tarde desarrollado en tomografía computarizada por emisión de fotón único (SPECT), fue presentado por David E. Kuhl y Roy Edwards a fines de la década de 1950. Su trabajo condujo al diseño y construcción de varios instrumentos tomográficos en la Universidad de Pensilvania. Las técnicas de imágenes tomográficas se desarrollaron aún más en la Escuela de Medicina de la Universidad de Washington. Estas innovaciones llevaron a la fusión de imágenes con SPECT y CT por parte de Bruce Hasegawa de la Universidad de California en San Francisco (UCSF), y el primer prototipo de PET/CT por DW Townsend de la Universidad de Pittsburgh en 1998.
Las imágenes PET y PET/CT experimentaron un crecimiento más lento en sus primeros años debido al costo de la modalidad y al requisito de un ciclotrón in situ o cercano. Sin embargo, una decisión administrativa para aprobar el reembolso médico de aplicaciones limitadas de PET y PET/CT en oncología ha llevado a un crecimiento fenomenal y una aceptación generalizada en los últimos años, lo que también se vio facilitado por el establecimiento de marcadores marcados con 18F para procedimientos estándar, lo que permite trabajar en sitios no equipados con ciclotrones. Las imágenes PET/CT ahora son una parte integral de la oncología para el diagnóstico, la estadificación y el seguimiento del tratamiento. Un escáner MRI/PET completamente integrado está en el mercado desde principios de 2011.
Normalmente, el Tc se suministra a los hospitales a través de un generador de radionúclidos que contiene el radionúclido original molibdeno-99. Mo se obtiene típicamente como un producto de fisión de U en reactores nucleares, sin embargo, la escasez de suministro mundial ha llevado a la exploración de otros métodos de producción. Alrededor de un tercio del suministro mundial, y la mayor parte del suministro de Europa, de isótopos médicos se produce en el reactor nuclear de Petten en los Países Bajos. Otro tercio del suministro mundial, y la mayor parte del suministro de América del Norte, se produjo en Chalk River Laboratories en Chalk River, Ontario, Canadá, hasta su cierre permanente en 2018.
El radioisótopo más utilizado en PET F no se produce en ningún reactor nuclear, sino en un acelerador circular llamado ciclotrón. El ciclotrón se utiliza para acelerar protones para bombardear el isótopo pesado estable de oxígeno O. El O constituye aproximadamente el 0,20% del oxígeno ordinario (principalmente oxígeno-16), del cual se extrae. La F se usa normalmente para hacer FDG.
| isótopo | símbolo | Z | T 1/2 | decadencia | gama (keV) | Energía beta (keV) |
|---|---|---|---|---|---|---|
| Imágenes: | ||||||
| flúor-18 | F | 9 | 109,77 metros | β | 511 (193%) | 249,8 (97%) |
| galio-67 | Georgia | 31 | 3,26 días | CE | 93 (39%),185 (21%),300 (17%) | - |
| criptón-81m | kr | 36 | 13,1 s | ESO | 190 (68%) | - |
| rubidio-82 | Rb | 37 | 1,27 metros | β | 511 (191%) | 3.379 (95%) |
| nitrógeno-13 | norte | 7 | 9,97 metros | β | 511 (200%) | 1190 (100%) |
| tecnecio-99m | tc | 43 | 6.01 horas | ESO | 140 (89%) | - |
| indio-111 | En | 49 | 2,80 días | CE | 171 (90%),245 (94%) | - |
| yodo-123 | yo | 53 | 13,3 horas | CE | 159 (83%) | - |
| xenón-133 | Xe | 54 | 5,24 días | β | 81 (31%) | 0.364 (99%) |
| talio-201 | Tl | 81 | 3,04 días | CE | 69–83 (94%),167 (10%) | - |
| Terapia: | ||||||
| itrio-90 | Y | 39 | 2,67 días | β | - | 2.280 (100%) |
| yodo-131 | yo | 53 | 8.02d | β | 364 (81%) | 0.807 (100%) |
| lutecio-177 | Lu | 71 | 6,65 días | β | 113 (6,6%),208 (11%) | 497 (78,6%),384 (9,1%),176 (12,2%) |
| Z = número atómico, el número de protones; T 1/2 = vida media; decaimiento = modo de decaimientofotones = energías principales de los fotones en kiloelectronvoltios, keV, (abundancia/decaimiento)β = energía beta máxima en megaelectronvoltios, MeV, (abundancia/decaimiento)β = β decaimiento; β = descomposición de β; IT = transición isomérica; ec = captura de electrones* rayos X de la progenie, mercurio, Hg |
Un estudio típico de medicina nuclear implica la administración de un radionúclido en el cuerpo mediante inyección intravenosa en forma líquida o agregada, la ingestión mientras se combina con alimentos, la inhalación como gas o aerosol o, en raras ocasiones, la inyección de un radionúclido que se ha microencapsulado. Algunos estudios requieren el marcaje de las células sanguíneas del propio paciente con un radionúclido (gammagrafía de leucocitos y gammagrafía de glóbulos rojos). La mayoría de los radionúclidos de diagnóstico emiten rayos gamma ya sea directamente de su desintegración o indirectamente a través de la aniquilación de electrones y positrones, mientras que las propiedades dañinas para las células de las partículas beta se utilizan en aplicaciones terapéuticas. Los radionucleidos refinados para uso en medicina nuclear se derivan de procesos de fisión o fusión en reactores nucleares, que producen radionucleidos con vidas medias más largas, o ciclotrones,
Los radionúclidos intravenosos más utilizados son el tecnecio-99m, el yodo-123, el yodo-131, el talio-201, el galio-67, el flúor-18, la fluorodesoxiglucosa y los leucocitos marcados con indio-111. Los radionúclidos gaseosos/aerosoles más utilizados son el xenón-133, el criptón-81m y el tecnecio-99m (aerosolizado).
Un paciente que se somete a un procedimiento de medicina nuclear recibirá una dosis de radiación. Según las directrices internacionales actuales, se supone que cualquier dosis de radiación, por pequeña que sea, presenta un riesgo. La dosis de radiación administrada a un paciente en una investigación de medicina nuclear, aunque no está probada, generalmente se acepta que presenta un riesgo muy pequeño de inducir cáncer. En este sentido, es similar al riesgo de las investigaciones con rayos X, excepto que la dosis se administra internamente en lugar de una fuente externa, como una máquina de rayos X, y las cantidades de dosis suelen ser significativamente más altas que las de los rayos X.
La dosis de radiación de una investigación de medicina nuclear se expresa como una dosis efectiva con unidades de sieverts (generalmente en milisieverts, mSv). La dosis efectiva resultante de una investigación está influenciada por la cantidad de radiactividad administrada en megabecquereles (MBq), las propiedades físicas del radiofármaco utilizado, su distribución en el cuerpo y su tasa de eliminación del cuerpo.
Las dosis efectivas pueden oscilar entre 6 μSv (0,006 mSv) para una medición de la tasa de filtración glomerular con cromo-51 EDTA de 3 MBq y 11,2 mSv (11 200 μSv) para un procedimiento de imágenes del miocardio con 80 MBq de talio-201. La gammagrafía ósea común con 600 MBq de tecnecio-99m MDP tiene una dosis efectiva de aproximadamente 2,9 mSv (2900 μSv).
Antiguamente, las unidades de medida eran el curie (Ci), siendo 3,7E10 Bq, y también 1,0 gramos de Radio (Ra-226); el rad (dosis de radiación absorbida), ahora sustituido por el gray; y el rem (hombre equivalente de Röntgen), ahora reemplazado por el sievert. El rad y el rem son esencialmente equivalentes para casi todos los procedimientos de medicina nuclear, y solo la radiación alfa producirá un valor Rem o Sv más alto, debido a su eficacia biológica relativa (RBE) mucho más alta. En la actualidad, los emisores alfa rara vez se utilizan en medicina nuclear, pero se utilizaron ampliamente antes de la llegada de los radionúclidos producidos por reactores nucleares y aceleradores. Los conceptos involucrados en la exposición a la radiación de los humanos están cubiertos por el campo de la Física de la Salud; el desarrollo y la práctica de técnicas de medicina nuclear seguras y efectivas es un enfoque clave de la física médica.
Diferentes países alrededor del mundo mantienen marcos regulatorios que son responsables de la gestión y el uso de radionucleidos en diferentes entornos médicos. Por ejemplo, en los EE. UU., la Comisión Reguladora Nuclear (NRC) y la Administración de Alimentos y Medicamentos (FDA) tienen pautas establecidas para que los hospitales las sigan. Con la NRC, si los materiales radiactivos no están involucrados, como los rayos X, por ejemplo, no están regulados por la agencia y, en cambio, están regulados por los estados individuales. Las organizaciones internacionales, como el Organismo Internacional de Energía Atómica (OIEA), han publicado periódicamente diferentes artículos y directrices sobre las mejores prácticas en medicina nuclear, así como informes sobre tecnologías emergentes en medicina nuclear.Otros factores que se consideran en medicina nuclear incluyen el historial médico del paciente, así como el manejo posterior al tratamiento. Grupos como la Comisión Internacional de Protección Radiológica han publicado información sobre cómo gestionar el alta de pacientes de un hospital con radionúclidos no sellados.
(leer más)
Un quimerismo genético o quimera es un único organismo compuesto de células con más de un genotipo distinto. En animales y quimeras humanas, esto... (leer más)
(leer más)