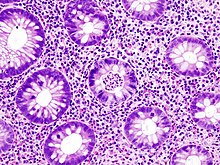
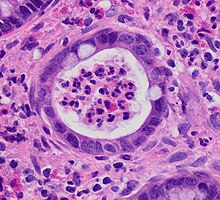
Colitis ulcerosa
La colitis ulcerosa (CU) es una afección a largo plazo que produce inflamación y úlceras en el colon y el recto. Los síntomas primarios de la enfermedad activa son dolor abdominal y diarrea mezclada con sangre (hematoquecia). También se puede presentar pérdida de peso, fiebre y anemia. A menudo, los síntomas aparecen lentamente y pueden variar de leves a graves. Los síntomas generalmente ocurren de manera intermitente con períodos sin síntomas entre los brotes. Las complicaciones pueden incluir dilatación anormal del colon (megacolon), inflamación del ojo, las articulaciones o el hígado y cáncer de colon.
Se desconoce la causa de la CU. Las teorías involucran la disfunción del sistema inmunológico, la genética, los cambios en las bacterias intestinales normales y los factores ambientales. Las tasas tienden a ser más altas en el mundo desarrollado y algunos proponen que esto sea el resultado de una menor exposición a infecciones intestinales o a una dieta y estilo de vida occidentales. La extirpación del apéndice a una edad temprana puede ser protectora. El diagnóstico es típicamente por colonoscopia con biopsias de tejido. Es un tipo de enfermedad inflamatoria intestinal (EII) junto con la enfermedad de Crohn y la colitis microscópica.
Los cambios en la dieta, como mantener una dieta alta en calorías o una dieta sin lactosa, pueden mejorar los síntomas. Se usan varios medicamentos para tratar los síntomas y lograr y mantener la remisión, incluidos los aminosalicilatos como la mesalazina o la sulfasalazina, los esteroides, los inmunosupresores como la azatioprina y la terapia biológica. La extirpación del colon mediante cirugía puede ser necesaria si la enfermedad es grave, no responde al tratamiento o si se desarrollan complicaciones como el cáncer de colon. La extirpación del colon y el recto generalmente cura la afección.
Junto con la enfermedad de Crohn, alrededor de 11,2 millones de personas se vieron afectadas a partir de 2015. Cada año se presenta en 1 a 20 por cada 100 000 personas, y entre 5 y 500 por cada 100 000 personas se ven afectadas. La enfermedad es más común en América del Norte y Europa que en otras regiones. A menudo comienza en personas de 15 a 30 años, o entre los mayores de 60. Los hombres y las mujeres parecen verse afectados en proporciones iguales. También se ha vuelto más común desde la década de 1950. Juntas, la colitis ulcerosa y la enfermedad de Crohn afectan a alrededor de un millón de personas en los Estados Unidos. Con el tratamiento adecuado, el riesgo de muerte parece ser el mismo que el de la población general. La primera descripción de la colitis ulcerosa se produjo alrededor de la década de 1850.
Signos y síntomas
| Enfermedad de Crohn | Colitis ulcerosa | |
|---|---|---|
| Defecación | A menudo como la avena, a veces hematorea | A menudo mucoso. y con sangre |
| Tenesmus | Menos común | Más común |
| Fever | Común | Indica enfermedad grave |
| Fistulae | Común | rara vez |
| Pérdida de peso | A menudo | Más rara vez |
Aparato digestivo
Las personas con colitis ulcerosa suelen presentar diarrea mezclada con sangre, de inicio gradual que persiste durante un período prolongado de tiempo (semanas). Los síntomas adicionales pueden incluir incontinencia fecal, aumento de la frecuencia de las deposiciones, secreción de moco y defecaciones nocturnas. Con proctitis (inflamación del recto), las personas con CU pueden experimentar urgencia o tenesmo rectal, que es el deseo urgente de evacuar los intestinos pero con paso de heces pequeñas. El tenesmo puede malinterpretarse como estreñimiento, debido a la urgencia de defecar a pesar del pequeño volumen de heces. La diarrea sanguinolenta y el dolor abdominal pueden ser características más prominentes en la enfermedad grave. La gravedad del dolor abdominal con CU varía desde molestias leves hasta movimientos intestinales muy dolorosos y calambres abdominales. La alta frecuencia de evacuaciones intestinales, la pérdida de peso, las náuseas, la fatiga y la fiebre también son comunes durante los brotes de la enfermedad. El sangrado crónico del tracto gastrointestinal, la inflamación crónica y la deficiencia de hierro a menudo conducen a la anemia, que puede afectar la calidad de vida.
La presentación clínica de la colitis ulcerosa depende de la extensión del proceso de la enfermedad. Hasta el 15% de las personas pueden tener una enfermedad grave al inicio de los síntomas. Una proporción sustancial (hasta el 45 %) de las personas con antecedentes de CU sin síntomas continuos (remisión clínica) tienen evidencia objetiva de inflamación continua. La colitis ulcerosa se asocia con un proceso inflamatorio generalizado que puede afectar muchas partes del cuerpo. A veces, estos síntomas extraintestinales asociados son los signos iniciales de la enfermedad.
Grado de participación

A diferencia de la enfermedad de Crohn, que puede afectar áreas del tracto gastrointestinal fuera del colon, la colitis ulcerosa generalmente se limita al colon. La inflamación en la colitis ulcerosa suele ser continua, por lo general afecta el recto y se extiende proximalmente (al colon sigmoide, colon ascendente, etc.). Por el contrario, la inflamación de la enfermedad de Crohn suele ser parcheada, con las denominadas "lesiones saltadas" (regiones intermitentes de intestino inflamado).
La enfermedad se clasifica según la extensión de la afectación, según su extensión: proctitis (inflamación rectal), colitis del lado izquierdo (inflamación que se extiende al colon descendente) y colitis extensa (inflamación proximal al colon descendente). La proctosigmoiditis describe la inflamación del recto y el colon sigmoide. La pancolitis describe la afectación de todo el colon, que se extiende desde el recto hasta el ciego. Si bien generalmente se asocia con la enfermedad de Crohn, la ileítis (inflamación del íleon) también ocurre en la CU. Alrededor del 17% de las personas con CU tienen ileítis. La ileítis ocurre más comúnmente en el marco de la pancolitis (ocurre en el 20% de los casos de pancolitis) y tiende a correlacionarse con la actividad de la colitis. Esta llamada "ileitis por retrolavado" puede ocurrir en 10 a 20% de las personas con pancolitis y se cree que tiene poca importancia clínica.
Gravedad de la enfermedad
Además de la extensión de la afectación, la CU también se caracteriza por la gravedad de la enfermedad. La gravedad de la enfermedad se define por los síntomas, los marcadores objetivos de inflamación (hallazgos endoscópicos, análisis de sangre), el curso de la enfermedad y el impacto de la enfermedad en la vida cotidiana. La mayoría de los pacientes se clasifican mediante endoscopia y niveles de calprotectina fecal. Los indicadores de bajo riesgo de futuras complicaciones en la CU leve y moderada incluyen los siguientes parámetros: exhibir menos de 6 deposiciones diarias y ausencia de fiebre/pérdida de peso. Otros indicadores incluyen la falta de síntomas extraintestinales, poca o ninguna elevación de CRP, VSG y calprotectina, y una edad más tardía del diagnóstico (más de 40 años). La enfermedad leve se correlaciona con menos de cuatro deposiciones diarias; además, la urgencia leve y el sangrado rectal pueden ocurrir de manera intermitente. La enfermedad leve carece de signos sistémicos de toxicidad (p. ej., fiebre, escalofríos, cambios de peso) y exhibe niveles normales de marcadores inflamatorios séricos (velocidad de sedimentación globular y proteína C reactiva).
La enfermedad de moderada a grave se correlaciona con más de seis deposiciones diarias, frecuentes deposiciones con sangre y urgencia. Se puede desarrollar dolor abdominal moderado, febrícula, 38 a 39 °C (100 a 102 °F) y anemia (75 % de lo normal). La toxicidad está presente, como se demuestra por fiebre, taquicardia, anemia o una VSG o CRP elevadas.
La enfermedad fulminante se correlaciona con más de 10 deposiciones diarias, sangrado continuo, toxicidad, dolor y distensión abdominal, necesidad de transfusiones de sangre y dilatación (expansión) del colon. Las personas con CU fulminante pueden tener una inflamación que se extiende más allá de la capa mucosa, lo que provoca una alteración de la motilidad del colon y conduce a un megacolon tóxico. El megacolon tóxico se define por el diámetro del colon (>6 cm) o ciego (>9 cm) y representa una emergencia médica, a menudo tratada quirúrgicamente. Si la membrana serosa está involucrada, puede producirse una perforación colónica, que tiene una tasa de mortalidad del 50% en pacientes que padecen CU.
La colitis ulcerosa puede mejorar y entrar en remisión. La remisión de la enfermedad se caracteriza por heces formadas, ausencia de diarrea con sangre, resolución de la urgencia y niveles normales de marcadores inflamatorios séricos.
Manifestaciones y complicaciones extraintestinales
| Crohn's enfermedad | Ulcerative colitis | ||
|---|---|---|---|
| Deficiencia de nutrientes | Riesgo superior | ||
| Riesgo de cáncer de colon | Iluminación | Considerable | |
| Prevalencia de complicaciones extraintestinales | |||
| Iritis/uveitis | Mujeres | 2.2% | 3.2% |
| Hombres | 1,3% | 0,9% | |
| Colangitis de escleros primarios | Mujeres | 0,3% | 1% |
| Hombres | 0,4% | 3% | |
| Espondilitis anquilosante | Mujeres | 0,7% | 0,8% |
| Hombres | 2,7% | 1,5% | |
| Pyoderma gangrenosum | Mujeres | 1,2% | 0,8% |
| Hombres | 1,3% | 0,7% | |
| Erythema nodosum | Mujeres | 1,9% | 2% |
| Hombres | 0,6% | 0,7% | |
La CU se caracteriza por una desregulación inmunitaria e inflamación sistémica, lo que puede provocar síntomas y complicaciones fuera del colon. Los órganos comúnmente afectados incluyen: ojos, articulaciones, piel e hígado. La frecuencia de dichas manifestaciones extraintestinales ha sido reportada entre 6 y 47%.
La CU puede afectar la boca. Alrededor del 8% de las personas con CU desarrollan manifestaciones orales. Las dos manifestaciones orales más comunes son la estomatitis aftosa y la queilitis angular. La estomatitis aftosa se caracteriza por úlceras en la boca, que son benignas, no contagiosas y, a menudo, recurrentes. La quelitis angular se caracteriza por enrojecimiento en las comisuras de la boca, que puede incluir llagas dolorosas o roturas en la piel. Muy raramente, pueden aparecer pústulas benignas en la boca (piostomatitis vegetante).
La CU puede afectar los ojos manifestándose en escleritis, iritis y conjuntivitis. Los pacientes pueden estar asintomáticos o experimentar enrojecimiento, ardor o picazón en los ojos (CITE CMDP). La inflamación puede ocurrir en la parte interior del ojo, lo que lleva a uveítis e iritis. La uveítis puede causar visión borrosa y dolor en los ojos, especialmente cuando se expone a la luz (fotofobia). Si no se trata, la uveítis puede conducir a la pérdida permanente de la visión. La inflamación también puede afectar la parte blanca del ojo (esclerótica) o el tejido conjuntivo suprayacente (episclerótica), lo que provoca afecciones denominadas escleritis y epiescleritis. La colitis ulcerosa se asocia más comúnmente con uveítis y epiescleritis.
La CU puede causar varias manifestaciones articulares, incluido un tipo de enfermedad reumatológica conocida como artritis seronegativa, que puede afectar algunas articulaciones grandes (oligoartritis), las vértebras (espondilitis anquilosante) o varias articulaciones pequeñas de las manos y los pies (artritis periférica). A menudo, el sitio de inserción donde el músculo se une al hueso (entesis) se inflama (entesitis). La inflamación puede afectar la articulación sacroilíaca (sacroileítis). Se estima que alrededor del 50% de los pacientes con EII padecen artritis migratoria. La sinovitis, o inflamación del líquido sinovial que rodea una articulación, puede ocurrir durante meses y reaparecer en tiempos posteriores, pero por lo general no erosiona la articulación. Los síntomas de la artritis incluyen dolor en las articulaciones, hinchazón y derrame, y a menudo conduce a una morbilidad significativa. La gravedad de los síntomas articulares a menudo no se corresponde con la gravedad de la EII.
La colitis ulcerosa puede afectar la piel. El tipo de manifestación cutánea más frecuente, el eritema nodoso, se presenta hasta en un 3 % de los pacientes con CU y casi en un 8 % de los pacientes que padecen la enfermedad de Crohn. Se desarrolla como nódulos rojos, sensibles y elevados que generalmente aparecen en las áreas externas de los brazos o las piernas, especialmente en el área tibial anterior (espinillas). Los nódulos tienen diámetros que miden aproximadamente de 1 a 5 cm. El eritema nodoso se debe a la inflamación del tejido subcutáneo subyacente (paniculitis) y la biopsia mostrará paniculitis focal (aunque a menudo no es necesaria en el diagnóstico). En contraste con las manifestaciones relacionadas con las articulaciones, el eritema nodoso a menudo ocurre junto con la enfermedad intestinal. Por lo tanto, el tratamiento de la CU a menudo puede conducir a la resolución de los nódulos cutáneos.
Una complicación cutánea menos frecuente asociada con la CU, el pioderma gangrenoso, suele ser más grave. Un estudio descubrió esta manifestación cutánea en solo el 0,75 % de los pacientes. El pioderma gangrenoso se caracteriza por lesiones o nódulos dolorosos que se convierten en úlceras que crecen progresivamente. A menudo comienza como muchas pequeñas manchas rojas elevadas (pápulas) o lesiones llenas de pus (pústulas) que generalmente se detectan en las extremidades inferiores. La capa interna de la piel, o dermis, sufre lentamente una necrosis (proceso de muerte) que causa las ulceraciones que son típicas del pioderma gangrenoso. Las úlceras a menudo están llenas de material estéril similar al pus, por lo que la biopsia a menudo muestra un absceso que es estéril. Mientras que el eritema nodoso tiende a correlacionarse con la actividad de la colitis ulcerosa y, a menudo, mejora con el tratamiento de la inflamación del colon, el pioderma gangrenoso puede ocurrir independientemente de la actividad de la enfermedad de CU. En algunos casos, el pioderma gangrenoso puede requerir una inyección de corticosteroides. El tratamiento también puede incluir inhibidores del factor de necrosis tumoral (TNF), una citoquina que promueve la supervivencia celular.
Otras asociaciones determinadas entre la piel y la colitis ulcerosa incluyen una afección de la piel conocida como hidradenitis supurativa (HS). Esta condición representa un proceso crónico en el que los folículos se ocluyen, lo que provoca una inflamación recurrente de nódulos y abscesos e incluso túneles en la piel que drenan líquido.
La colitis ulcerosa puede afectar la sangre y el sistema endocrino. La CU aumenta el riesgo de coágulos de sangre tanto en las arterias como en las venas; la hinchazón dolorosa de la parte inferior de las piernas puede ser un signo de trombosis venosa profunda, mientras que la dificultad para respirar puede ser el resultado de una embolia pulmonar (coágulos de sangre en los pulmones). El riesgo de coágulos de sangre es aproximadamente tres veces mayor en personas con EII. El riesgo de tromboembolismo venoso es alto en la colitis ulcerosa debido a la hipercoagulabilidad por inflamación, especialmente con enfermedad activa o extensa. Los factores de riesgo adicionales pueden incluir cirugía, hospitalización, embarazo, el uso de corticosteroides y tofacitinib, un inhibidor de JAK.
El sistema inmunitario también puede atacar a los glóbulos rojos, lo que lleva a una anemia hemolítica autoinmune. Además de la destrucción autoinmune, puede ocurrir anemia debido a la pérdida crónica de sangre por sangrado rectal y supresión de la médula ósea debido a la inflamación (anemia de enfermedad crónica). Los pacientes anémicos pueden presentarse asintomáticamente. Sin embargo, el 75% de las personas presentan síntomas como dificultad para respirar, fatiga y taquicardia (corazón acelerado). Aproximadamente 1/3 de los pacientes muestran signos de ictericia (color amarillo de la piel) u orina oscurecida por la pérdida de bilirrubina en la orina. Un porcentaje menor puede presentarse con dolor torácico o citopenia inmunitaria concurrente, más comúnmente trombocitopenia inmunitaria (PTI) (CITE WAHA).
La osteoporosis puede ocurrir relacionada con la inflamación sistémica, lo que aumenta el riesgo de fracturas óseas. Puede ocurrir hipocratismo, una deformidad de los extremos de los dedos. Puede ocurrir amiloidosis, especialmente con enfermedad grave y mal controlada, que generalmente se presenta con proteína en la orina (proteinuria) y síndrome nefrítico.
Colangitis esclerosante primaria
La colitis ulcerosa tiene una asociación significativa con la colangitis esclerosante primaria (PSC), un trastorno inflamatorio progresivo de los conductos biliares pequeños y grandes. Hasta el 70-90% de las personas con colangitis esclerosante primaria tienen colitis ulcerosa. Hasta el 5% de las personas con colitis ulcerosa pueden desarrollar colangitis esclerosante primaria. La colangitis esclerosante primaria es más común en los hombres y, a menudo, comienza entre los 30 y los 40 años de edad. Puede presentarse asintomáticamente o mostrar síntomas de picazón (prurito) y fatiga. Otros síntomas incluyen signos sistémicos como fiebre y sudores nocturnos. Dichos síntomas a menudo se asocian con una versión episódica bacteriana de la colangitis esclerosante primaria. En el examen físico, se pueden discernir contornos hepáticos agrandados (hepatomegalia) o bazo agrandado (esplenomegalia), así como áreas de excoriación. La coloración amarilla de la piel, o ictericia, también puede estar presente debido al exceso de acumulación de subproductos biliares (bilirrubina) del tracto biliar. En el diagnóstico, los resultados de laboratorio a menudo revelan un patrón indicativo de enfermedad biliar (patrón colestásico). Esto a menudo se muestra por niveles de fosfatasa alcalina marcadamente elevados y una elevación más leve o nula en los niveles de enzimas hepáticas. Los resultados de las radiografías a menudo muestran conductos biliares con paredes más gruesas, áreas de dilatación o estrechamiento.
En algunos casos, la colangitis esclerosante primaria ocurre varios años antes de que se desarrollen los síntomas intestinales de la colitis ulcerosa. La PSC no es paralela al inicio, la extensión, la duración o la actividad de la inflamación del colon en la colitis ulcerosa. Además, la colectomía no tiene impacto en el curso de la colangitis esclerosante primaria en individuos con CU. La colangitis esclerosante primaria se asocia con un mayor riesgo de cáncer colorrectal y colangiocarcinoma (cáncer de las vías biliares). La colangitis esclerosante primaria es una afección progresiva y puede provocar cirrosis hepática. No se ha demostrado que una terapia específica afecte el curso a largo plazo de la colangitis esclerosante primaria.
Otras manifestaciones de la CU relacionadas con el hígado incluyen la enfermedad del hígado graso y la enfermedad hepática autoinmune.
Causas
| Enfermedad de Crohn | Colitis ulcerosa | |
|---|---|---|
| Fumar | Mayor riesgo para fumadores | Menor riesgo de fumadores |
| Edad | Iniciación habitual entre 15 y 30 años | Incidencia de pico entre 15 y 25 años |
La colitis ulcerosa es una enfermedad autoinmune caracterizada por la infiltración de células T en el colon. No se conocen causas directas de la CU, pero factores como la genética, el medio ambiente y un sistema inmunitario hiperactivo desempeñan un papel. La CU está asociada con comorbilidades que producen síntomas en muchas áreas del cuerpo fuera del sistema digestivo.
Factores genéticos
Se puede plantear la hipótesis de un componente genético de la causa de la CU en función de la agregación de la CU en las familias, la variación de la prevalencia entre diferentes etnias, los marcadores genéticos y los vínculos. Además, la tasa de concordancia de gemelos idénticos es del 10 %, mientras que la tasa de concordancia de gemelos dicigóticos es solo del 3 %. Entre el 8 y el 14 % de las personas con colitis ulcerosa tienen antecedentes familiares de enfermedad inflamatoria intestinal. Además, las personas con un familiar de primer grado con CU tienen un riesgo cuatro veces mayor de desarrollar la enfermedad.
Es posible que doce regiones del genoma estén vinculadas a la CU, incluidos, en el orden de su descubrimiento, los cromosomas 16, 12, 6, 14, 5, 19, 1 y 3, pero ninguno de estos loci se ha demostrado de forma consistente tener la culpa, lo que sugiere que el trastorno está influenciado por múltiples genes. Por ejemplo, la banda cromosómica 1p36 es una de esas regiones que se cree que está relacionada con la enfermedad inflamatoria intestinal. Algunas de las supuestas regiones codifican proteínas transportadoras como OCTN1 y OCTN2. Otras regiones potenciales involucran proteínas de andamiaje celular como la familia MAGUK. Las asociaciones de antígenos leucocitarios humanos pueden incluso estar funcionando. De hecho, este vínculo en el cromosoma 6 puede ser el más convincente y consistente de los candidatos genéticos.
Múltiples trastornos autoinmunes están asociados con la colitis ulcerosa, incluida la enfermedad celíaca, la psoriasis, el lupus eritematoso, la artritis reumatoide, la epiescleritis y la escleritis. La colitis ulcerosa también se asocia con porfiria intermitente aguda.
Factores ambientales
Se han planteado muchas hipótesis sobre los factores ambientales que contribuyen a la patogenia de la colitis ulcerosa, incluidos la dieta, la lactancia y los medicamentos. La lactancia materna puede tener un efecto protector en el desarrollo de colitis ulcerosa. Un estudio de isotretinoína encontró un pequeño aumento en la tasa de CU.
Dado que el colon está expuesto a muchas sustancias dietéticas que pueden fomentar la inflamación, se ha planteado la hipótesis de que los factores dietéticos desempeñan un papel en la patogenia tanto de la colitis ulcerosa como de la enfermedad de Crohn. Sin embargo, la investigación actual no muestra un vínculo entre la dieta y el desarrollo de la colitis ulcerosa. Pocos estudios han investigado tal asociación; un estudio no mostró ninguna asociación de azúcar refinada en el número de personas afectadas de colitis ulcerosa. El alto consumo de grasas no saturadas y vitamina B6 puede aumentar el riesgo de desarrollar colitis ulcerosa. Otros factores dietéticos identificados que pueden influir en el desarrollo y/o la recaída de la enfermedad incluyen la proteína de la carne y las bebidas alcohólicas. Específicamente, se ha investigado que el azufre está involucrado en la causa de la colitis ulcerosa, pero esto es controvertido. Se han investigado dietas restringidas en azufre en personas con CU y modelos animales de la enfermedad. La teoría del azufre como factor etiológico está relacionada con la microbiota intestinal y la desintoxicación de sulfuros de las mucosas además de la dieta.
Como resultado de una demanda colectiva y un acuerdo comunitario con DuPont, tres epidemiólogos realizaron estudios en la población que rodeaba una planta química que estuvo expuesta a niveles de PFOA superiores a los de la población general. Los estudios concluyeron que había una asociación entre la exposición al PFOA y seis resultados de salud, uno de los cuales era la colitis ulcerosa.
Teorías alternativas
Los niveles de bacterias reductoras de sulfato tienden a ser más altos en personas con colitis ulcerosa, lo que podría indicar niveles más altos de sulfuro de hidrógeno en el intestino. Una teoría alternativa sugiere que los síntomas de la enfermedad pueden ser causados por los efectos tóxicos del sulfuro de hidrógeno en las células que recubren el intestino.
La infección por mycobacterium avium, subespecie paratuberculosis, se ha propuesto como la causa última tanto de la colitis ulcerosa como de la enfermedad de Crohn.
Fisiopatología
| Enfermedad de Crohn | Colitis ulcerosa | |
|---|---|---|
| Respuesta a los citoquines | Asociado con Th17 | Vagamente asociado con Th2 |
Se ha observado una mayor cantidad de bacterias reductoras de sulfato en el colon en algunas personas con colitis ulcerosa, lo que resulta en concentraciones más altas del sulfuro de hidrógeno gas tóxico. La mucosa del colon humano es mantenida por la barrera epitelial del colon y las células inmunitarias en la lámina propia (ver barrera de la mucosa intestinal). El N-butirato, un ácido graso de cadena corta, se oxida a través de la vía de oxidación beta en dióxido de carbono y cuerpos cetónicos. Se ha demostrado que el N-butirato ayuda a suministrar nutrientes a esta barrera epitelial. Los estudios han propuesto que el sulfuro de hidrógeno juega un papel en el deterioro de esta vía de oxidación beta al interrumpir la acetil-CoA deshidrogenasa de cadena corta, una enzima dentro de la vía. Además, se ha sugerido que el beneficio protector de fumar en la colitis ulcerosa se debe al cianuro de hidrógeno del humo del cigarrillo que reacciona con el sulfuro de hidrógeno para producir el isotiocianato no tóxico, lo que impide que los sulfuros interrumpan la vía. Un estudio no relacionado sugirió que el azufre contenido en las carnes rojas y el alcohol puede conducir a un mayor riesgo de recaída para las personas en remisión.
Diagnóstico
El estudio de diagnóstico inicial para la colitis ulcerosa consiste en una historia y examen físico completos, evaluación de signos y síntomas, pruebas de laboratorio y endoscopia. La CU grave puede exhibir una velocidad de sedimentación globular (VSG) alta, albúmina disminuida (una proteína producida por el hígado) y varios cambios en los electrolitos. Como se discutió anteriormente, los pacientes con CU a menudo también muestran fosfatasa alcalina elevada. La inflamación en el intestino también puede causar niveles más altos de calprotectina o lactoferrina fecal.
Las pruebas específicas pueden incluir lo siguiente:
- Se hace un recuento sanguíneo completo para comprobar la anemia; la trombocitosis, un recuento de plaquetas elevado, se observa ocasionalmente
- Se realizan estudios de electrolitos y pruebas de función renal, ya que la diarrea crónica puede estar asociada a hipokalemia, hipomagnesemia y lesión renal.
- Las pruebas de la función del hígado se realizan para detectar la implicación del conducto de bilis: la colangitis de escleros primarios.
- Imágenes como rayos X o TC para evaluar posibles perforaciones o megacolon tóxico
- La cultura del taburete y el ensayo de taburete Clostridioides difficile para descartar la colitis infecciosa
- Marcadores inflamatorios, como la tasa de sedimentación de eritrocitos o la proteína C reactiva
- Endoscopia inferior para evaluar el intestino grueso recto y distal (sigmoidoscopia) o colon entero y final del intestino delgado (colonoscopia) para úlceras e inflamación
Aunque la colitis ulcerosa es una enfermedad de causa desconocida, se debe investigar sobre los factores inusuales que se cree que desencadenan la enfermedad.
El índice de actividad de colitis clínica simple se creó en 1998 y se utiliza para evaluar la gravedad de los síntomas.
Endoscópica
La mejor prueba para el diagnóstico de la colitis ulcerosa sigue siendo la endoscopia, que es el examen de la superficie interna del intestino con una cámara flexible. Inicialmente, se puede completar una sigmoidoscopia flexible para establecer el diagnóstico. El médico puede optar por limitar la extensión del examen inicial si se encuentra una colitis grave para minimizar el riesgo de perforación del colon. Sin embargo, se debe realizar una colonoscopia completa con entrada en el íleon terminal para descartar la enfermedad de Crohn y evaluar la extensión y la gravedad de la enfermedad. Los hallazgos endoscópicos en la colitis ulcerosa incluyen: eritema (enrojecimiento de la mucosa), friabilidad de la mucosa, ulceración superficial y pérdida de la apariencia vascular del colon. Cuando están presentes, las ulceraciones pueden ser confluentes. Se pueden observar pseudopólipos.
La colitis ulcerosa generalmente se continúa desde el recto, y el recto casi siempre está involucrado. La enfermedad perianal es rara. El grado de afectación endoscópicamente varía desde proctitis (inflamación rectal) hasta colitis del lado izquierdo (que se extiende al colon descendente) y colitis extensa (que se extiende proximal al colon descendente).
Histológica
(feminine)Se toman biopsias de la mucosa durante la endoscopia para confirmar el diagnóstico de CU y diferenciarla de la enfermedad de Crohn, que se trata clínicamente de manera diferente. Los hallazgos histológicos en la colitis ulcerosa incluyen: distorsión de la arquitectura de las criptas, abscesos de las criptas y células inflamatorias en la mucosa (linfocitos, células plasmáticas y granulocitos). A diferencia de la inflamación transmural que se observa en la enfermedad de Crohn, la inflamación de la colitis ulcerosa se limita a la mucosa.
Pruebas de laboratorio
Los análisis de sangre y heces sirven principalmente para evaluar la gravedad de la enfermedad, el nivel de inflamación y descartar las causas de la colitis infecciosa. Todas las personas con sospecha de colitis ulcerosa deben someterse a pruebas de heces para descartar infección.
Un hemograma completo puede demostrar anemia, leucocitosis o trombocitosis. La anemia puede ser causada por inflamación o sangrado. La pérdida crónica de sangre puede conducir a la deficiencia de hierro como causa de anemia, particularmente anemia microcítica (pequeños glóbulos rojos), que puede evaluarse con ferritina sérica, hierro, capacidad total de unión al hierro y saturación de transferrina. La anemia puede deberse a una complicación del tratamiento con azatioprina, que puede causar recuentos sanguíneos bajos, o sulfasalazina, que puede provocar una deficiencia de folato. Los metabolitos de tiopurina (de la azatioprina) y un nivel de folato pueden ayudar.
La CU puede causar altos niveles de inflamación en todo el cuerpo, que pueden cuantificarse con marcadores inflamatorios séricos, como CRP y ESR. Sin embargo, los marcadores inflamatorios elevados no son específicos de la CU y las elevaciones se observan comúnmente en otras afecciones, incluida la infección. Además, los marcadores inflamatorios no están uniformemente elevados en personas con colitis ulcerosa. El veinticinco por ciento de las personas con inflamación confirmada en la evaluación endoscópica tienen un nivel de PCR normal. La albúmina sérica también puede estar baja en relación con la inflamación, además de la pérdida de proteína en el tracto GI asociada con sangrado y colitis. Los niveles séricos bajos de vitamina D se asocian con CU, aunque la importancia de este hallazgo no está clara.
Los marcadores de anticuerpos específicos pueden estar elevados en la colitis ulcerosa. Específicamente, los anticuerpos anticitoplasma de neutrófilos perinucleares (pANCA) se encuentran en el 70 por ciento de los casos de CU. Los anticuerpos contra Saccharomyces cerevisiae pueden estar presentes, pero con mayor frecuencia son positivos en la enfermedad de Crohn en comparación con la colitis ulcerosa. Sin embargo, debido a la escasa precisión de estas pruebas serológicas, no son útiles en la evaluación diagnóstica de una posible enfermedad inflamatoria intestinal.
Varias pruebas de heces pueden ayudar a cuantificar el grado de inflamación presente en el colon y el recto. La calprotectina fecal está elevada en condiciones inflamatorias que afectan el colon y es útil para distinguir el síndrome del intestino irritable (no inflamatorio) de un brote en la enfermedad inflamatoria del intestino. La calprotectina fecal es 88% sensible y 79% específica para el diagnóstico de colitis ulcerosa. Si la calprotectina fecal es baja, la probabilidad de enfermedad inflamatoria intestinal es inferior al 1 por ciento. La lactoferrina es un marcador inespecífico adicional de inflamación intestinal.
Imágenes
En general, las pruebas de imagen, como la radiografía o la tomografía computarizada, pueden ser útiles para evaluar las complicaciones de la colitis ulcerosa, como la perforación o el megacolon tóxico. La ecografía intestinal (US) es una herramienta rentable, bien tolerada, no invasiva y fácilmente disponible para el tratamiento de pacientes con enfermedad inflamatoria intestinal (EII), incluida la CU, en la práctica clínica. Algunos estudios recientes demostraron que la ecografía es una herramienta precisa para evaluar la actividad de la enfermedad en pacientes con CU. Por lo demás, las imágenes tienen un uso limitado en el diagnóstico de la colitis ulcerosa. La resonancia magnética nuclear (RMN) es necesaria para diagnosticar la colangitis esclerosante primaria subyacente.
La radiografía abdominal suele ser la prueba de elección y puede mostrar hallazgos inespecíficos en casos de colitis ulcerosa leve o moderada. En circunstancias de CU grave, los hallazgos radiográficos pueden incluir engrosamiento de la mucosa, a menudo denominado "huella digital" lo que indica hinchazón debido al desplazamiento de líquido (edema). Otros hallazgos pueden incluir dilatación del colon y acumulación de heces que evidencien estreñimiento.
De manera similar a la radiografía, en la colitis ulcerosa leve, el enema de bario de doble contraste a menudo muestra hallazgos inespecíficos. Por el contrario, el enema de bario puede mostrar pequeñas acumulaciones de bario en las microulceraciones. La CU grave se puede caracterizar por varios pólipos, acortamiento del colon, pérdida de haustras (las pequeñas bolsas abultadas en el colon) y estrechamiento del colon. Es importante tener en cuenta que el enema de bario no debe realizarse en pacientes que presenten síntomas muy graves, ya que esto puede retardar o detener el paso de las heces a través del colon y causar íleo y megacolon tóxico.
Otros métodos de obtención de imágenes incluyen la tomografía computarizada (TC) y la resonancia magnética nuclear (RMN). Ambos pueden representar un engrosamiento de la pared del colon, pero tienen una menor capacidad para encontrar signos tempranos de cambios en la pared en comparación con el enema de bario. Sin embargo, en casos de colitis ulcerosa grave, a menudo exhiben una capacidad equivalente para detectar cambios colónicos.
La ecografía Doppler es el último medio de obtención de imágenes que se puede utilizar. De manera similar a los métodos de imágenes mencionados anteriormente, esto puede mostrar algunas capas de la pared intestinal engrosadas. En casos severos, esto puede mostrar un engrosamiento en todas las capas de la pared intestinal (engrosamiento transmural).
Diagnóstico diferencial
Varias afecciones pueden presentarse de manera similar a la colitis ulcerosa y deben excluirse. Tales condiciones incluyen: enfermedad de Crohn, colitis infecciosa, enteropatía por medicamentos antiinflamatorios no esteroideos y síndrome del intestino irritable. Deben considerarse causas alternativas de colitis, como la colitis isquémica (flujo sanguíneo inadecuado al colon), la colitis por radiación (si hubo exposición previa a la radioterapia) o la colitis química. Puede ocurrir colitis pseudomembranosa debido a una infección por Clostridioides difficile después de la administración de antibióticos. Entamoeba histolytica es un parásito protozoario que causa inflamación intestinal. Unos pocos casos han sido mal diagnosticados como CU con malos resultados debido al uso de corticosteroides.
La enfermedad más común que imita los síntomas de la colitis ulcerosa es la enfermedad de Crohn, ya que ambas son enfermedades inflamatorias del intestino que pueden afectar el colon con síntomas similares. Es importante diferenciar estas enfermedades ya que sus cursos y tratamientos pueden diferir. En algunos casos, sin embargo, puede que no sea posible notar la diferencia, en cuyo caso la enfermedad se clasifica como colitis indeterminada. La enfermedad de Crohn se puede distinguir de la colitis ulcerosa de varias formas. Las características que indican la enfermedad de Crohn incluyen evidencia de enfermedad alrededor del ano (enfermedad perianal). Esto incluye fisuras y abscesos anales, así como fístulas, que son conexiones anormales entre varias estructuras corporales.
La colitis infecciosa es otra afección que puede presentarse de manera similar a la colitis ulcerosa. Los hallazgos endoscópicos también suelen ser similares. Se puede discernir si un paciente tiene colitis infecciosa empleando cultivos de tejidos y estudios de heces. La biopsia del colon es otra prueba beneficiosa pero es más invasiva.
Otras formas de colitis que pueden presentarse de manera similar incluyen colitis por radiación y derivación. La colitis por radiación ocurre después de la irradiación y, a menudo, afecta el recto o el colon sigmoide, de manera similar a la colitis ulcerosa. Tras la histología, la colitis por radiación puede indicar infiltrados eosinofílicos, células epiteliales anormales o fibrosis. La colitis por derivación, por otro lado, ocurre después de que se han extraído partes de las asas intestinales. La histología en esta condición a menudo muestra un mayor crecimiento del tejido linfoide.
En pacientes que se han sometido a un trasplante, la enfermedad de injerto contra huésped también puede ser un diagnóstico diferencial. Esta respuesta al trasplante a menudo causa diarrea prolongada si el colon se ve afectado. Los síntomas típicos también incluyen sarpullido. La afectación del tracto gastrointestinal superior puede provocar dificultad para tragar o ulceración. Según la histología, la enfermedad de injerto contra huésped puede presentarse con necrosis de las células de las criptas y productos de degradación dentro de las propias criptas.
| Enfermedad de Crohn | Colitis ulcerosa | |
|---|---|---|
| Participación en el íleo terminal | Comúnmente | rara vez |
| Participación en el colon | Normalmente | Siempre |
| Participación parcial | rara vez | Generalmente (95%) |
| Participación alrededor el ano | Común | rara vez |
| Participación del conducto de bilis | No hay aumento en la tasa de colangitis de escleros primarios | Tasa superior |
| Distribución de enfermedades | Áreas de inflamación (lesiones de esquip) | Superficie continua de inflamación |
| Endoscopia | Profundas úlceras geográficas y serpiginosas (como serpiente) | úlcera continua |
| Profundidad de la inflamación | Puede ser transmural, profundo en los tejidos | Shallow, mucosal |
| Estenosis | Común | rara vez |
| Granulomas en biopsia | Puede tener granulomas de cripta no neuroncrotizantes | Granulomas de cripta no-peri-intestinal no vistos |
Administración
El tratamiento estándar para la colitis ulcerosa depende del grado de afectación y de la gravedad de la enfermedad. El objetivo es inducir la remisión inicialmente con medicamentos, seguido de la administración de medicamentos de mantenimiento para prevenir una recaída. El concepto de inducción de la remisión y mantenimiento de la remisión es muy importante. Los medicamentos utilizados para inducir y mantener una remisión se superponen un poco, pero los tratamientos son diferentes. Los médicos primero dirigen el tratamiento para inducir la remisión, lo que implica el alivio de los síntomas y la cicatrización de la mucosa del revestimiento del colon, y luego el tratamiento a más largo plazo para mantener la remisión y prevenir complicaciones. La colitis ulcerosa grave aguda requiere hospitalización, exclusión de infecciones y corticoides.
Para las etapas agudas de la enfermedad, se puede recomendar una dieta baja en fibra.
Medicación
La colitis ulcerosa se puede tratar con varios medicamentos, incluidos los medicamentos 5-ASA como la sulfasalazina y la mesalazina. Los corticosteroides como la prednisona también se pueden usar debido a sus propiedades inmunosupresoras y curativas a corto plazo, pero debido a que sus riesgos superan a sus beneficios, no se usan en el tratamiento a largo plazo. Los medicamentos inmunosupresores como la azatioprina y los agentes biológicos como el infliximab y el adalimumab se administran solo si las personas no pueden lograr la remisión con 5-ASA y corticosteroides. Se recomiendan infliximab, ustekinumab o vedolizumab en pacientes con enfermedad moderada o grave.
La Administración de Alimentos y Medicamentos (FDA) de EE. UU. aprobó una formulación de budesonida para el tratamiento de la colitis ulcerosa activa en enero de 2013. En 2018, se aprobó tofacitinib para el tratamiento de la colitis ulcerosa activa de moderada a grave en los Estados Unidos, la primer medicamento oral indicado para uso a largo plazo en esta condición. La evidencia sobre el metotrexato no muestra un beneficio para producir remisión en personas con colitis ulcerosa. La ciclosporina es eficaz para la CU grave y el tacrolimus también ha mostrado beneficios.
Aminosalicilatos
La sulfasalazina ha sido un agente importante en el tratamiento de la colitis ulcerosa de leve a moderada durante más de 50 años. En 1977, se demostró que el ácido 5-aminosalicílico (5-ASA, mesalazina/mesalamina) era el componente terapéuticamente activo de la sulfasalazina. Se han desarrollado muchos fármacos de 5-ASA con el objetivo de administrar el compuesto activo en el intestino grueso para mantener la eficacia terapéutica pero con la reducción de los efectos secundarios asociados con el resto de sulfapiridina en la sulfasalazina. Los fármacos orales de 5-ASA son particularmente efectivos para inducir y mantener la remisión en la colitis ulcerosa de leve a moderada. Las formulaciones de supositorio rectal, espuma o enema líquido de 5-ASA se usan para la colitis que afecta el recto, el sigmoide o el colon descendente, y han demostrado ser eficaces especialmente cuando se combinan con el tratamiento oral.
Productos biológicos
Los tratamientos biológicos como los inhibidores de TNF infliximab, adalimumab y golimumab se usan comúnmente para tratar a las personas con CU que ya no responden a los corticosteroides. Tofacitinib y vedolizumab también pueden producir buenas tasas de respuesta y remisión clínica en la CU. Los productos biológicos se pueden usar al comienzo del tratamiento (enfoque gradual) o después de que otros tratamientos no lograron inducir la remisión (enfoque gradual); la estrategia debe ser individualizada.
A diferencia de los aminosalicilatos, los productos biológicos pueden causar efectos secundarios graves, como un mayor riesgo de desarrollar cánceres extraintestinales, insuficiencia cardíaca; y debilitamiento del sistema inmunitario, lo que resulta en una disminución de la capacidad del sistema inmunitario para eliminar infecciones y la reactivación de infecciones latentes como la tuberculosis. Por esta razón, las personas que reciben estos tratamientos son monitoreadas de cerca y, a menudo, se les hacen pruebas anuales para detectar hepatitis y tuberculosis.
Nicotina
A diferencia de la enfermedad de Crohn, la colitis ulcerosa tiene menos posibilidades de afectar a los fumadores que a los no fumadores. En personas seleccionadas con antecedentes de tabaquismo previo, volver a fumar en dosis bajas puede mejorar los signos y síntomas de la colitis ulcerosa activa, pero no se recomienda debido a los efectos abrumadoramente negativos del tabaco para la salud. Los estudios que utilizan un parche transdérmico de nicotina han mostrado una mejoría clínica e histológica. En un estudio doble ciego controlado con placebo realizado en el Reino Unido, el 48,6 % de las personas con CU que usaron el parche de nicotina, junto con su tratamiento estándar, mostraron una resolución completa de los síntomas. Otro ensayo clínico aleatorizado, doble ciego, controlado con placebo y de un solo centro realizado en los Estados Unidos mostró que el 39 % de las personas que usaron el parche mostraron una mejora significativa, frente al 9 % de las que recibieron un placebo. Sin embargo, la terapia con nicotina generalmente no se recomienda debido a los efectos secundarios y los resultados inconsistentes.
Suplemento de hierro
La pérdida gradual de sangre del tracto gastrointestinal, así como la inflamación crónica, a menudo conducen a la anemia, y las pautas profesionales sugieren un control rutinario de la anemia con análisis de sangre repetidos cada tres meses en la enfermedad activa y anualmente en la enfermedad inactiva. El control adecuado de la enfermedad generalmente mejora la anemia de la enfermedad crónica, pero la anemia por deficiencia de hierro debe tratarse con suplementos de hierro. La forma en que se administra el tratamiento depende tanto de la gravedad de la anemia como de las pautas que se sigan. Algunos aconsejan que se use hierro parenteral primero porque las personas responden a él más rápidamente, se asocia con menos efectos secundarios gastrointestinales y no se asocia con problemas de cumplimiento. Otros requieren que se use hierro oral primero, ya que las personas eventualmente responden y muchas tolerarán los efectos secundarios.
Cirugía
| Enfermedad de Crohn | Colitis ulcerosa | |
|---|---|---|
| Mesalazine | Menos útil | Más útil |
| Antibióticos | Eficacia a largo plazo | Generalmente no útil |
| Cirugía | A menudo los retornos después eliminación de la parte afectada | Por lo general curado por la eliminación de colon |
A diferencia de la enfermedad de Crohn, los aspectos gastrointestinales de la colitis ulcerosa generalmente se pueden curar mediante la extirpación quirúrgica del intestino grueso, aunque los síntomas extraintestinales pueden persistir. Este procedimiento es necesario en caso de: hemorragia exanguinante, perforación franca o carcinoma documentado o con fuerte sospecha. La cirugía también está indicada para personas con colitis severa o megacolon tóxico. Las personas con síntomas incapacitantes y que no responden a los medicamentos pueden considerar si la cirugía mejoraría su calidad de vida.
La extirpación de todo el intestino grueso, conocida como proctocolectomía, da como resultado una ileostomía permanente, donde se crea un estoma tirando del íleon terminal a través del abdomen. El contenido intestinal se vacía en una bolsa de ostomía removible que se asegura alrededor del estoma con adhesivo.
Otra opción quirúrgica para la colitis ulcerosa que afecta a la mayor parte del intestino grueso se denomina anastomosis ileoanal con bolsa (IPAA). Este es un procedimiento de dos o tres pasos. En un procedimiento de tres pasos, la primera cirugía es una colectomía subtotal, en la que se extirpa el intestino grueso, pero el recto permanece in situ y se realiza una ileostomía temporal. El segundo paso es una proctectomía y formación de la bolsa ileal (comúnmente conocida como "bolsa en J"). Esto implica eliminar la gran mayoría del muñón rectal restante y crear un nuevo "recto" transformando el extremo del intestino delgado en una bolsa y uniéndola al ano. Después de este procedimiento, se crea un nuevo tipo de ileostomía (conocida como ileostomía en asa) para permitir que las anastomosis cicatricen. La cirugía final es un procedimiento de desmontaje en el que se invierte la ileostomía y ya no es necesaria una bolsa de ostomía. Cuando se realiza en dos pasos, se realiza una proctocolectomía (extirpación tanto del colon como del recto) junto con la formación de la bolsa y la ileostomía en asa. El paso final es la misma cirugía de desmontaje que en el procedimiento de tres pasos. El tiempo transcurrido entre cada paso puede variar, pero por lo general se recomienda un intervalo de seis a doce meses entre los primeros dos pasos, y se requiere un mínimo de dos a tres meses entre la formación de la bolsa y la retirada de la ileostomía.
Si bien el procedimiento de bolsa ileal elimina la necesidad de una bolsa de ostomía, no restaura la función intestinal normal. En los meses posteriores a la operación final, los pacientes suelen experimentar de 8 a 15 deposiciones al día. Con el tiempo, este número disminuye, y muchos pacientes informan de cuatro a seis deposiciones después de un año después de la operación. Si bien muchos pacientes tienen éxito con este procedimiento, existen varias complicaciones conocidas. La reservoritis, la inflamación de la bolsa ileal que produce síntomas similares a la colitis ulcerosa, es relativamente común. La reservoritis puede ser aguda, remitente o crónica; sin embargo, el tratamiento con antibióticos, esteroides o productos biológicos puede ser muy eficaz. Otras complicaciones incluyen fístulas, abscesos y falla de la bolsa. Dependiendo de la gravedad de la afección, es posible que se deba realizar una cirugía de revisión de la bolsa. En algunos casos, es posible que sea necesario desactivar o retirar la bolsa y recrear una ileostomía.
El riesgo de cáncer derivado de una anastomosis ileoanal con reservorio es bajo. Sin embargo, la vigilancia anual con reservorio se puede considerar en personas con factores de riesgo de displasia, como antecedentes de displasia o cáncer colorrectal, antecedentes de colangitis esclerosante primaria, reservoritis refractaria y mucosa del reservorio atrófica gravemente inflamada.
Recolonización bacteriana
En una serie de ensayos clínicos aleatorios, los probióticos han demostrado el potencial de ser útiles en el tratamiento de la colitis ulcerosa. Se ha demostrado que tipos específicos de probióticos como Escherichia coli Nissle inducen la remisión en algunas personas hasta por un año. Un probiótico que lleva el nombre de su médico gastroenterólogo inventor, la Formulación De Simone, puede ser eficaz para inducir la remisión en la colitis ulcerosa activa y puede ser tan eficaz como los 5-ASA para prevenir la recaída de la CU inactiva. La formulación De Simone se vendió e investigó bajo la marca VSL#3 hasta 2016. Desde entonces, se vendió e investigó bajo varias marcas regionales, incluidas Visbiome en los Estados Unidos y Vivomixx en Europa.
Una revisión Cochrane de ensayos controlados que utilizaron varios probióticos encontró evidencia de certeza baja de que los suplementos de probióticos pueden aumentar la probabilidad de remisión clínica. Las personas que recibieron probióticos tenían un 73 % más de probabilidades de experimentar la remisión de la enfermedad y más del doble de probabilidades de informar una mejoría en los síntomas en comparación con las que recibieron un placebo, sin una diferencia clara en los efectos adversos leves o graves. Aunque no hubo pruebas claras de una mayor remisión cuando se compararon los suplementos probióticos con el tratamiento con ácido 5‐aminosalicílico como monoterapia, la probabilidad de remisión fue un 22% mayor si los probióticos se usaron en combinación con el tratamiento con ácido 5‐aminosalicílico.
Actualmente no está claro si los probióticos ayudan a prevenir futuras recaídas en personas con actividad estable de la enfermedad, ya sea como monoterapia o como terapia combinada.
El trasplante de microbiota fecal implica la infusión de probióticos humanos a través de enemas fecales. La colitis ulcerosa normalmente requiere un tratamiento de bacterioterapia más prolongado que la infección por Clostridium difficile para tener éxito, posiblemente debido al tiempo necesario para curar el epitelio ulcerado. La respuesta de la colitis ulcerosa es potencialmente muy favorable; un estudio informó que el 67,7 % de las personas experimentaron una remisión completa. Otros estudios encontraron un beneficio al usar el trasplante de microbiota fecal.
Medicina alternativa
Se han utilizado una variedad de terapias de medicina alternativa para la colitis ulcerosa, con resultados inconsistentes. La terapia con curcumina (cúrcuma), junto con los medicamentos mesalamina o sulfasalazina, puede ser eficaz y segura para mantener la remisión en personas con colitis ulcerosa inactiva. Se desconoce el efecto de la terapia con curcumina sola en la colitis ulcerosa inactiva.
Los tratamientos con cannabis o aceite de cannabis son inciertos. Hasta el momento, los estudios no han determinado su eficacia y seguridad.
Manejo del dolor abdominal
Se han considerado muchas intervenciones para controlar el dolor abdominal en personas con colitis ulcerosa, incluida la dieta FODMAP, el entrenamiento en relajación, el yoga, la dieta con kéfir y el tratamiento de bloqueo del ganglio estrellado. No está claro si alguno de estos es seguro o efectivo para mejorar el dolor o reducir la ansiedad y la depresión.
Pronóstico
Los factores de mal pronóstico incluyen: edad < 40 años al diagnóstico, colitis extensa, colitis severa en la endoscopia, hospitalización previa, PCR elevada y albúmina sérica baja.
Progresión o remisión
Las personas con colitis ulcerosa suelen tener un curso intermitente, con períodos de inactividad de la enfermedad que se alternan con "brotes" de enfermedad Las personas con proctitis o colitis del lado izquierdo suelen tener un curso más benigno: solo el 15 % progresa proximalmente con su enfermedad y hasta el 20 % puede tener una remisión sostenida en ausencia de cualquier terapia. Un subconjunto de personas experimenta un curso de enfermedad que progresa rápidamente. En estos casos, por lo general hay una falta de respuesta a la medicación y la cirugía a menudo se realiza dentro de los primeros años de la aparición de la enfermedad. Las personas con una enfermedad más extensa tienen menos probabilidades de mantener la remisión, pero la tasa de remisión es independiente de la gravedad de la enfermedad. Varios factores de riesgo están asociados con la eventual necesidad de colectomía, que incluyen: hospitalización previa por CU, colitis extensa, necesidad de esteroides sistémicos, edad joven en el momento del diagnóstico, albúmina sérica baja, marcadores inflamatorios elevados (CRP y ESR) e inflamación severa observada durante colonoscopia En algunos casos, es necesaria la extirpación quirúrgica del intestino grueso.
Cáncer colorrectal
El riesgo de cáncer colorrectal aumenta significativamente en personas con colitis ulcerosa después de diez años si la afectación va más allá del ángulo esplénico. Las personas con ileítis por retrolavado pueden tener un mayor riesgo de carcinoma colorrectal. Las personas que solo tienen proctitis generalmente no tienen un mayor riesgo. Se recomienda que las personas se realicen colonoscopias de detección con biopsias aleatorias para buscar displasia después de ocho años de actividad de la enfermedad, en intervalos de uno a dos años.
Mortalidad
Las personas con colitis ulcerosa tienen un riesgo general de muerte similar o quizás ligeramente mayor en comparación con la población general. Sin embargo, la distribución de las causas de muerte difiere de la población general. Los factores de riesgo específicos pueden predecir peores resultados y un mayor riesgo de mortalidad en personas con colitis ulcerosa, que incluyen: infección por C. difficile e infección por citomegalovirus (debido a la reactivación).
Epidemiología
Junto con la enfermedad de Crohn, alrededor de 11,2 millones de personas se vieron afectadas en 2015. Cada año, la colitis ulcerosa se presenta de nuevo en 1 a 20 por cada 100 000 personas (incidencia), y hay un total de 5 a 500 por 100.000 individuos con la enfermedad (prevalencia). En 2015, un total mundial de 47.400 personas fallecieron a causa de la enfermedad inflamatoria intestinal (CU y enfermedad de Crohn). El pico de inicio es entre los 30 y los 40 años de edad, con un segundo pico de inicio en la sexta década de la vida. La colitis ulcerosa es igualmente común entre hombres y mujeres. Con el tratamiento adecuado, el riesgo de muerte parece similar al de la población general. UC se ha vuelto más común desde la década de 1950.
La distribución geográfica de la CU y la enfermedad de Crohn es similar en todo el mundo, con la mayor cantidad de casos nuevos por año de CU en Canadá, Nueva Zelanda y el Reino Unido. La enfermedad es más común en América del Norte y Europa que en otras regiones. En general, se observan tasas más altas en las ubicaciones del norte en comparación con las ubicaciones del sur de Europa y los Estados Unidos. La CU es más común en Europa occidental que en Europa oriental. En todo el mundo, la prevalencia de la CU varía de 2 a 299 por cada 100 000 personas. Juntas, la colitis ulcerosa y la enfermedad de Crohn afectan a alrededor de un millón de personas en los Estados Unidos.
Al igual que con la enfermedad de Crohn, las tasas de CU son mayores entre los judíos asquenazíes y disminuyen progresivamente en otras personas de ascendencia judía, caucásicos no judíos, africanos, hispanos y asiáticos. La apendicectomía antes de los 20 años por apendicitis y el consumo actual de tabaco protegen contra el desarrollo de CU. Sin embargo, el tabaquismo anterior se asocia con un mayor riesgo de desarrollar la enfermedad.
Estados Unidos
A partir de 2004, la cantidad de casos nuevos de CU en los Estados Unidos fue de 2,2 a 14,3 por 100 000 por año. El número de personas afectadas en los Estados Unidos en 2004 fue entre 37 y 246 por 100.000.
Canadá
En Canadá, entre 1998 y 2000, el número de casos nuevos por año fue de 12,9 por 100.000 habitantes o 4.500 casos nuevos. El número de personas afectadas se estimó en 211 por 100.000 o 104.000.
Reino Unido
En el Reino Unido, 10 de cada 100 000 personas desarrollan la afección por año, mientras que el número de personas afectadas es de 243 de cada 100 000. Aproximadamente 146.000 personas en el Reino Unido han sido diagnosticadas con CU.
Historia
La primera descripción de la colitis ulcerosa se produjo alrededor de la década de 1850.
Investigación
La terapia helmíntica que utiliza el tricocéfalo Trichuris suis ha demostrado en un ensayo de control aleatorio de Iowa que muestra beneficios en personas con colitis ulcerosa. La terapia pone a prueba la hipótesis de la higiene que argumenta que la ausencia de helmintos en el colon de las personas en el mundo desarrollado puede provocar inflamación. Tanto la terapia helmíntica como el trasplante de microbiota fecal inducen una respuesta característica de glóbulos blancos Th2 en las áreas enfermas, lo cual fue inesperado dado que se pensaba que la colitis ulcerosa implicaba una sobreproducción de Th2.
Alicaforsen es un oligodesoxinucleótido antisentido de primera generación diseñado para unirse específicamente al ARN mensajero de la ICAM-1 humana a través de interacciones de pares de bases de Watson-Crick para controlar la expresión de la ICAM-1. ICAM-1 propaga una respuesta inflamatoria que promueve la extravasación y activación de leucocitos (glóbulos blancos) en el tejido inflamado. Se ha observado una mayor expresión de ICAM-1 en la mucosa intestinal inflamada de pacientes con colitis ulcerosa, donde la sobreproducción de ICAM-1 se correlaciona con la actividad de la enfermedad. Esto sugiere que ICAM-1 es un objetivo terapéutico potencial en el tratamiento de la colitis ulcerosa.
Las bacterias grampositivas presentes en la luz podrían estar asociadas con la prolongación del tiempo de recaída de la colitis ulcerosa.
Una serie de fármacos en desarrollo busca interrumpir el proceso de inflamación dirigiéndose selectivamente a un canal de iones en la cascada de señalización de la inflamación conocida como KCa3.1. En un estudio preclínico en ratas y ratones, la inhibición de KCa3.1 interrumpió la producción de citocinas Th1 IL-2 y TNF-∝ y disminuyó la inflamación del colon con la misma eficacia que la sulfasalazina.
Se han informado trampas extracelulares de neutrófilos y la consiguiente degradación de la matriz extracelular en la mucosa del colon en pacientes con colitis ulcerosa en remisión clínica, lo que indica la participación del sistema inmunitario innato en la etiología.
Fexofenadina, un fármaco antihistamínico utilizado en el tratamiento de las alergias, se ha mostrado prometedor en una terapia combinada en algunos estudios. Oportunamente, la baja absorción gastrointestinal (o alta secreción gastrointestinal del fármaco absorbido) de fexofenadina da como resultado una mayor concentración en el sitio de la inflamación. Por lo tanto, el fármaco puede disminuir localmente la secreción de histamina por parte de los mastocitos gastrointestinales involucrados y aliviar la inflamación.
Existe evidencia de que el etrolizumab es efectivo para la colitis ulcerosa, con ensayos de fase 3 en curso a partir de 2016. El etrolizumab es un anticuerpo monoclonal humanizado que se dirige a la subunidad β7 de las integrinas α4β7 y αEβ7. Etrolizumab disminuye el tráfico de linfocitos, de forma similar a vedolizumab (otro antagonista de la integrina).
Un tipo de aféresis de leucocitos, conocida como aféresis por adsorción de granulocitos y monocitos, todavía requiere ensayos a gran escala para determinar si es eficaz o no. Los resultados de ensayos pequeños han sido tentativamente positivos.
Casos destacados
Contenido relacionado
P53
Alcoholismo
Aracnofobia