Colo do útero
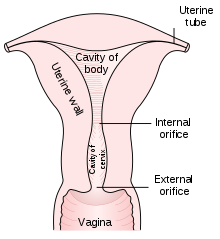
O colo do útero ou colo do útero (latim, 'colo do útero') é a parte inferior do útero (útero) no ser humano sistema reprodutivo feminino. O colo do útero geralmente tem 2 a 3 cm de comprimento (~ 1 polegada) e forma aproximadamente cilíndrica, que muda durante a gravidez. O estreito canal cervical central corre ao longo de todo o seu comprimento, conectando a cavidade uterina e o lúmen da vagina. A abertura no útero é chamada de orifício interno, e a abertura na vagina é chamada de orifício externo. A parte inferior do colo do útero, conhecida como porção vaginal do colo do útero (ou ectocérvix), se projeta para o topo da vagina. O colo do útero tem sido documentado anatomicamente desde pelo menos a época de Hipócrates, há mais de 2.000 anos.
O canal cervical é uma passagem através da qual o esperma deve passar para fertilizar um óvulo após a relação sexual. Vários métodos de contracepção, incluindo capuzes cervicais e diafragmas cervicais, visam bloquear ou impedir a passagem do esperma pelo canal cervical. O muco cervical é utilizado em vários métodos de avaliação da fertilidade, como o modelo de Creighton e o método de Billings, devido às mudanças de consistência ao longo do período menstrual. Durante o parto vaginal, o colo do útero deve se achatar e dilatar para permitir que o feto progrida ao longo do canal do parto. Parteiras e médicos usam a extensão da dilatação do colo do útero para auxiliar na tomada de decisões durante o parto.
O canal cervical é revestido por uma única camada de células em forma de coluna, enquanto a ectocérvix é coberta por múltiplas camadas de células encimadas por células planas. Os dois tipos de epitélio se encontram na junção escamocolunar. A infecção pelo papilomavírus humano (HPV) pode causar alterações no epitélio, que podem levar ao câncer do colo do útero. Os testes de citologia cervical muitas vezes podem detectar o câncer cervical e seus precursores e permitir um tratamento precoce bem-sucedido. As formas de evitar o HPV incluem evitar sexo, usar preservativos e vacinar-se contra o HPV. As vacinas contra o HPV, desenvolvidas no início do século 21, reduzem o risco de câncer do colo do útero ao prevenir infecções das principais cepas de HPV causadoras de câncer.
Estrutura
O colo do útero faz parte do sistema reprodutor feminino. Com cerca de 2 a 3 centímetros (0,8 a 1,2 pol.) De comprimento, é a parte inferior mais estreita do útero contínua acima com a parte superior mais larga - ou corpo - do útero. A extremidade inferior do colo do útero se projeta através da parede anterior da vagina e é chamada de porção vaginal do colo do útero (ou ectocérvix), enquanto o restante do colo do útero acima da vagina é chamado de porção supravaginal do colo do útero. Um canal central, conhecido como canal cervical, corre ao longo de seu comprimento e conecta a cavidade do corpo do útero com o lúmen da vagina. As aberturas são conhecidas como orifício interno e orifício externo do útero (ou orifício externo), respectivamente. A mucosa que reveste o canal cervical é conhecida como endocérvix, e a mucosa que cobre a ectocérvix é conhecida como exocérvix. O colo do útero tem uma camada mucosa interna, uma camada espessa de músculo liso e, posteriormente, a porção supravaginal tem uma cobertura serosa que consiste em tecido conjuntivo e peritônio sobrejacente.
Na frente da parte superior do colo do útero fica a bexiga, separada dela por tecido conjuntivo celular conhecido como paramétrio, que também se estende pelas laterais do colo do útero. Na parte posterior, o colo do útero supravaginal é coberto por peritônio, que corre na parte de trás da parede vaginal e depois vira para cima e para o reto, formando a bolsa reto-uterina. O colo do útero está mais firmemente conectado às estruturas circundantes do que o resto do útero.
O canal cervical varia muito em comprimento e largura entre as mulheres ou ao longo da vida de uma mulher, e pode medir 8 mm (0,3 polegada) em seu diâmetro mais largo em adultos na pré-menopausa. É mais largo no meio e mais estreito em cada extremidade. As paredes anterior e posterior do canal têm, cada uma, uma dobra vertical, a partir da qual as cristas correm diagonalmente para cima e lateralmente. São conhecidas como dobras palmadas, devido à sua semelhança com uma folha de palmeira. As cristas anterior e posterior são dispostas de tal forma que se entrelaçam e fecham o canal. Eles são frequentemente apagados após a gravidez.
A ectocérvix (também conhecida como porção vaginal do colo do útero) tem formato convexo e elíptico e se projeta para o colo do útero entre os fórnices vaginal anterior e posterior. Na parte arredondada da ectocérvice há uma pequena abertura externa deprimida, conectando o colo do útero com a vagina. O tamanho e a forma da ectocérvice e a abertura externa (óstio externo) podem variar de acordo com a idade, o estado hormonal e se o parto foi natural ou normal. Nas mulheres que não tiveram parto vaginal, a abertura externa é pequena e circular, e nas mulheres que tiveram parto vaginal, é semelhante a uma fenda. Em média, a ectocérvix tem 3 cm (1,2 in) de comprimento e 2,5 cm (1 in) de largura.
O sangue é fornecido ao colo do útero pelo ramo descendente da artéria uterina e drena para a veia uterina. Os nervos esplâncnicos pélvicos, surgindo como S2-S3, transmitem a sensação de dor do colo do útero para o cérebro. Esses nervos viajam ao longo dos ligamentos útero-sacros, que passam do útero ao sacro anterior.
Três canais facilitam a drenagem linfática do colo do útero. O colo uterino anterior e lateral drena para os linfonodos ao longo das artérias uterinas, percorrendo os ligamentos cardinais na base do ligamento largo até os linfonodos ilíacos externos e, finalmente, os linfonodos para-aórticos. O colo uterino posterior e lateral drena ao longo das artérias uterinas para os linfonodos ilíacos internos e, finalmente, para os linfonodos para-aórticos, e a seção posterior do colo drena para os linfonodos obturadores e pré-sacrais. No entanto, existem variações à medida que a drenagem linfática do colo do útero viaja para diferentes conjuntos de gânglios pélvicos em algumas pessoas. Isso tem implicações na varredura de linfonodos para envolvimento no câncer cervical.
Após a menstruação e diretamente sob a influência do estrogênio, o colo do útero sofre uma série de mudanças de posição e textura. Durante a maior parte do ciclo menstrual, o colo do útero permanece firme e posicionado baixo e fechado. No entanto, à medida que a ovulação se aproxima, o colo do útero torna-se mais macio e sobe para abrir em resposta aos níveis mais altos de estrogênio presentes. Essas alterações também são acompanhadas por alterações no muco cervical, descritas a seguir.
Desenvolvimento
Como um componente do sistema reprodutor feminino, o colo do útero é derivado dos dois ductos paramesonéfricos (também chamados de ductos Müllerianos), que se desenvolvem por volta da sexta semana da embriogênese. Durante o desenvolvimento, as partes externas dos dois ductos se fundem, formando um único canal urogenital que se tornará a vagina, o colo do útero e o útero. O tamanho do colo do útero cresce a uma taxa menor do que o corpo do útero, de modo que o tamanho relativo do colo do útero diminui ao longo do tempo, diminuindo de muito maior que o corpo do útero na vida fetal, duas vezes maior durante a infância e diminuindo ao seu tamanho adulto, menor que o útero, após a puberdade. Anteriormente, pensava-se que durante o desenvolvimento fetal, o epitélio escamoso original do colo do útero era derivado do seio urogenital e o epitélio colunar original era derivado do ducto paramesonéfrico. O ponto em que esses dois epitélios originais se encontram é chamado de junção escamocolunar original. Novos estudos mostram, no entanto, que todo o epitélio cervical, bem como grande parte do epitélio vaginal, são derivados do tecido do ducto Mülleriano e que as diferenças fenotípicas podem ser devidas a outras causas.
Histologia
A mucosa endocervical tem cerca de 3 mm (0,12 pol.) De espessura e é revestida com uma única camada de células colunares mucosas. Ele contém numerosas glândulas mucosas tubulares, que esvaziam o muco alcalino viscoso no lúmen. Em contraste, a ectocérvice é coberta por epitélio escamoso estratificado não queratinizado, que se assemelha ao epitélio escamoso que reveste a vagina. A junção entre esses dois tipos de epitélio é chamada de junção escamocolunar. Subjacente a ambos os tipos de epitélio está uma camada resistente de colágeno. A mucosa da endocérvix não é eliminada durante a menstruação. O colo do útero tem mais tecido fibroso, incluindo colágeno e elastina, do que o resto do útero.
Em meninas pré-púberes, a junção escamocolunar funcional está presente apenas dentro do canal cervical. Ao entrar na puberdade, devido à influência hormonal, e durante a gravidez, o epitélio colunar estende-se para fora sobre a ectocérvix à medida que o colo se inverte. Portanto, isso também faz com que a junção escamocolunar se mova para fora na porção vaginal do colo do útero, onde é exposta ao ambiente vaginal ácido. O epitélio colunar exposto pode sofrer metaplasia fisiológica e mudar para epitélio escamoso metaplásico mais resistente em dias ou semanas, que é muito semelhante ao epitélio escamoso original quando maduro. A nova junção escamocolunar é, portanto, interna à junção escamocolunar original, e a zona de epitélio instável entre as duas junções é chamada de zona de transformação do colo do útero. Histologicamente, a zona de transformação é geralmente definida como epitélio escamoso superficial com epitélio colunar superficial ou glândulas/criptas estromais, ou ambos.
Após a menopausa, as estruturas uterinas involuem e a junção escamocolunar funcional move-se para o canal cervical.
Os cistos de Naboth (ou folículos de Naboth) se formam na zona de transformação onde o revestimento do epitélio metaplásico substituiu o epitélio mucoso e causou um estrangulamento da saída de algumas das glândulas mucosas. Um acúmulo de muco nas glândulas forma cistos de Naboth, geralmente com menos de 5 mm (0,20 pol.) De diâmetro, que são considerados fisiológicos e não patológicos. Tanto as aberturas das glândulas quanto os cistos de Naboth são úteis para identificar a zona de transformação.
Função
Fertilidade
O canal cervical é um caminho através do qual o esperma entra no útero após ser induzido por estradiol após a relação sexual e algumas formas de inseminação artificial. Alguns espermatozóides permanecem nas criptas cervicais, dobras da endocérvice, que atuam como um reservatório, liberando espermatozoides ao longo de várias horas e maximizando as chances de fertilização. Uma teoria afirma que as contrações cervicais e uterinas durante o orgasmo atraem o sêmen para o útero. Embora a "teoria da sucção" tem sido geralmente aceito por alguns anos, tem sido contestado devido à falta de evidências, pequeno tamanho da amostra e erros metodológicos.
Alguns métodos de percepção da fertilidade, como o modelo de Creighton e o método Billings, envolvem estimar os períodos de fertilidade e infertilidade de uma mulher observando as mudanças fisiológicas em seu corpo. Entre essas mudanças estão várias envolvendo a qualidade do muco cervical: a sensação que causa na vulva, sua elasticidade (Spinnbarkeit), sua transparência e a presença de samambaia.
Muco cervical
Várias centenas de glândulas no endocérvix produzem de 20 a 60 mg de muco cervical por dia, aumentando para 600 mg na época da ovulação. É viscoso porque contém grandes proteínas conhecidas como mucinas. A viscosidade e o teor de água variam durante o ciclo menstrual; O muco é composto por cerca de 93% de água, chegando a 98% no meio do ciclo. Essas mudanças permitem que ele funcione como uma barreira ou um meio de transporte para os espermatozóides. Contém eletrólitos como cálcio, sódio e potássio; componentes orgânicos como glicose, aminoácidos e proteínas solúveis; oligoelementos incluindo zinco, cobre, ferro, manganês e selênio; ácidos graxos livres; enzimas tais como amilase; e prostaglandinas. Sua consistência é determinada pela influência dos hormônios estrogênio e progesterona. No meio do ciclo, na época da ovulação - um período de altos níveis de estrogênio - o muco é fino e seroso para permitir que o esperma entre no útero e é mais alcalino e, portanto, mais hospitaleiro para o esperma. Também é maior em eletrólitos, o que resulta na "ferning" padrão que pode ser observado na secagem do muco em baixa ampliação; à medida que o muco seca, os sais cristalizam, lembrando as folhas de uma samambaia. O muco tem um caráter elástico descrito como Spinnbarkeit mais proeminente na época da ovulação.
Noutras alturas do ciclo, o muco é espesso e mais ácido devido aos efeitos da progesterona. Este "infértil" O muco age como uma barreira para impedir que os espermatozoides entrem no útero. As mulheres que tomam uma pílula anticoncepcional oral também têm muco espesso devido aos efeitos da progesterona. O muco espesso também impede que os patógenos interfiram com uma gravidez nascente.
Um tampão de muco cervical, chamado opérculo, se forma dentro do canal cervical durante a gravidez. Isso fornece uma vedação protetora para o útero contra a entrada de patógenos e contra o vazamento de fluidos uterinos. O tampão mucoso também é conhecido por ter propriedades antibacterianas. Esse tampão é liberado à medida que o colo do útero dilata, seja durante o primeiro estágio do parto ou pouco antes. É visível como uma secreção mucosa tingida de sangue.
Parto
O colo do útero desempenha um papel importante no parto. À medida que o feto desce dentro do útero em preparação para o nascimento, a parte que se apresenta, geralmente a cabeça, repousa e é sustentada pelo colo do útero. À medida que o trabalho de parto avança, o colo do útero torna-se mais macio e mais curto, começa a dilatar e se retrai para ficar voltado para a parte anterior do corpo. O suporte que o colo do útero fornece à cabeça fetal começa a ceder quando o útero começa suas contrações. Durante o parto, o colo do útero deve dilatar até um diâmetro de mais de 10 cm (3,9 in) para acomodar a cabeça do feto à medida que desce do útero para a vagina. Ao se tornar mais largo, o colo do útero também se torna mais curto, um fenômeno conhecido como apagamento.
Juntamente com outros fatores, parteiras e médicos usam a extensão da dilatação cervical para auxiliar na tomada de decisões durante o parto. Geralmente, o primeiro estágio ativo do trabalho de parto, quando as contrações uterinas se tornam fortes e regulares, começa quando a dilatação cervical é superior a 3–5 cm (1,2–2,0 pol.). A segunda fase do trabalho de parto começa quando o colo do útero dilata até 10 cm (4 in), que é considerada a dilatação máxima, e ocorre quando o empurrão ativo e as contrações empurram o bebê ao longo do canal do parto, levando ao nascimento do bebê. O número de partos vaginais anteriores é um forte fator que influencia a rapidez com que o colo do útero é capaz de dilatar durante o trabalho de parto. O tempo necessário para o colo do útero dilatar e apagar é um fator usado em sistemas de relatórios, como o escore de Bishop, usado para recomendar se intervenções como parto a fórceps, indução ou cesariana devem ser usadas no parto.
A incompetência cervical é uma condição na qual ocorre o encurtamento do colo do útero devido à dilatação e afinamento, antes da gravidez de termo. O comprimento cervical curto é o preditor mais forte de parto prematuro.
Contracepção
Vários métodos de contracepção envolvem o colo do útero. Os diafragmas cervicais são dispositivos plásticos reutilizáveis de aro firme inseridos por uma mulher antes da relação sexual que cobrem o colo do útero. A pressão contra as paredes da vagina mantém a posição do diafragma e atua como uma barreira física para impedir a entrada de esperma no útero, impedindo a fertilização. Os capuzes cervicais são um método semelhante, embora sejam menores e adiram ao colo do útero por sucção. Diafragmas e tampas são freqüentemente usados em conjunto com espermicidas. Em um ano, 12% das mulheres que usam o diafragma terão uma gravidez indesejada e, com o uso ideal, esse percentual cai para 6%. As taxas de eficácia são mais baixas para o limite, com 18% das mulheres passando por uma gravidez indesejada e 10 a 13% com uso ideal. A maioria dos tipos de pílulas só de progestagênio são eficazes como contraceptivos porque engrossam o muco cervical, dificultando a passagem do esperma ao longo do canal cervical. Além disso, às vezes também podem impedir a ovulação. Em contraste, as pílulas anticoncepcionais que contêm estrogênio e progesterona, as pílulas anticoncepcionais orais combinadas, funcionam principalmente impedindo a ovulação. Eles também engrossam o muco cervical e afinam o revestimento do útero, aumentando sua eficácia.
Significado clínico
Câncer
Em 2008, o câncer cervical foi o terceiro câncer mais comum em mulheres em todo o mundo, com taxas variando geograficamente de menos de um a mais de 50 casos por 100.000 mulheres. É uma das principais causas de morte relacionada ao câncer em países pobres, onde o atraso no diagnóstico levando a maus resultados é comum. A introdução da triagem de rotina resultou em menos casos de (e mortes por) câncer cervical, no entanto, isso ocorreu principalmente em países desenvolvidos. A maioria dos países em desenvolvimento tem triagem limitada ou inexistente, e 85% da carga global ocorre lá.
O câncer cervical quase sempre envolve infecção pelo papilomavírus humano (HPV). O HPV é um vírus com numerosas cepas, várias das quais predispõem a alterações pré-cancerosas no epitélio cervical, particularmente na zona de transformação, que é a área mais comum para o surgimento do câncer cervical. Vacinas contra o HPV, como Gardasil e Cervarix, reduzem a incidência de câncer cervical, inoculando contra as cepas virais envolvidas no desenvolvimento do câncer.
Mudanças potencialmente pré-cancerosas no colo do útero podem ser detectadas pela triagem cervical, usando métodos que incluem o exame de Papanicolaou (também chamado de esfregaço cervical), no qual as células epiteliais são raspadas da superfície do colo do útero e examinadas ao microscópio. O colposcópio, um instrumento usado para ver uma visão ampliada do colo do útero, foi inventado em 1925. O exame de Papanicolaou foi desenvolvido por Georgios Papanikolaou em 1928. Aurel Babes em 1927. Em algumas partes do mundo desenvolvido, incluindo o Reino Unido, o teste de Papanicolau foi substituído pela citologia em base líquida.
Uma alternativa barata, econômica e prática em países mais pobres é a inspeção visual com ácido acético (VIA). Pode ser difícil instituir e manter programas baseados em citologia nessas regiões, devido à necessidade de pessoal treinado, equipamentos e instalações e dificuldades de acompanhamento. Com o VIA, os resultados e o tratamento podem estar disponíveis no mesmo dia. Como teste de triagem, o VIA é comparável à citologia cervical na identificação precisa de lesões pré-cancerosas.
Um resultado de displasia geralmente é investigado, como por meio de uma biópsia em cone, que também pode remover a lesão cancerígena. A neoplasia intraepitelial cervical é um possível resultado da biópsia e representa alterações displásicas que podem evoluir para câncer invasivo. A maioria dos casos de câncer do colo do útero é detectada dessa maneira, sem causar nenhum sintoma. Quando os sintomas ocorrem, eles podem incluir sangramento vaginal, corrimento ou desconforto.
Inflamação
A inflamação do colo do útero é chamada de cervicite. Esta inflamação pode ser da endocérvix ou ectocérvix. Quando associado ao endocérvice, está associado a secreção vaginal mucosa e infecções sexualmente transmissíveis, como clamídia e gonorreia. Cerca de metade das mulheres grávidas com infecção gonorreica do colo do útero são assintomáticas. Outras causas incluem crescimento excessivo da flora comensal da vagina. Quando associada à ectocérvice, a inflamação pode ser causada pelo vírus herpes simplex. A inflamação é frequentemente investigada por meio da visualização direta do colo do útero usando um espéculo, que pode parecer esbranquiçado devido ao exsudato, e fazendo um exame de Papanicolau e examinando a presença de bactérias causais. Testes especiais podem ser usados para identificar bactérias específicas. Se a inflamação for causada por uma bactéria, antibióticos podem ser administrados como tratamento.
Anormalidades anatômicas
A estenose cervical é um canal cervical anormalmente estreito, normalmente associado a trauma causado pela remoção de tecido para investigação ou tratamento de câncer, ou do próprio câncer cervical. O dietilestilbestrol, usado de 1938 a 1971 para prevenir parto prematuro e aborto espontâneo, também está fortemente associado ao desenvolvimento de estenose cervical e outras anormalidades nas filhas das mulheres expostas. Outras anormalidades incluem: adenose vaginal, na qual o epitélio escamoso da ectocérvice torna-se colunar; cancros tais como adenocarcinomas de células claras; cristas e capuzes cervicais; e desenvolvimento de uma aparência do colo do útero em crista de galo, que é a condição em que, como o nome sugere, o colo do útero tem a forma de uma crista de galo. Cerca de um terço das mulheres nascidas de mães tratadas com dietilestilbestrol (isto é, exposição intrauterina) desenvolvem um colo do útero em crista de galo.
Dobras ou cristas aumentadas de estroma cervical (tecidos fibrosos) e epitélio constituem um colo do útero em crista de galo. Da mesma forma, os pólipos em crista de galo que revestem o colo do útero são geralmente considerados ou agrupados na mesma descrição abrangente. É em si considerado uma anormalidade benigna; sua presença, no entanto, é geralmente indicativa de exposição ao DES e, como tal, as mulheres que apresentam essas anormalidades devem estar cientes de seu risco aumentado de patologias associadas.
A agenesia cervical é uma condição congênita rara na qual o colo do útero falha completamente em se desenvolver, muitas vezes associada à falha concomitante de desenvolvimento da vagina. Existem outras anormalidades cervicais congênitas, frequentemente associadas a anormalidades da vagina e do útero. O colo do útero pode ser duplicado em situações como útero bicorno e didelfo uterino.
Pólipos cervicais, que são supercrescimentos benignos de tecido endocervical, se presentes, podem causar sangramento, ou um supercrescimento benigno pode estar presente no canal cervical. O ectrópio cervical refere-se ao supercrescimento horizontal do revestimento colunar endocervical em uma camada de uma célula de espessura sobre a ectocérvix.
Outros mamíferos
Marsupiais fêmeas têm úteros e cervices pareados. A maioria das espécies de mamíferos eutérios (placentários) tem um único colo do útero e um único útero bipartido ou bicorno. Lagomorfos, roedores, porcos-da-terra e hyraxes têm um útero duplex e dois colos uterinos. Lagomorfos e roedores compartilham muitas características morfológicas e são agrupados no clado Glires. Os tamanduás da família myrmecophagidae são incomuns porque não possuem colo do útero definido; acredita-se que eles tenham perdido a característica, em vez de outros mamíferos que desenvolveram um colo do útero em mais de uma linhagem. Em porcos domésticos, o colo do útero contém uma série de cinco almofadas interdigitantes que seguram o pênis em forma de saca-rolhas do javali durante a cópula.
Etimologia e pronúncia
A palavra colo do útero () veio do latim para o inglês, onde significa "pescoço", e como sua contraparte germânica, pode se referir não apenas ao pescoço [do corpo] mas também a uma parte estreita análoga de um objeto. O colo do útero (colo do útero) é, portanto, o colo do útero, mas em inglês a palavra colo do útero usada sozinha geralmente se refere a ele. Assim, o adjetivo cervical pode se referir ao pescoço (como em vértebras cervicais ou nódulos linfáticos cervicais) ou ao colo uterino (como em < i>cobertura cervical ou câncer cervical).
O latim cervix veio da raiz proto-indo-européia ker-, referindo-se a uma "estrutura que projeta". Assim, a palavra colo do útero está linguisticamente relacionada à palavra inglesa "horn", a palavra persa para "cabeça" (persa: سر sar), a palavra grega para "cabeça" (grego: κορυφή koruphe), e o galês e Palavras romenas para "veado" (Galês: carw, romeno: cerb).
O colo do útero foi documentado na literatura anatômica pelo menos na época de Hipócrates; o câncer cervical foi descrito pela primeira vez há mais de 2.000 anos, com descrições fornecidas por Hipócrates e Aretaeus. No entanto, houve alguma variação no sentido da palavra entre os primeiros escritores, que usaram o termo para se referir tanto ao colo do útero quanto ao orifício uterino interno. O primeiro uso atestado da palavra para se referir ao colo do útero foi em 1702.
Contenido relacionado
Astrobiologia
Kenyanthropus
Artrite





![Transformation zone types:[18] Type 1: Completely ectocervical (common under hormonal influence). Type 2: Endocervical component but fully visible (common before puberty). Type 3: Endocervical component, not fully visible (common after menopause).](https://upload.wikimedia.org/wikipedia/commons/thumb/b/b7/Transformation_zone_types.png/430px-Transformation_zone_types.png)