Benzodiazepina
benzodiazepínicos (BZD, BDZ, BZs), às vezes chamados de "benzos ", são uma classe de drogas depressoras cuja estrutura química central é a fusão de um anel de benzeno e um anel de diazepina. Eles são prescritos para tratar condições como transtornos de ansiedade, insônia e convulsões. O primeiro benzodiazepínico, o clordiazepóxido (Librium), foi descoberto acidentalmente por Leo Sternbach em 1955 e foi disponibilizado em 1960 por Hoffmann-La Roche, que logo o seguiu com o diazepam (Valium) em 1963. Em 1977, os benzodiazepínicos eram os medicamentos mais prescritos globalmente; a introdução dos inibidores seletivos da recaptação da serotonina (ISRS), entre outros fatores, diminuiu as taxas de prescrição, mas continuam sendo usados com frequência em todo o mundo.
Os benzodiazepínicos são depressores que aumentam o efeito do neurotransmissor ácido gama-aminobutírico (GABA) no receptor GABAA, resultando em propriedades sedativas, hipnóticas (indutoras do sono), ansiolíticas (ansiolíticas), anticonvulsivantes e relaxantes musculares. Altas doses de muitos benzodiazepínicos de ação mais curta também podem causar amnésia anterógrada e dissociação. Essas propriedades tornam os benzodiazepínicos úteis no tratamento de ansiedade, transtorno do pânico, insônia, agitação, convulsões, espasmos musculares, abstinência alcoólica e como pré-medicação para procedimentos médicos ou odontológicos. Os benzodiazepínicos são classificados como de ação curta, intermediária ou longa. Os benzodiazepínicos de ação curta e intermediária são preferidos para o tratamento da insônia; benzodiazepínicos de ação prolongada são recomendados para o tratamento da ansiedade.
Os benzodiazepínicos são geralmente vistos como seguros e eficazes para uso a curto prazo - cerca de duas a quatro semanas - embora possa ocorrer comprometimento cognitivo e efeitos paradoxais, como agressão ou desinibição comportamental. Uma minoria de pessoas apresenta reações após tomar benzodiazepínicos, como piora da agitação ou pânico. Os benzodiazepínicos estão associados a um risco aumentado de suicídio devido à agressividade, impulsividade e efeitos negativos de abstinência. O uso a longo prazo é controverso devido a preocupações sobre a diminuição da eficácia, dependência física, síndrome de abstinência de benzodiazepínicos e aumento do risco de demência e câncer. Os idosos correm um risco aumentado de efeitos adversos a curto e longo prazo e, como resultado, todos os benzodiazepínicos estão listados na Lista de Beers de medicamentos inapropriados para idosos. Há controvérsias sobre a segurança dos benzodiazepínicos na gravidez. Embora não sejam teratógenos importantes, permanece a incerteza se eles causam fenda palatina em um pequeno número de bebês e se os efeitos neurocomportamentais ocorrem como resultado da exposição pré-natal; eles são conhecidos por causar sintomas de abstinência no recém-nascido.
Tomados em overdose, os benzodiazepínicos podem causar inconsciência profunda e perigosa, mas são menos tóxicos que seus predecessores, os barbitúricos, e a morte raramente ocorre quando um benzodiazepínico é a única droga tomada. Combinado com outros depressores do sistema nervoso central (SNC), como álcool e opioides, o potencial de toxicidade e overdose fatal aumenta significativamente. Os benzodiazepínicos são comumente usados de forma recreativa e também frequentemente tomados em combinação com outras substâncias viciantes, e são controlados na maioria dos países.
Usos médicos
Os benzodiazepínicos possuem ações psicolépticas, sedativas, hipnóticas, ansiolíticas, anticonvulsivantes, relaxantes musculares e amnésicas, que são úteis em uma variedade de indicações, como dependência de álcool, convulsões, transtornos de ansiedade, pânico, agitação e insônia. A maioria é administrada por via oral; no entanto, eles também podem ser administrados por via intravenosa, intramuscular ou retal. Em geral, os benzodiazepínicos são bem tolerados e são drogas seguras e eficazes a curto prazo para uma ampla gama de condições. Pode desenvolver-se tolerância aos seus efeitos e também existe o risco de dependência e, após a descontinuação, pode ocorrer uma síndrome de abstinência. Esses fatores, combinados com outros possíveis efeitos secundários após uso prolongado, como deficiências psicomotoras, cognitivas ou de memória, limitam sua aplicabilidade a longo prazo. Os efeitos do uso ou uso indevido a longo prazo incluem a tendência de causar ou piorar déficits cognitivos, depressão e ansiedade. O Colégio de Médicos e Cirurgiões da Colúmbia Britânica recomenda a interrupção do uso de benzodiazepínicos naqueles que tomam opioides e naqueles que os usam há muito tempo. Os benzodiazepínicos podem ter sérios resultados adversos à saúde, e esses achados apóiam os esforços clínicos e regulatórios para reduzir o uso, especialmente em combinação com agonistas de receptores não benzodiazepínicos.
Transtorno do pânico
Devido à sua eficácia, tolerabilidade e rápido início de ação ansiolítica, os benzodiazepínicos são frequentemente usados para o tratamento da ansiedade associada ao transtorno do pânico. No entanto, há discordância entre os órgãos de especialistas em relação ao uso prolongado de benzodiazepínicos para transtorno do pânico. As opiniões vão desde aqueles que sustentam que os benzodiazepínicos não são eficazes a longo prazo e devem ser reservados para casos resistentes ao tratamento até aqueles que sustentam que são tão eficazes a longo prazo quanto os inibidores seletivos da recaptação da serotonina (ISRSs).
As diretrizes da Associação Psiquiátrica Americana (APA) observam que, em geral, os benzodiazepínicos são bem tolerados e seu uso para o tratamento inicial do transtorno do pânico é fortemente apoiado por vários estudos controlados. A APA afirma que não há evidências suficientes para recomendar qualquer um dos tratamentos estabelecidos para transtorno do pânico em detrimento de outro. A escolha do tratamento entre benzodiazepínicos, ISRSs, inibidores da recaptação de serotonina-norepinefrina (IRSNs), antidepressivos tricíclicos e psicoterapia deve ser baseada na história do paciente, preferência e outras características individuais. Os inibidores seletivos da recaptação da serotonina provavelmente são a melhor escolha de farmacoterapia para muitos pacientes com transtorno do pânico, mas os benzodiazepínicos também são frequentemente usados, e alguns estudos sugerem que esses medicamentos ainda são usados com maior frequência do que os ISRSs. Uma vantagem dos benzodiazepínicos é que eles aliviam os sintomas de ansiedade muito mais rapidamente do que os antidepressivos e, portanto, podem ser preferidos em pacientes para os quais o controle rápido dos sintomas é crítico. No entanto, essa vantagem é compensada pela possibilidade de desenvolvimento de dependência de benzodiazepínicos. A APA não recomenda benzodiazepínicos para pessoas com sintomas depressivos ou história recente de transtorno por uso de substâncias. As diretrizes da APA afirmam que, em geral, a farmacoterapia do transtorno do pânico deve ser continuada por pelo menos um ano e que a experiência clínica apóia a continuação do tratamento com benzodiazepínicos para prevenir a recorrência. Embora tenham sido levantadas grandes preocupações sobre a tolerância e abstinência de benzodiazepínicos, não há evidências de aumento significativo da dose em pacientes que usam benzodiazepínicos por um longo período. Para muitos desses pacientes, doses estáveis de benzodiazepínicos mantêm sua eficácia por vários anos.
Diretrizes emitidas pelo Instituto Nacional de Saúde e Excelência Clínica (NICE) do Reino Unido, realizaram uma revisão sistemática usando metodologia diferente e chegaram a uma conclusão diferente. Eles questionaram a precisão dos estudos que não eram controlados por placebo. E, com base nos achados de estudos controlados por placebo, eles não recomendam o uso de benzodiazepínicos por mais de duas a quatro semanas, pois a tolerância e a dependência física se desenvolvem rapidamente, com sintomas de abstinência, incluindo ansiedade rebote, ocorrendo após seis semanas ou mais de uso. No entanto, os benzodiazepínicos ainda são prescritos para o tratamento de longo prazo de transtornos de ansiedade, embora antidepressivos específicos e terapias psicológicas sejam recomendados como opções de tratamento de primeira linha com o anticonvulsivante pregabalina indicado como tratamento de segunda ou terceira linha e adequado para tratamento de longo prazo. uso do termo. O NICE declarou que o uso prolongado de benzodiazepínicos para transtorno do pânico com ou sem agorafobia é uma indicação não licenciada, não tem eficácia a longo prazo e, portanto, não é recomendado pelas diretrizes clínicas. As terapias psicológicas, como a terapia cognitivo-comportamental, são recomendadas como terapia de primeira linha para o transtorno do pânico; Verificou-se que o uso de benzodiazepínicos interfere nos ganhos terapêuticos dessas terapias.
Os benzodiazepínicos são geralmente administrados por via oral; entretanto, muito ocasionalmente, lorazepam ou diazepam podem ser administrados por via intravenosa para o tratamento de ataques de pânico.
Transtorno de ansiedade generalizada
Os benzodiazepínicos têm eficácia robusta no gerenciamento de curto prazo do transtorno de ansiedade generalizada (TAG), mas não se mostraram eficazes na produção de melhora geral a longo prazo. De acordo com o National Institute for Health and Clinical Excellence (NICE), os benzodiazepínicos podem ser usados no manejo imediato do TAG, se necessário. No entanto, eles geralmente não devem ser administrados por mais de 2 a 4 semanas. Os únicos medicamentos que o NICE recomenda para o tratamento de longo prazo do TAG são os antidepressivos.
Da mesma forma, a Associação Psiquiátrica Canadense (CPA) recomenda os benzodiazepínicos alprazolam, bromazepam, lorazepam e diazepam apenas como uma escolha de segunda linha, se o tratamento com dois antidepressivos diferentes não foi bem-sucedido. Embora sejam agentes de segunda linha, os benzodiazepínicos podem ser usados por tempo limitado para aliviar ansiedade e agitação intensas. As diretrizes da CPA observam que, após 4 a 6 semanas, o efeito dos benzodiazepínicos pode diminuir para o nível do placebo e que os benzodiazepínicos são menos eficazes que os antidepressivos no alívio da preocupação ruminativa, o principal sintoma do TAG. No entanto, em alguns casos, pode justificar-se um tratamento prolongado com benzodiazepinas como adjuvante de um antidepressivo.
Uma revisão de 2015 encontrou um efeito maior com medicamentos do que com terapia de fala. Medicamentos com benefícios incluem inibidores da recaptação da serotonina-noradrenalina, benzodiazepínicos e inibidores seletivos da recaptação da serotonina.
Ansiedade
As benzodiazepinas são por vezes utilizadas no tratamento da ansiedade aguda, uma vez que provocam um alívio rápido e acentuado dos sintomas na maioria dos indivíduos; no entanto, eles não são recomendados além de 2 a 4 semanas de uso devido aos riscos de tolerância e dependência e falta de eficácia a longo prazo. Quanto à insônia, eles também podem ser usados de forma irregular/"conforme necessário" base, como nos casos em que essa ansiedade está no seu pior. Em comparação com outros tratamentos farmacológicos, os benzodiazepínicos têm duas vezes mais chances de levar a uma recaída da condição subjacente após a descontinuação. Terapias psicológicas e outras terapias farmacológicas são recomendadas para o tratamento de longo prazo do transtorno de ansiedade generalizada. Os antidepressivos têm taxas de remissão mais elevadas e são, em geral, seguros e eficazes a curto e longo prazo.
Insônia
Os benzodiazepínicos podem ser úteis para o tratamento de curto prazo da insônia. Seu uso além de 2 a 4 semanas não é recomendado devido ao risco de dependência. O relatório do Comitê de Segurança de Medicamentos recomendou que, quando o uso prolongado de benzodiazepínicos para insônia for indicado, o tratamento deve ser intermitente sempre que possível. É preferível que os benzodiazepínicos sejam tomados de forma intermitente e na menor dose eficaz. Eles melhoram os problemas relacionados ao sono, diminuindo o tempo gasto na cama antes de adormecer, prolongando o tempo de sono e, em geral, reduzindo a vigília. No entanto, pioram a qualidade do sono aumentando o sono leve e diminuindo o sono profundo. Outras desvantagens dos hipnóticos, incluindo os benzodiazepínicos, são a possível tolerância a seus efeitos, insônia rebote e sono de ondas lentas reduzido e um período de abstinência caracterizado por insônia rebote e um período prolongado de ansiedade e agitação.
A lista de benzodiazepínicos aprovados para o tratamento da insônia é bastante semelhante na maioria dos países, mas quais benzodiazepínicos são oficialmente designados como hipnóticos de primeira linha prescritos para o tratamento da insônia varia entre os países. Os benzodiazepínicos de ação prolongada, como nitrazepam e diazepam, têm efeitos residuais que podem persistir no dia seguinte e, em geral, não são recomendados.
Desde o lançamento de não benzodiazepínicos em 1992 em resposta a questões de segurança, indivíduos com insônia e outros distúrbios do sono têm cada vez mais prescritos não benzodiazepínicos (2,3% em 1993 para 13,7% dos americanos em 2010), benzodiazepínicos menos frequentemente prescritos (23,5% em 1993 para 10,8% em 2010). Não está claro se os novos hipnóticos não benzodiazepínicos (drogas Z) são melhores do que os benzodiazepínicos de ação curta. A eficácia desses dois grupos de medicamentos é semelhante. De acordo com a Agência dos EUA para Pesquisa e Qualidade em Saúde, a comparação indireta indica que os efeitos colaterais dos benzodiazepínicos podem ser cerca de duas vezes mais frequentes do que os não benzodiazepínicos. Alguns especialistas sugerem o uso preferencial de não benzodiazepínicos como tratamento de primeira linha e de longo prazo para insônia. No entanto, o Instituto Nacional de Saúde e Excelência Clínica do Reino Unido não encontrou nenhuma evidência convincente a favor dos medicamentos Z. A revisão do NICE apontou que drogas Z de ação curta foram inadequadamente comparadas em ensaios clínicos com benzodiazepínicos de ação prolongada. Não houve estudos comparando drogas Z de ação curta com doses apropriadas de benzodiazepínicos de ação curta. Com base nisso, o NICE recomendou a escolha do hipnótico com base no custo e na preferência do paciente.
Os adultos mais velhos não devem usar benzodiazepínicos para tratar a insônia, a menos que outros tratamentos tenham falhado. Quando os benzodiazepínicos são usados, os pacientes, seus cuidadores e seu médico devem discutir o aumento do risco de danos, incluindo evidências que mostram o dobro da incidência de colisões de trânsito entre motoristas e quedas e fraturas de quadril para pacientes mais velhos.
Convulsões
Crises epilépticas convulsivas prolongadas são uma emergência médica que geralmente pode ser tratada de forma eficaz pela administração de benzodiazepínicos de ação rápida, que são anticonvulsivantes potentes. Em ambiente hospitalar, clonazepam, lorazepam e diazepam intravenosos são as escolhas de primeira linha. Na comunidade, a administração intravenosa não é prática, pelo que se utiliza o diazepam retal ou o midazolam bucal, dando-se preferência ao midazolam por ser de administração mais fácil e socialmente aceitável.
Quando os benzodiazepínicos foram introduzidos pela primeira vez, eles foram adotados com entusiasmo para o tratamento de todas as formas de epilepsia. No entanto, a sonolência e a tolerância tornam-se problemas com o uso continuado e nenhum deles é considerado uma escolha de primeira linha para terapia de epilepsia de longo prazo. O clobazam é amplamente utilizado por clínicas especializadas em epilepsia em todo o mundo e o clonazepam é popular na Holanda, Bélgica e França. O clobazam foi aprovado para uso nos Estados Unidos em 2011. No Reino Unido, tanto o clobazam quanto o clonazepam são escolhas de segunda linha para o tratamento de muitas formas de epilepsia. O clobazam também tem um papel útil na profilaxia de convulsões de curto prazo e na epilepsia catamenial. A descontinuação após o uso prolongado na epilepsia requer cautela adicional devido aos riscos de convulsões rebote. Portanto, a dose é reduzida lentamente ao longo de um período de até seis meses ou mais.
Abstinência de álcool
O clordiazepóxido é o benzodiazepínico mais comumente usado para a desintoxicação do álcool, mas o diazepam pode ser usado como uma alternativa. Ambos são utilizados na desintoxicação de indivíduos motivados a parar de beber, e são prescritos por um curto período de tempo para diminuir os riscos de desenvolvimento de tolerância e dependência ao próprio medicamento benzodiazepínico. Os benzodiazepínicos com meia-vida mais longa tornam a desintoxicação mais tolerável e os efeitos perigosos (e potencialmente letais) da abstinência alcoólica são menos prováveis de ocorrer. Por outro lado, os benzodiazepínicos de ação curta podem levar a convulsões e, portanto, não são recomendados para desintoxicação em ambiente ambulatorial. Oxazepam e lorazepam são frequentemente usados em pacientes com risco de acúmulo de drogas, principalmente idosos e cirróticos, pois são metabolizados de forma diferente de outros benzodiazepínicos, por conjugação.
Os benzodiazepínicos são a escolha preferida no manejo da síndrome de abstinência alcoólica, em particular, para a prevenção e tratamento da perigosa complicação das convulsões e na subjugação do delirium grave. O lorazepam é o único benzodiazepínico com absorção intramuscular previsível e é o mais eficaz na prevenção e controle de convulsões agudas.
Outras indicações
Os benzodiazepínicos são frequentemente prescritos para uma ampla gama de condições:
- Eles podem sedar pacientes que recebem ventilação mecânica ou aqueles em extrema angústia. A cautela é exercida nesta situação devido ao risco de depressão respiratória, e recomenda-se que as instalações de tratamento de overdose de benzodiazepina estejam disponíveis. Eles também foram encontrados para aumentar a probabilidade de mais tarde TEPT após as pessoas terem sido removidas dos ventiladores.
- Benzodiazepinas são indicadas na gestão da falta de ar (hortness da respiração) em doenças avançadas, em particular onde outros tratamentos não conseguiram controlar adequadamente os sintomas.
- Benzodiazepinas são eficazes como medicação dado algumas horas antes da cirurgia para aliviar a ansiedade. Eles também produzem amnésia, que pode ser útil, como os pacientes podem não lembrar desagradável do procedimento. Eles também são usados em pacientes com fobia dentária, bem como alguns procedimentos oftálmicos como cirurgia refrativa; embora tal uso seja controverso e somente recomendado para aqueles que estão muito ansiosos. Midazolam é o mais comumente prescrito para este uso por causa de suas fortes ações sedativas e tempo de recuperação rápido, bem como sua solubilidade de água, que reduz a dor na injeção. Diazepam e lorazepam às vezes são usados. Lorazepam tem propriedades amnésias particularmente marcadas que podem torná-lo mais eficaz quando a amnésia é o efeito desejado.
- Benzodiazepinas são bem conhecidas por suas fortes propriedades de redução muscular e podem ser úteis no tratamento de espasmos musculares, embora a tolerância muitas vezes se desenvolve para seus efeitos relaxantes musculares. Baclofen ou tizanidine às vezes são usados como uma alternativa para benzodiazepinas. Tizanidine foi encontrado para ter tolerância superior em comparação com diazepam e baclofeno.
- As benzodiazepinas também são usadas para tratar o pânico agudo causado pela intoxicação alucinógena. Benzodiazepinas também são usadas para acalmar o indivíduo agudamente agitado e pode, se necessário, ser dada através de uma injeção intramuscular. Às vezes, podem ser eficazes no tratamento a curto prazo de emergências psiquiátricas como a psicose aguda como na esquizofrenia ou mania, provocando rápida tranquilidade e sedação até que os efeitos de lítio ou neuroléptica (antipsicótica) tenham efeito. Lorazepam é mais comumente usado, mas clonazepam é às vezes prescrito para psicose aguda ou mania; seu uso a longo prazo não é recomendado devido a riscos de dependência. Mais pesquisas investigando o uso de benzodiazepinas sozinho e em combinação com medicamentos antipsicóticos para o tratamento da psicose aguda é garantida.
- Clonazepam, uma benzodiazepina é usada para tratar muitas formas de parassônia. O transtorno do comportamento do movimento ocular rápido responde bem às baixas doses de clonazepam. A síndrome das pernas inquietas pode ser tratada usando clonazepam como uma opção de tratamento de terceira linha como o uso de clonazepam ainda é investigativo.
- As Benzodiazepinas são às vezes usadas para transtorno obsessivo-compulsivo (OCD), embora geralmente sejam consideradas ineficazes para esta indicação. A eficácia foi, no entanto, encontrada em um pequeno estudo. Benzodiazepinas podem ser consideradas como uma opção de tratamento em casos resistentes ao tratamento.
- Os antipsicóticos são geralmente um tratamento de primeira linha para o delirium; no entanto, quando o delirium é causado por álcool ou retirada hipnótica sedativa, benzodiazepinas são um tratamento de primeira linha.
- Há algumas evidências de que baixas doses de benzodiazepinas reduzem os efeitos adversos da terapia eletroconvulsiva.
Contra-indicações
Por causa de sua ação relaxante muscular, os benzodiazepínicos podem causar depressão respiratória em indivíduos suscetíveis. Por esse motivo, são contraindicados em pessoas com miastenia gravis, apneia do sono, bronquite e DPOC. É necessária cautela quando os benzodiazepínicos são usados em pessoas com transtornos de personalidade ou deficiência intelectual devido às frequentes reações paradoxais. Na depressão maior, eles podem precipitar tendências suicidas e às vezes são usados para overdoses suicidas. Indivíduos com histórico de uso excessivo de álcool ou uso não médico de opioides ou barbitúricos devem evitar benzodiazepínicos, pois há risco de interações com risco de vida com esses medicamentos.
Gravidez
Nos Estados Unidos, a Food and Drug Administration categorizou os benzodiazepínicos nas categorias D ou X, o que significa que foi demonstrado o potencial de causar danos ao feto.
A exposição a benzodiazepínicos durante a gravidez foi associada a um risco ligeiramente aumentado (de 0,06 para 0,07%) de fenda palatina em recém-nascidos, uma conclusão controversa, pois alguns estudos não encontraram associação entre benzodiazepínicos e fenda palatina. Seu uso por gestantes pouco antes do parto pode resultar em uma síndrome do bebê flexível. Os recém-nascidos com esta condição tendem a ter hipotonia, hipotermia, letargia e dificuldades respiratórias e alimentares. Casos de síndrome de abstinência neonatal foram descritos em lactentes expostos cronicamente a benzodiazepínicos no útero. Essa síndrome pode ser difícil de reconhecer, pois começa vários dias após o parto, por exemplo, até 21 dias para o clordiazepóxido. Os sintomas incluem tremores, hipertonia, hiperreflexia, hiperatividade e vômitos e podem durar de três a seis meses. A redução gradual da dose durante a gravidez pode diminuir sua gravidade. Se usados na gravidez, os benzodiazepínicos com um registro de segurança melhor e mais longo, como diazepam ou clordiazepóxido, são recomendados em vez de benzodiazepínicos potencialmente mais prejudiciais, como temazepam ou triazolam. O uso da menor dose eficaz pelo menor período de tempo minimiza os riscos para o feto.
Idosos
Os benefícios dos benzodiazepínicos são menores e os riscos são maiores em idosos. Eles estão listados como um medicamento potencialmente inapropriado para adultos mais velhos pela American Geriatrics Society. Os idosos têm um risco aumentado de dependência e são mais sensíveis aos efeitos adversos, como problemas de memória, sedação diurna, coordenação motora prejudicada e aumento do risco de acidentes e quedas com veículos motorizados e aumento do risco de fraturas de quadril. Os efeitos a longo prazo dos benzodiazepínicos e da dependência de benzodiazepínicos em idosos podem se assemelhar a demência, depressão ou síndromes de ansiedade e piorar progressivamente com o tempo. Os efeitos adversos na cognição podem ser confundidos com os efeitos da velhice. Os benefícios da abstinência incluem melhora da cognição, estado de alerta, mobilidade, redução do risco de incontinência e redução do risco de quedas e fraturas. O sucesso da redução gradual dos benzodiazepínicos é tão grande nos idosos quanto nos jovens. Os benzodiazepínicos devem ser prescritos aos idosos apenas com cautela e apenas por um curto período em doses baixas. Os benzodiazepínicos de ação curta a intermediária são preferidos em idosos, como oxazepam e temazepam. Os benzodiazepínicos de alta potência alprazolam e triazolam e os benzodiazepínicos de ação prolongada não são recomendados em idosos devido ao aumento dos efeitos adversos. Os não benzodiazepínicos, como zaleplon e zolpidem, e baixas doses de antidepressivos sedativos às vezes são usados como alternativas aos benzodiazepínicos.
O uso prolongado de benzodiazepínicos está associado ao aumento do risco de comprometimento cognitivo e demência, e a redução nos níveis de prescrição provavelmente reduz o risco de demência. A associação de história de uso de benzodiazepínicos e declínio cognitivo não é clara, com alguns estudos relatando um menor risco de declínio cognitivo em ex-usuários, alguns não encontrando associação e alguns indicando um risco aumentado de declínio cognitivo.
Às vezes, os benzodiazepínicos são prescritos para tratar os sintomas comportamentais da demência. No entanto, como os antidepressivos, eles têm pouca evidência de eficácia, embora os antipsicóticos tenham mostrado algum benefício. Os efeitos prejudiciais cognitivos dos benzodiazepínicos que ocorrem frequentemente em idosos também podem piorar a demência.
Efeitos adversos

Os efeitos colaterais mais comuns dos benzodiazepínicos estão relacionados à sua ação sedativa e relaxante muscular. Eles incluem sonolência, tontura e diminuição do estado de alerta e concentração. A falta de coordenação pode resultar em quedas e lesões, principalmente em idosos. Outro resultado é o comprometimento das habilidades de direção e aumento da probabilidade de acidentes de trânsito. Diminuição da libido e problemas de ereção são um efeito colateral comum. Depressão e desinibição podem surgir. Hipotensão e respiração suprimida (hipoventilação) podem ser encontradas com o uso intravenoso. Efeitos colaterais menos comuns incluem náuseas e alterações no apetite, visão turva, confusão, euforia, despersonalização e pesadelos. Casos de toxicidade hepática foram descritos, mas são muito raros.
Os efeitos a longo prazo do uso de benzodiazepínicos podem incluir comprometimento cognitivo, bem como problemas afetivos e comportamentais. Sentimentos de turbulência, dificuldade em pensar de forma construtiva, perda do desejo sexual, agorafobia e fobia social, ansiedade e depressão crescentes, perda de interesse em atividades e interesses de lazer e incapacidade de experimentar ou expressar sentimentos também podem ocorrer. Nem todo mundo, no entanto, experimenta problemas com o uso a longo prazo. Além disso, pode ocorrer uma percepção alterada de si mesmo, do ambiente e dos relacionamentos.
Em comparação com outros sedativos-hipnóticos, as visitas ao hospital envolvendo benzodiazepínicos tiveram uma chance 66% maior de um resultado adverso grave à saúde. Isso incluiu hospitalização, transferência de paciente ou morte, e visitas envolvendo uma combinação de benzodiazepínicos e agonistas de receptores não benzodiapínicos tiveram chances quase quatro vezes maiores de um desfecho grave de saúde.
Em setembro de 2020, a Food and Drug Administration (FDA) dos EUA exigiu que o aviso na caixa fosse atualizado para todos os medicamentos benzodiazepínicos para descrever os riscos de abuso, uso indevido, vício, dependência física e reações de abstinência de forma consistente em todos os medicamentos no aula.
Efeitos cognitivos
O uso a curto prazo de benzodiazepínicos afeta adversamente várias áreas da cognição, sendo a mais notável a interferência na formação e consolidação de memórias de material novo e pode induzir amnésia anterógrada completa. No entanto, os pesquisadores têm opiniões contrárias sobre os efeitos da administração a longo prazo. Uma visão é que muitos dos efeitos de curto prazo continuam a longo prazo e podem até piorar, e não são resolvidos após a interrupção do uso de benzodiazepínicos. Outra visão sustenta que os déficits cognitivos em usuários crônicos de benzodiazepínicos ocorrem apenas por um curto período após a dose, ou que o transtorno de ansiedade é a causa desses déficits.
Embora faltem estudos definitivos, a visão anterior recebeu apoio de uma meta-análise de 2004 de 13 pequenos estudos. Esta meta-análise descobriu que o uso prolongado de benzodiazepínicos foi associado a efeitos adversos moderados a grandes em todas as áreas da cognição, sendo a memória visuoespacial o comprometimento mais comumente detectado. Algumas das outras deficiências relatadas foram diminuição do QI, coordenação visomotora, processamento de informações, aprendizado verbal e concentração. Os autores da meta-análise e um revisor posterior observaram que a aplicabilidade dessa meta-análise é limitada porque os participantes foram retirados principalmente de clínicas de abstinência; a coexistência de drogas, uso de álcool e transtornos psiquiátricos não foi definida; e vários dos estudos incluídos conduziram as medições cognitivas durante o período de abstinência.
Efeitos paradoxais
Reações paradoxais, como aumento de convulsões em epilépticos, agressão, violência, impulsividade, irritabilidade e comportamento suicida podem ocorrer. Essas reações foram explicadas como consequências da desinibição e da subsequente perda de controle sobre o comportamento socialmente inaceitável. As reações paradoxais são raras na população geral, com incidência inferior a 1% e semelhante ao placebo. No entanto, eles ocorrem com maior frequência em abusadores recreativos, indivíduos com transtorno de personalidade limítrofe, crianças e pacientes em regimes de alta dosagem. Nesses grupos, os problemas de controle dos impulsos talvez sejam o fator de risco mais importante para a desinibição; dificuldades de aprendizagem e distúrbios neurológicos também são riscos significativos. A maioria dos relatos de desinibição envolve altas doses de benzodiazepínicos de alta potência. Efeitos paradoxais também podem aparecer após o uso crônico de benzodiazepínicos.
Agravamento a longo prazo dos sintomas psiquiátricos
Embora os benzodiazepínicos possam trazer benefícios a curto prazo para ansiedade, sono e agitação em alguns pacientes, o uso a longo prazo (ou seja, mais de 2 a 4 semanas) pode resultar em uma piora dos sintomas que os medicamentos devem tratar. Explicações potenciais incluem exacerbação de problemas cognitivos que já são comuns em transtornos de ansiedade, causando ou agravando depressão e tendências suicidas, interrompendo a arquitetura do sono inibindo o estágio profundo do sono, sintomas de abstinência ou sintomas de rebote entre as doses, imitando ou exacerbando a ansiedade subjacente ou distúrbios do sono, inibindo os benefícios da psicoterapia, inibindo a consolidação da memória e reduzindo a extinção do medo, reduzindo o enfrentamento do trauma/estresse e aumentando a vulnerabilidade ao estresse futuro. As duas últimas explicações podem ser o motivo pelo qual os benzodiazepínicos são ineficazes e/ou potencialmente prejudiciais em TEPT e fobias. Ansiedade, insônia e irritabilidade podem ser temporariamente exacerbadas durante a abstinência, mas os sintomas psiquiátricos após a descontinuação geralmente são menores do que durante o uso de benzodiazepínicos. Funcionamento melhora significativamente dentro de 1 ano de descontinuação.
Dependência física, síndromes de abstinência e pós-abstinência
Tolerância
O principal problema do uso crônico de benzodiazepínicos é o desenvolvimento de tolerância e dependência. A tolerância manifesta-se como efeito farmacológico diminuído e desenvolve-se relativamente rapidamente às ações sedativas, hipnóticas, anticonvulsivantes e relaxantes musculares dos benzodiazepínicos. A tolerância aos efeitos ansiolíticos desenvolve-se mais lentamente, com poucas evidências de eficácia contínua além de quatro a seis meses de uso contínuo. Em geral, não ocorre tolerância aos efeitos amnésicos. No entanto, existe controvérsia quanto à tolerância aos efeitos ansiolíticos com algumas evidências de que os benzodiazepínicos mantêm a eficácia e evidências opostas de uma revisão sistemática da literatura de que a tolerância ocorre com frequência e algumas evidências de que a ansiedade pode piorar com o uso prolongado. A questão da tolerância aos efeitos amnésicos dos benzodiazepínicos também não está clara. Algumas evidências sugerem que a tolerância parcial se desenvolve e que "o comprometimento da memória é limitado a uma janela estreita dentro de 90 minutos após cada dose".
Uma grande desvantagem dos benzodiazepínicos é que a tolerância aos efeitos terapêuticos se desenvolve de forma relativamente rápida, enquanto muitos efeitos adversos persistem. Desenvolve-se tolerância a efeitos hipnóticos e miorrelaxantes em dias a semanas e a efeitos anticonvulsivantes e ansiolíticos em semanas a meses. Portanto, é improvável que os benzodiazepínicos sejam tratamentos eficazes a longo prazo para o sono e a ansiedade. Enquanto os efeitos terapêuticos do BZD desaparecem com a tolerância, a depressão e a impulsividade com alto risco de suicídio comumente persistem. Vários estudos confirmaram que os benzodiazepínicos de longo prazo não são significativamente diferentes do placebo para sono ou ansiedade. Isso pode explicar por que os pacientes geralmente aumentam as doses ao longo do tempo e muitos acabam tomando mais de um tipo de benzodiazepínico depois que o primeiro perde a eficácia. Além disso, como a tolerância aos efeitos sedativos dos benzodiazepínicos se desenvolve mais rapidamente do que a tolerância aos efeitos depressores do tronco cerebral, aqueles que tomam mais benzodiazepínicos para atingir os efeitos desejados podem sofrer depressão respiratória súbita, hipotensão ou morte. A maioria dos pacientes com transtornos de ansiedade e TEPT apresenta sintomas que persistem por pelo menos vários meses, tornando a tolerância aos efeitos terapêuticos um problema distinto para eles e necessitando de um tratamento de longo prazo mais eficaz (por exemplo, psicoterapia, antidepressivos serotoninérgicos).
Sintomas de abstinência e tratamento
A descontinuação dos benzodiazepínicos ou a redução abrupta da dose, mesmo após um período de tratamento relativamente curto (duas a quatro semanas), pode resultar em dois grupos de sintomas: rebote e abstinência. Os sintomas de rebote são o retorno dos sintomas para os quais o paciente foi tratado, mas pior do que antes. Os sintomas de abstinência são os novos sintomas que ocorrem quando o benzodiazepínico é interrompido. Eles são o principal sinal de dependência física.
Os sintomas mais frequentes de abstinência de benzodiazepínicos são insônia, problemas gástricos, tremores, agitação, medo e espasmos musculares. Os efeitos menos frequentes são irritabilidade, sudorese, despersonalização, desrealização, hipersensibilidade a estímulos, depressão, comportamento suicida, psicose, convulsões e delirium tremens. Sintomas graves geralmente ocorrem como resultado de abstinência abrupta ou rápida. A abstinência abrupta pode ser perigosa e levar à excitotoxicidade, causando danos e até a morte das células nervosas como resultado de níveis excessivos do neurotransmissor excitatório glutamato. Acredita-se que o aumento da atividade glutamatérgica seja parte de um mecanismo compensatório da inibição GABAérgica crônica dos benzodiazepínicos. Portanto, um regime de redução gradual é recomendado.
Os sintomas também podem ocorrer durante uma redução gradual da dosagem, mas geralmente são menos graves e podem persistir como parte de uma síndrome de abstinência prolongada por meses após a interrupção dos benzodiazepínicos. Aproximadamente 10% dos pacientes apresentam uma notável síndrome de abstinência prolongada, que pode persistir por muitos meses ou, em alguns casos, por um ano ou mais. Os sintomas prolongados tendem a se assemelhar aos observados durante os primeiros meses de abstinência, mas geralmente são de nível subagudo de gravidade. Esses sintomas diminuem gradualmente com o tempo, eventualmente desaparecendo completamente.
Os benzodiazepínicos têm a reputação de pacientes e médicos de causar abstinência grave e traumática; no entanto, isso se deve em grande parte ao fato de o processo de retirada ser mal administrado. A retirada rápida demais de benzodiazepínicos aumenta a gravidade da síndrome de abstinência e aumenta a taxa de falha. Uma retirada lenta e gradual personalizada para o indivíduo e, se indicado, apoio psicológico é a forma mais eficaz de lidar com a retirada. A opinião quanto ao tempo necessário para completar a retirada varia de quatro semanas a vários anos. Uma meta de menos de seis meses foi sugerida, mas devido a fatores como dosagem e tipo de benzodiazepínico, motivos da prescrição, estilo de vida, personalidade, estresse ambiental e quantidade de suporte disponível, pode ser necessário um ano ou mais para a retirada.
A abstinência é melhor controlada pela transferência do paciente fisicamente dependente para uma dose equivalente de diazepam porque tem a meia-vida mais longa de todos os benzodiazepínicos, é metabolizado em metabólitos ativos de ação prolongada e está disponível em comprimidos de baixa potência, que podem ser divididos em doses menores. Outro benefício é que está disponível na forma líquida, o que permite reduções ainda menores. O clordiazepóxido, que também possui meia-vida longa e metabólitos ativos de ação prolongada, pode ser usado como alternativa.
Os não benzodiazepínicos são contraindicados durante a abstinência de benzodiazepínicos, pois apresentam tolerância cruzada com os benzodiazepínicos e podem induzir dependência. O álcool também tem tolerância cruzada com os benzodiazepínicos e é mais tóxico e, portanto, é necessário cuidado para evitar a substituição de uma dependência por outra. Durante a abstinência, é melhor evitar antibióticos à base de fluoroquinolonas, se possível; eles deslocam os benzodiazepínicos de seu local de ligação e reduzem a função do GABA e, portanto, podem agravar os sintomas de abstinência. Antipsicóticos não são recomendados para abstinência de benzodiazepínicos (ou outros estados de abstinência depressores do SNC), especialmente clozapina, olanzapina ou fenotiazinas de baixa potência, por ex. clorpromazina, pois reduzem o limiar convulsivo e podem piorar os efeitos da abstinência; se usado extremo cuidado é necessário.
A retirada de benzodiazepínicos de longo prazo é benéfica para a maioria dos indivíduos. A retirada de benzodiazepínicos de usuários de longo prazo, em geral, leva à melhora da saúde física e mental, principalmente em idosos; embora alguns usuários de longo prazo relatem benefícios contínuos com o uso de benzodiazepínicos, isso pode ser o resultado da supressão dos efeitos da abstinência.
Associações polêmicas
Além da relação bem estabelecida entre benzodiazepínicos e comprometimento psicomotor resultando em acidentes automobilísticos e quedas levando a fraturas; pesquisas nas décadas de 2000 e 2010 levantaram a associação entre benzodiazepínicos (e drogas Z) e outros efeitos adversos ainda não comprovados, incluindo demência, câncer, infecções, pancreatite e exacerbações de doenças respiratórias.
Demência
Vários estudos estabeleceram uma associação entre o uso prolongado de benzodiazepínicos e doenças neurodegenerativas, particularmente a doença de Alzheimer. Foi determinado que o uso prolongado de benzodiazepínicos está associado ao aumento do risco de demência, mesmo após o controle do viés protopático.
Infecções
Alguns estudos observacionais detectaram associações significativas entre benzodiazepínicos e infecções respiratórias, como pneumonia, onde outros não. Uma grande meta-análise de ensaios clínicos randomizados pré-comercialização sobre Z-Drugs farmacologicamente relacionados também sugere um pequeno aumento no risco de infecção. Um efeito de imunodeficiência da ação dos benzodiazepínicos nos receptores GABA-A foi postulado a partir de estudos em animais.
Câncer
Uma meta-análise de estudos observacionais determinou uma associação entre o uso de benzodiazepínicos e o câncer, embora o risco entre diferentes agentes e diferentes tipos de câncer tenha variado significativamente. Em termos de evidências científicas experimentais básicas, uma análise de dados carcinogênicos e de genotoxicidade para vários benzodiazepínicos sugeriu uma pequena possibilidade de carcinogênese para um pequeno número de benzodiazepínicos.
Pancreatite
As evidências que sugerem uma ligação entre benzodiazepínicos (e Z-Drugs) e inflamação pancreática são muito escassas e limitadas a alguns estudos observacionais de Taiwan. Uma crítica de confusão pode ser aplicada a esses achados, assim como às outras associações controversas acima. Mais pesquisas bem projetadas de outras populações, bem como um mecanismo biologicamente plausível, são necessárias para confirmar essa associação.
Overdose
Embora os benzodiazepínicos sejam muito mais seguros em overdose do que seus predecessores, os barbitúricos, eles ainda podem causar problemas em overdose. Tomados sozinhos, eles raramente causam complicações graves em overdose; estatísticas na Inglaterra mostraram que os benzodiazepínicos foram responsáveis por 3,8% de todas as mortes por envenenamento por uma única droga. No entanto, combinar essas drogas com álcool, opiáceos ou antidepressivos tricíclicos aumenta acentuadamente a toxicidade. Os idosos são mais sensíveis aos efeitos colaterais dos benzodiazepínicos, podendo inclusive ocorrer intoxicação pelo seu uso prolongado. Os vários benzodiazepínicos diferem em sua toxicidade; o temazepam parece ser mais tóxico em overdose e quando usado com outras drogas. Os sintomas de uma overdose de benzodiazepínicos podem incluir; sonolência, fala arrastada, nistagmo, hipotensão, ataxia, coma, depressão respiratória e parada cardiorrespiratória.
Existe um agente de reversão para benzodiazepínicos, flumazenil (Anexate). Seu uso como antídoto não é recomendado rotineiramente devido ao alto risco de ressedação e convulsões. Em um estudo duplo-cego, controlado por placebo de 326 pessoas, 4 pessoas tiveram eventos adversos graves e 61% foram resedados após o uso de flumazenil. Existem inúmeras contra-indicações ao seu uso. É contra-indicado em pessoas com histórico de uso prolongado de benzodiazepínicos, em pessoas que ingeriram uma substância que diminui o limiar convulsivo ou pode causar arritmia e em pessoas com sinais vitais anormais. Um estudo descobriu que apenas 10% das pessoas que apresentam overdose de benzodiazepínicos são candidatos adequados para o tratamento com flumazenil.
Interações
Os benzodiazepínicos individuais podem ter diferentes interações com certos medicamentos. Dependendo de sua via metabólica, os benzodiazepínicos podem ser divididos aproximadamente em dois grupos. O maior grupo consiste naqueles que são metabolizados pelas enzimas do citocromo P450 (CYP450) e possuem potencial significativo para interações com outras drogas. O outro grupo compreende aqueles que são metabolizados por glicuronidação, como lorazepam, oxazepam e temazepam e, em geral, apresentam poucas interações medicamentosas.
Muitas drogas, incluindo contraceptivos orais, alguns antibióticos, antidepressivos e agentes antifúngicos, inibem as enzimas do citocromo no fígado. Eles reduzem a taxa de eliminação dos benzodiazepínicos que são metabolizados pelo CYP450, levando a possível acúmulo excessivo do fármaco e aumento dos efeitos colaterais. Em contraste, drogas que induzem as enzimas do citocromo P450, como a erva de São João, o antibiótico rifampicina e os anticonvulsivantes carbamazepina e fenitoína, aceleram a eliminação de muitos benzodiazepínicos e diminuem sua ação. Tomar benzodiazepínicos com álcool, opioides e outros depressores do sistema nervoso central potencializa sua ação. Isso geralmente resulta em sedação aumentada, coordenação motora prejudicada, respiração suprimida e outros efeitos adversos que podem ser letais. Os antiácidos podem diminuir a absorção de alguns benzodiazepínicos; no entanto, esse efeito é marginal e inconsistente.
Farmacologia
Farmacodinâmica
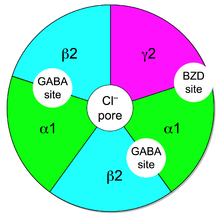
Os benzodiazepínicos funcionam aumentando a eficácia da substância química endógena, GABA, para diminuir a excitabilidade dos neurônios. Isso reduz a comunicação entre os neurônios e, portanto, tem um efeito calmante em muitas das funções do cérebro.
O GABA controla a excitabilidade dos neurônios ligando-se ao receptor GABAA. O receptor GABAA é um complexo proteico localizado nas sinapses entre os neurônios. Todos os receptores GABAA contêm um canal iônico que conduz íons cloreto através das membranas celulares neuronais e dois locais de ligação para o neurotransmissor ácido gama-aminobutírico (GABA), enquanto um subconjunto de GABAA os complexos receptores também contêm um único sítio de ligação para os benzodiazepínicos. A ligação dos benzodiazepínicos a este complexo receptor não altera a ligação do GABA. Ao contrário de outros moduladores alostéricos positivos que aumentam a ligação do ligante, a ligação do benzodiazepínico atua como um modulador alostérico positivo, aumentando a condução total de íons cloreto através da membrana da célula neuronal quando o GABA já está ligado ao seu receptor. Esse aumento do influxo de íons cloreto hiperpolariza o potencial de membrana do neurônio. Como resultado, a diferença entre o potencial de repouso e o potencial limiar é aumentada e o disparo é menos provável. Diferentes subtipos de receptores GABAA têm distribuições variadas dentro de diferentes regiões do cérebro e, portanto, controlam circuitos neuronais distintos. Portanto, a ativação de diferentes subtipos de receptores GABAA pelos benzodiazepínicos pode resultar em ações farmacológicas distintas. Em termos do mecanismo de ação dos benzodiazepínicos, suas semelhanças são muito grandes para separá-los em categorias individuais, como ansiolíticos ou hipnóticos. Por exemplo, um hipnótico administrado em doses baixas produz efeitos de alívio da ansiedade, enquanto um benzodiazepínico comercializado como medicamento ansiolítico em doses mais altas induz o sono.
O subconjunto de receptores GABAA que também se ligam aos benzodiazepínicos são chamados de receptores de benzodiazepínicos (BzR). O receptor GABAA é um heterômero composto por cinco subunidades, sendo as mais comuns duas αs, duas βs e uma γ (α2β2γ1). Para cada subunidade, existem muitos subtipos (α1–6, β1–3 e γ1–3). Os receptores GABAA que são constituídos por diferentes combinações de subtipos de subunidades têm diferentes propriedades, diferentes distribuições no cérebro e diferentes atividades relativas a efeitos farmacológicos e clínicos. Os benzodiazepínicos se ligam na interface das subunidades α e γ no receptor GABAA. A ligação também requer que as subunidades alfa contenham um resíduo de aminoácido histidina, (i.e., α1, α2, α3 e α5 contendo receptores GABAA). Por esta razão, os benzodiazepínicos não apresentam afinidade pelos receptores GABA A contendo as subunidades α4 e α6 com um resíduo de arginina em vez de histidina. Uma vez ligado ao receptor de benzodiazepínico, o ligante de benzodiazepínico bloqueia o receptor de benzodiazepínico em uma conformação na qual tem maior afinidade pelo neurotransmissor GABA. Isso aumenta a frequência de abertura do canal de íons cloreto associado e hiperpolariza a membrana do neurônio associado. O efeito inibitório do GABA disponível é potencializado, levando a efeitos sedativos e ansiolíticos. Por exemplo, aqueles ligantes com alta atividade no α1 estão associados a efeitos hipnóticos mais fortes, enquanto aqueles com maior afinidade por receptores GABAA contendo α2 e/ou α3 têm boa atividade ansiolítica.
Os receptoresGABAA participam da regulação da poda sináptica, induzindo o engolfamento da espinha microglial. Foi demonstrado que os benzodiazepínicos regulam positivamente o engolfamento da espinha microglial e solicitam a erradicação excessivamente zelosa das conexões sinápticas. Esse mecanismo pode ajudar a explicar o aumento do risco de demência associado ao tratamento prolongado com benzodiazepínicos.
A classe de medicamentos benzodiazepínicos também interage com os receptores periféricos de benzodiazepínicos. Os receptores periféricos de benzodiazepínicos estão presentes nos tecidos do sistema nervoso periférico, nas células da glia e, em menor extensão, no sistema nervoso central. Esses receptores periféricos não são estruturalmente relacionados ou acoplados aos receptores GABAA. Eles modulam o sistema imunológico e estão envolvidos na resposta do corpo a lesões. Os benzodiazepínicos também funcionam como inibidores fracos da recaptação de adenosina. Tem sido sugerido que alguns de seus efeitos anticonvulsivantes, ansiolíticos e relaxantes musculares podem ser em parte mediados por essa ação. Os benzodiazepínicos têm sítios de ligação na periferia, porém seus efeitos sobre o tônus muscular não são mediados por esses receptores periféricos. Os sítios periféricos de ligação dos benzodiazepínicos estão presentes nas células imunes e no trato gastrointestinal.
Farmacocinética
| Benzodiazepina | Meio-vida (dividir, horas) | Velocidade de início |
|---|---|---|
| Alprazol | 6–15 | Intermediário |
| Flunitrazeps | 18.-26 | Rápido. |
| Clordiazepoxide | 10.– 30 | Intermediário |
| Clonázios | 19– 60 | Devagar. |
| Diazepam | 20.– 80 | Rápido. |
| Lorazepam | 10.–20 | Intermediário |
| Midazol | 1.5.- 2.5. | Rápido. |
| Oxazepa | 5- 10. | Devagar. |
| Prazepam | 50- 200. | Devagar. |
Um benzodiazepínico pode ser colocado em um dos três grupos por sua meia-vida de eliminação, ou tempo que leva para o corpo eliminar metade da dose. Alguns benzodiazepínicos possuem metabólitos ativos de ação prolongada, como diazepam e clordiazepóxido, que são metabolizados em desmetildiazepam. O desmetildiazepam tem meia-vida de 36 a 200 horas e o flurazepam, principal metabólito ativo do desalquilflurazepam, com meia-vida de 40 a 250 horas. Esses metabólitos de ação prolongada são agonistas parciais.
- Compostos de ação curta têm meia-vida mediana de 1-12 horas. Eles têm poucos efeitos residuais se tomados antes da hora de dormir, a insônia de rebote pode ocorrer após a descontinuação, e eles podem causar sintomas de abstinência diurna, como no dia seguinte rebote a ansiedade com o uso prolongado. Exemplos são brotizolam, midazolam e triazolam.
- Compostos intermediários têm meia-vida mediana de 12 a 40 horas. Eles podem ter alguns efeitos residuais na primeira metade do dia se usado como um hipnótico. A insônia de recuperação, no entanto, é mais comum após a interrupção de benzodiazepinas de ação intermediária do que benzodiazepinas de ação mais longa. Exemplos são alprazolam, estazolam, flunitrazepam, clonazepam, lormetazepam, lorazepam, nitrazepam e temazepam.
- Compostos de longa duração têm meia-vida de 40-250 horas. Eles têm um risco de acumulação em idosos e em indivíduos com função hepática severamente prejudicada, mas eles têm uma gravidade reduzida de efeitos de rebote e retirada. Exemplos são diazepam, clorazepate, clodiazepoxide e flurazepam.
Química

Os benzodiazepínicos compartilham uma estrutura química semelhante, e seus efeitos em humanos são produzidos principalmente pela modificação alostérica de um tipo específico de receptor de neurotransmissor, o receptor GABAA, que aumenta a condutância geral desses canais inibitórios; isso resulta nos vários efeitos terapêuticos, bem como nos efeitos adversos dos benzodiazepínicos. Outros modos de ação menos importantes também são conhecidos.
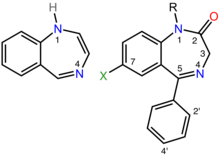
O termo benzodiazepínico é o nome químico do sistema de anéis heterocíclicos (veja a figura à direita), que é uma fusão entre os sistemas de anéis do benzeno e diazepínico. Sob a nomenclatura de Hantzsch-Widman, uma diazepina é um heterociclo com dois átomos de nitrogênio, cinco átomos de carbono e o número máximo possível de ligações duplas cumulativas. O "benzo" prefixo indica o anel de benzeno fundido no anel de diazepina.
Os medicamentos benzodiazepínicos são 1,4-benzodiazepínicos substituídos, embora o termo químico possa se referir a muitos outros compostos que não possuem propriedades farmacológicas úteis. Diferentes medicamentos benzodiazepínicos têm diferentes grupos laterais ligados a essa estrutura central. Os diferentes grupos laterais afetam a ligação da molécula ao receptor GABAA e assim modulam as propriedades farmacológicas. Muitos dos medicamentos "clássicos" farmacologicamente ativos medicamentos benzodiazepínicos contêm o 5-fenil-1H-benzo[e] [1,4]diazepin-2(3H)-ona subestrutura (ver figura à direita). Verificou-se que os benzodiazepínicos imitam estruturalmente as curvas reversas das proteínas, o que lhes permite sua atividade biológica em muitos casos.
Os não benzodiazepínicos também se ligam ao local de ligação do benzodiazepínico no receptor GABAA e possuem propriedades farmacológicas semelhantes. Embora os não benzodiazepínicos sejam, por definição, estruturalmente não relacionados aos benzodiazepínicos, ambas as classes de drogas possuem um farmacoforo comum (veja a figura no canto inferior direito), o que explica sua ligação a um sítio receptor comum.Tipos
- Compostos 2-keto:
- clorazepate, diazepam, flurazepam, halazepam, prazepam, e outros
- Compostos 3-hidroxi:
- lorazepam, lormetazepam, oxazepam, Temazepam
- Compostos 7-nitro:
- clonazepam, flunitrazepam, nimetazepam, nitrazepam
- Compostos de Triazolo:
- adinazolam, alprazolam, estazolam, triazolam
- Compostos Imidazo:
- climazolam, loprazolam, midazolam
- 1.5-benzodiazepinas:
- O quê?
História
O primeiro benzodiazepínico, o clordiazepóxido (Librium), foi sintetizado em 1955 por Leo Sternbach enquanto trabalhava na Hoffmann–La Roche no desenvolvimento de tranquilizantes. As propriedades farmacológicas dos compostos preparados inicialmente foram decepcionantes e Sternbach abandonou o projeto. Dois anos depois, em abril de 1957, o colega de trabalho Earl Reeder notou uma bolha "bem cristalina" composto que sobrou do projeto descontinuado durante a limpeza de primavera no laboratório. Este composto, posteriormente denominado clordiazepóxido, não havia sido testado em 1955 por causa do foco de Sternbach em outras questões. Esperando que os resultados da farmacologia fossem negativos e esperando publicar as descobertas relacionadas à química, os pesquisadores o submeteram a uma bateria padrão de testes em animais. O composto apresentou efeitos sedativos, anticonvulsivantes e relaxantes musculares muito fortes. Essas impressionantes descobertas clínicas levaram à sua rápida introdução em todo o mundo em 1960 sob a marca Librium. Após o clordiazepóxido, o diazepam foi comercializado pela Hoffmann-La Roche sob a marca Valium em 1963 e, por um tempo, os dois foram os medicamentos de maior sucesso comercial. A introdução dos benzodiazepínicos levou a uma diminuição na prescrição de barbitúricos e, na década de 1970, eles substituíram amplamente os medicamentos mais antigos para usos sedativos e hipnóticos.
O novo grupo de medicamentos foi inicialmente recebido com otimismo pela classe médica, mas gradualmente surgiram preocupações; em particular, o risco de dependência tornou-se evidente na década de 1980. Os benzodiazepínicos têm uma história única, pois foram responsáveis pela maior ação coletiva contra fabricantes de medicamentos no Reino Unido, envolvendo 14.000 pacientes e 1.800 escritórios de advocacia que alegaram que os fabricantes sabiam do potencial de dependência, mas ocultaram intencionalmente essa informação dos médicos. Ao mesmo tempo, 117 clínicos gerais e 50 autoridades de saúde foram processados por pacientes para obter indenização pelos efeitos nocivos da dependência e abstinência. Isso levou alguns médicos a exigir um termo de consentimento assinado de seus pacientes e a recomendar que todos os pacientes fossem adequadamente alertados sobre os riscos de dependência e abstinência antes de iniciar o tratamento com benzodiazepínicos. O processo judicial contra os fabricantes de medicamentos nunca chegou a um veredicto; a assistência jurídica havia sido retirada e havia alegações de que os psiquiatras consultores, os peritos, tinham um conflito de interesses. O processo judicial fracassou, a um custo de £ 30 milhões, e levou a um financiamento mais cauteloso por meio de assistência jurídica para casos futuros. Isso tornou as futuras ações coletivas menos prováveis de serem bem-sucedidas, devido ao alto custo de financiar um número menor de casos e aumentar as taxas de perda do caso para cada pessoa envolvida.
Embora tenham sido introduzidos antidepressivos com propriedades ansiolíticas e haja uma crescente conscientização sobre os efeitos adversos dos benzodiazepínicos, as prescrições para alívio da ansiedade a curto prazo não diminuíram significativamente. Para o tratamento da insônia, os benzodiazepínicos são agora menos populares do que os não benzodiazepínicos, que incluem zolpidem, zaleplon e eszopiclona. Os não benzodiazepínicos são molecularmente distintos, mas, mesmo assim, atuam nos mesmos receptores benzodiazepínicos e produzem efeitos sedativos semelhantes.
Os benzodiazepínicos foram detectados em espécimes de plantas e amostras de cérebro de animais não expostos a fontes sintéticas, incluindo um cérebro humano da década de 1940. No entanto, não está claro se esses compostos são biosintetizados por micróbios ou pelas próprias plantas e animais. Uma via biossintética microbiana foi proposta.
Sociedade e cultura
Estatuto legal
Nos Estados Unidos, os benzodiazepínicos são medicamentos da Tabela IV de acordo com a Lei Federal de Substâncias Controladas, mesmo quando não estão no mercado (por exemplo, nitrazepam e bromazepam). O flunitrazepam está sujeito a regulamentos mais rigorosos em certos estados e as prescrições de temazepam requerem absorventes especialmente codificados em certos estados.
No Canadá, a posse de benzodiazepínicos é legal para uso pessoal. Todos os benzodiazepínicos são classificados como substâncias da Tabela IV sob a Lei de Drogas e Substâncias Controladas.
No Reino Unido, os benzodiazepínicos são drogas controladas da Classe C, com pena máxima de 7 anos de prisão, multa ilimitada ou ambos por posse e pena máxima de 14 anos de prisão, multa ilimitada ou ambos por fornecer benzodiazepínicos a terceiros.
Na Holanda, desde outubro de 1993, os benzodiazepínicos, incluindo formulações contendo menos de 20 mg de temazepam, estão todos incluídos na Lista 2 da Lei do Ópio. É necessária uma receita para a posse de todos os benzodiazepínicos. As formulações de Temazepam contendo 20 mg ou mais do medicamento são colocadas na Lista 1, exigindo assim que os médicos escrevam prescrições no formato da Lista 1.
No leste e sudeste da Ásia, o temazepam e o nimetazepam costumam ser fortemente controlados e restritos. Em alguns países, triazolam, flunitrazepam, flutoprazepam e midazolam também são restritos ou controlados em certos graus. Em Hong Kong, todos os benzodiazepínicos são regulamentados pela Tabela 1 do Capítulo 134 Decreto de Drogas Perigosas de Hong Kong. Anteriormente, apenas brotizolam, flunitrazepam e triazolam eram classificados como drogas perigosas.
Internacionalmente, os benzodiazepínicos são classificados como medicamentos controlados da Tabela IV, além do flunitrazepam, que é um medicamento da Tabela III da Convenção sobre Substâncias Psicotrópicas.
Uso recreativo
Os benzodiazepínicos são considerados as principais substâncias viciantes. O uso não médico de benzodiazepínicos é limitado principalmente a indivíduos que usam outras substâncias, ou seja, pessoas que fazem uso de várias substâncias. No cenário internacional, os benzodiazepínicos são classificados como medicamentos controlados pela Tabela IV pelo INCB, além do flunitrazepam, que é um medicamento da Tabela III da Convenção sobre Substâncias Psicotrópicas. Existe alguma variação na programação de drogas em países individuais; por exemplo, no Reino Unido, midazolam e temazepam são medicamentos controlados da Tabela III.
A lei britânica exige que o temazepam (mas não midazolam) seja armazenado sob custódia. Os requisitos de custódia segura garantem que os farmacêuticos e médicos que possuem estoque de temazepam devem armazená-lo em armários de segurança de aço com travamento duplo fixados com segurança e manter um registro escrito, que deve ser encadernado e conter entradas separadas para temazepam e deve ser escrito a tinta sem o uso de fluido corretivo (embora um registro por escrito não seja necessário para o temazepam no Reino Unido). O descarte de estoque vencido deve ser testemunhado por um inspetor designado (um policial antidrogas local ou um funcionário da autoridade de saúde). O uso de benzodiazepínicos varia de compulsões ocasionais em grandes doses a uso crônico e compulsivo de drogas em altas doses.
Os benzodiazepínicos são comumente usados de forma recreativa por poliusuários de drogas. A mortalidade é maior entre os poliusuários de drogas que também usam benzodiazepínicos. O uso pesado de álcool também aumenta a mortalidade entre os poliusuários de drogas. A dependência e a tolerância, muitas vezes associadas ao escalonamento da dosagem, aos benzodiazepínicos podem se desenvolver rapidamente entre os usuários de drogas; a síndrome de abstinência pode aparecer após apenas três semanas de uso contínuo. O uso a longo prazo tem o potencial de causar dependência física e psicológica e sintomas graves de abstinência, como depressão, ansiedade (muitas vezes ao ponto de ataques de pânico) e agorafobia. Os benzodiazepínicos e, em particular, o temazepam às vezes são usados por via intravenosa, o que, se feito incorretamente ou de maneira não estéril, pode levar a complicações médicas, incluindo abscessos, celulite, tromboflebite, punção arterial, trombose venosa profunda e gangrena. O compartilhamento de seringas e agulhas para esse fim também traz a possibilidade de transmissão de hepatite, HIV e outras doenças. Os benzodiazepínicos também são mal utilizados por via intranasal, o que pode ter consequências adicionais para a saúde. Uma vez estabelecida a dependência de benzodiazepínicos, o clínico geralmente converte o paciente para uma dose equivalente de diazepam antes de iniciar um programa de redução gradual.
Uma pesquisa da polícia australiana com detentos de 1999–2005 relatou descobertas preliminares de que os autodeclarados usuários de benzodiazepínicos eram menos propensos do que os detentos não usuários a trabalhar em tempo integral e mais propensos a receber benefícios do governo, usar metanfetamina ou heroína e ser preso ou encarcerado. Às vezes, os benzodiazepínicos são usados para fins criminosos; eles servem para incapacitar uma vítima em casos de estupro ou roubo assistido por drogas.
No geral, evidências anedóticas sugerem que o temazepam pode ser o benzodiazepínico psicologicamente viciante (viciante). O uso não medicinal de temazepam atingiu proporções epidêmicas em algumas partes do mundo, em particular na Europa e na Austrália, e é uma importante substância viciante em muitos países do Sudeste Asiático. Isso levou as autoridades de vários países a colocar o temazepam sob um status legal mais restritivo. Alguns países, como a Suécia, proibiram completamente a droga. O temazepam também possui certas propriedades farmacocinéticas de absorção, distribuição, eliminação e depuração que o tornam mais adequado para uso não médico em comparação com muitos outros benzodiazepínicos.
Uso veterinário
Os benzodiazepínicos são usados na prática veterinária no tratamento de vários distúrbios e condições. Assim como em humanos, eles são usados no tratamento de primeira linha de convulsões, estado de mal epiléptico e tétano, e como terapia de manutenção na epilepsia (em particular, em gatos). São amplamente utilizados em animais de pequeno e grande porte (incluindo cavalos, suínos, bovinos e animais exóticos e silvestres) por seus efeitos ansiolíticos e sedativos, como pré-medicação antes de cirurgias, para indução anestésica e como adjuvantes anestésicos.
Contenido relacionado
Glicosídeo cardíaco
Anti-psicótico
Alexandre Fleming
Galen
Uso recreativo de dextrometorfano