Sistema de salud
Un sistema de salud, sistema de atención médica o sistema de atención médica es una organización de personas, instituciones y recursos que brinda servicios de atención médica a satisfacer las necesidades de salud de las poblaciones objetivo.
Existe una gran variedad de sistemas de salud en todo el mundo, con tantas historias y estructuras organizativas como naciones. Implícitamente, las naciones deben diseñar y desarrollar sistemas de salud de acuerdo con sus necesidades y recursos, aunque los elementos comunes en prácticamente todos los sistemas de salud son la atención primaria de salud y las medidas de salud pública. En algunos países, la planificación del sistema de salud se distribuye entre los participantes del mercado. En otros, existe un esfuerzo concertado entre gobiernos, sindicatos, organizaciones benéficas, organizaciones religiosas u otros organismos coordinados para brindar servicios de atención de la salud planificados y dirigidos a las poblaciones a las que sirven. Sin embargo, la planificación del cuidado de la salud se ha descrito a menudo como evolutiva más que revolucionaria. Al igual que con otras estructuras institucionales sociales, es probable que los sistemas de salud reflejen la historia, la cultura y la economía de los estados en los que se desarrollan. Estas peculiaridades entorpecen y complican las comparaciones internacionales e impiden cualquier estándar universal de desempeño.
Objetivos
Según la Organización Mundial de la Salud (OMS), la autoridad directiva y coordinadora de la salud dentro del sistema de las Naciones Unidas, los sistemas de salud' Los objetivos son la buena salud de los ciudadanos, la capacidad de respuesta a las expectativas de la población y medios justos de financiación de las operaciones. El progreso hacia ellos depende de cómo los sistemas lleven a cabo cuatro funciones vitales: provisión de servicios de atención médica, generación de recursos, financiamiento y administración. Otras dimensiones para la evaluación de los sistemas de salud incluyen la calidad, la eficiencia, la aceptabilidad y la equidad. También se han descrito en los Estados Unidos como 'las cinco C': Costo, Cobertura, Consistencia, Complejidad y Enfermedad Crónica. Además, la continuidad de la atención médica es un objetivo importante.
Definiciones
A menudo, el sistema de salud se ha definido con una perspectiva reduccionista. Algunos autores han desarrollado argumentos para ampliar el concepto de sistemas de salud, indicando dimensiones adicionales que deben ser consideradas:
- Los sistemas de salud no deben expresarse únicamente en términos de sus componentes, sino también de sus interrelaciones;
- Los sistemas de salud deben incluir no sólo la parte institucional o de suministro del sistema de salud sino también la población;
- Los sistemas de salud deben observarse en términos de sus objetivos, que incluyen no sólo la mejora de la salud, sino también la equidad, la capacidad de respuesta a las expectativas legítimas, el respeto de la dignidad y la financiación justa, entre otros;
- Los sistemas de salud también deben definirse en términos de sus funciones, incluyendo la prestación directa de servicios, ya sean servicios médicos o de salud pública, pero también "otras funciones habilitantes, como la administración, la financiación y la generación de recursos, incluyendo lo que probablemente sea el más complejo de todos los desafíos, la fuerza de trabajo sanitaria".
Definición de la Organización Mundial de la Salud
La Organización Mundial de la Salud define los sistemas de salud de la siguiente manera:
Un sistema de salud consiste en todas las organizaciones, personas y acciones cuyo objetivo principal es promover, restaurar o mantener la salud. Esto incluye esfuerzos para influir en los determinantes de la salud, así como actividades más directas de salud. Por lo tanto, un sistema de salud es más que la pirámide de instalaciones de propiedad pública que prestan servicios de salud personal. Incluye, por ejemplo, una madre que cuida a un niño enfermo en el hogar; proveedores privados; programas de cambio de comportamiento; campañas de control de vectores; organizaciones de seguro médico; legislación sobre salud y seguridad en el trabajo. Incluye la acción intersectorial del personal de salud, por ejemplo, alentando al Ministerio de Educación a promover la educación de las mujeres, un determinante conocido de una mejor salud.
Recursos financieros
En general, existen cinco métodos principales para financiar los sistemas de salud:
- tributación general al estado, condado o municipio
- seguro médico nacional
- seguro médico voluntario o privado
- pagos fuera del bolsillo
- donaciones a organizaciones benéficas
| Universal | No universal | |||
|---|---|---|---|---|
| Pago único | Multi-pagador | Multi-pagador | No hay seguro | |
| Proveedor único | Modelo Beveridge, modelo Semashko | |||
| Proveedores múltiples | Seguro Nacional de Salud | Bismark Model | Seguro médico privado | Fuera del bolsillo |
La mayoría de los países' Los sistemas cuentan con una combinación de los cinco modelos. Un estudio basado en datos de la OCDE concluyó que todos los tipos de financiación de la atención sanitaria "son compatibles con" un sistema de salud eficiente. El estudio tampoco encontró relación entre la financiación y el control de costes.
El término seguro de salud generalmente se usa para describir una forma de seguro que paga los gastos médicos. A veces se usa de manera más amplia para incluir un seguro que cubra la discapacidad o las necesidades de atención de enfermería o de custodia a largo plazo. Puede proporcionarse a través de un programa de seguro social o de compañías de seguros privadas. Puede obtenerse de forma grupal (por ejemplo, por una empresa para cubrir a sus empleados) o comprarse por consumidores individuales. En cada caso, las primas o los impuestos protegen al asegurado de gastos médicos elevados o inesperados.
Al estimar el costo total de los gastos de atención médica, se puede desarrollar una estructura financiera de rutina (como una prima mensual o un impuesto anual), lo que garantiza que haya dinero disponible para pagar los beneficios de atención médica especificados en el contrato de seguro. El beneficio generalmente lo administra una agencia gubernamental, un fondo de salud sin fines de lucro o una corporación comercial.
Muchas aseguradoras de salud comerciales controlan sus costos restringiendo los beneficios provistos, por medios tales como deducibles, copagos, coseguros, exclusiones de pólizas y límites de cobertura total. También restringirán severamente o rechazarán la cobertura de condiciones preexistentes. Muchos sistemas gubernamentales también tienen arreglos de copago, pero las exclusiones expresas son raras o limitadas debido a la presión política. Los sistemas de seguros más grandes también pueden negociar tarifas con los proveedores.
Muchas formas de sistemas de seguridad social controlan sus costos utilizando el poder de negociación de la comunidad a la que están destinadas a servir para controlar los costos en el sistema de prestación de atención médica. Pueden intentar hacerlo, por ejemplo, negociando los precios de los medicamentos directamente con las compañías farmacéuticas, negociando tarifas estándar con la profesión médica o reduciendo costos innecesarios de atención médica. Los sistemas sociales a veces presentan contribuciones relacionadas con los ingresos como parte de un sistema para brindar atención médica universal, que puede o no involucrar el uso de aseguradoras comerciales y no comerciales. Esencialmente, los usuarios más ricos pagan proporcionalmente más al sistema para cubrir las necesidades de los usuarios más pobres que, por lo tanto, contribuyen proporcionalmente menos. Por lo general, existen topes en las contribuciones de los ricos y pagos mínimos que deben realizar los asegurados (a menudo en forma de una contribución mínima, similar a un deducible en los modelos de seguros comerciales).
Además de estos métodos tradicionales de financiación de la atención de la salud, algunos países de bajos ingresos y socios para el desarrollo también están implementando mecanismos de financiación no tradicionales o innovadores para ampliar la prestación y la sostenibilidad de la atención de la salud, como microcontribuciones, asociaciones público-privadas e impuestos sobre transacciones financieras basadas en el mercado. Por ejemplo, hasta junio de 2011, UNITAID había recaudado más de mil millones de dólares de 29 países miembros, incluidos varios de África, a través de un impuesto de solidaridad sobre boletos aéreos para ampliar el acceso a la atención y el tratamiento del VIH/SIDA, la tuberculosis y la malaria en 94 países..
Modelos de pago
En la mayoría de los países, se estima que los costos salariales de los profesionales de la salud representan entre el 65 % y el 80 % de los gastos del sistema de salud renovable. Hay tres formas de pagar a los médicos: tarifa por servicio, capitación y salario. Ha habido un interés creciente en la combinación de elementos de estos sistemas.
Pago por servicio
Los acuerdos de tarifa por servicio pagan a los médicos generales (GP) en función del servicio. Son aún más utilizados por especialistas que trabajan en atención ambulatoria.
Hay dos formas de establecer niveles de tarifas:
- Por practicantes individuales.
- Negociaciones centrales (como en Japón, Alemania, Canadá y Francia) o modelo híbrido (como en Australia, el sector 2 de Francia y Nueva Zelanda) donde los GP pueden cobrar tarifas adicionales por encima de las tasas estandarizadas de reembolso de pacientes.
Capitación
En los sistemas de pago por capitación, los médicos de cabecera reciben un pago por cada paciente de su "lista", generalmente con ajustes por factores como la edad y el sexo. Según la OCDE, "estos sistemas se utilizan en Italia (con algunas tarifas), en los cuatro países del Reino Unido (con algunas tarifas y asignaciones para servicios específicos), Austria (con tarifas para servicios específicos), Dinamarca (un tercio de los ingresos con el resto, tarifa por servicio), Irlanda (desde 1989), los Países Bajos (pago por servicio para pacientes con seguro privado y empleados públicos) y Suecia (desde 1994). Los pagos de capitación se han vuelto más frecuentes en la "atención administrada" ambientes en los Estados Unidos."
Según la OCDE, "los sistemas de capitación permiten a los financiadores controlar el nivel general de gastos de atención primaria de la salud, y la asignación de fondos entre los médicos de cabecera está determinada por los registros de pacientes". Sin embargo, bajo este enfoque, los médicos de cabecera pueden registrar demasiados pacientes y atenderlos de manera insuficiente, seleccionar los mejores riesgos y derivar a pacientes que podrían haber sido tratados directamente por el médico de cabecera. La libertad de elección del consumidor sobre los médicos, junto con el principio de "dinero siguiendo al paciente" puede moderar algunos de estos riesgos. Aparte de la selección, es probable que estos problemas sean menos marcados que en los acuerdos de tipo salarial.'
Arreglos salariales
En varios países de la OCDE, los médicos generales (GP) están empleados con salarios para el gobierno. Según la OCDE, "los arreglos salariales permiten a los financiadores controlar directamente los costos de atención primaria; sin embargo, pueden conducir a una provisión insuficiente de servicios (para aliviar la carga de trabajo), derivaciones excesivas a proveedores secundarios y falta de atención a las preferencias de los pacientes." Ha habido un alejamiento de este sistema.
Atención basada en el valor
En los últimos años, los proveedores han pasado de modelos de pago de tarifa por servicio a un sistema de pago de atención basado en el valor, en el que se les compensa por brindar valor a los pacientes. En este sistema, los proveedores reciben incentivos para cerrar las brechas en la atención y brindar atención de mejor calidad a los pacientes.
Recursos de información
La información sólida juega un papel cada vez más crítico en la prestación de atención médica moderna y la eficiencia de los sistemas de salud. La informática de la salud, la intersección de la ciencia de la información, la medicina y la asistencia sanitaria, se ocupa de los recursos, los dispositivos y los métodos necesarios para optimizar la adquisición y el uso de la información en la salud y la biomedicina. Las herramientas necesarias para la correcta codificación y gestión de la información de salud incluyen guías clínicas, terminologías médicas formales y computadoras y otras tecnologías de la información y la comunicación. Los tipos de datos de salud procesados pueden incluir pacientes & # 39; registros médicos, administración hospitalaria y funciones clínicas, e información de recursos humanos.
El uso de la información de salud se encuentra en la raíz de la política basada en evidencia y la gestión basada en evidencia en el cuidado de la salud. Cada vez más, las tecnologías de la información y la comunicación se utilizan para mejorar los sistemas de salud en los países en desarrollo a través de: la estandarización de la información de salud; seguimiento de tratamientos y diagnósticos asistidos por ordenador; informar a los grupos de población sobre la salud y el tratamiento.
Administración
La gestión de cualquier sistema de salud generalmente se dirige a través de un conjunto de políticas y planes adoptados por el gobierno, empresas del sector privado y otros grupos en áreas como la prestación y el financiamiento de atención médica personal, productos farmacéuticos, recursos humanos de salud y salud pública.
La salud pública se ocupa de las amenazas a la salud general de una comunidad según el análisis de salud de la población. La población en cuestión puede ser tan pequeña como un puñado de personas, o tan grande como todos los habitantes de varios continentes (por ejemplo, en el caso de una pandemia). La salud pública generalmente se divide en epidemiología, bioestadística y servicios de salud. La salud ambiental, social, conductual y ocupacional también son subcampos importantes.
Hoy en día, la mayoría de los gobiernos reconocen la importancia de los programas de salud pública para reducir la incidencia de enfermedades, discapacidades, los efectos del envejecimiento y las desigualdades en salud, aunque la salud pública generalmente recibe mucho menos financiamiento gubernamental en comparación con la medicina. Por ejemplo, la mayoría de los países tienen una política de vacunación que apoya los programas de salud pública para proporcionar vacunas para promover la salud. Las vacunas son voluntarias en algunos países y obligatorias en algunos países. Algunos gobiernos pagan la totalidad o parte de los costos de las vacunas en un calendario de vacunación nacional.
La rápida aparición de muchas enfermedades crónicas, que requieren cuidados y tratamientos costosos a largo plazo, está haciendo que muchos administradores de salud y formuladores de políticas vuelvan a examinar sus prácticas de prestación de atención médica. Un problema de salud importante que enfrenta el mundo actualmente es el VIH/SIDA. Otro problema importante de salud pública es la diabetes. En 2006, según la Organización Mundial de la Salud, al menos 171 millones de personas en todo el mundo tenían diabetes. Su incidencia está aumentando rápidamente, y se estima que para 2030, este número se duplicará. Un aspecto controvertido de la salud pública es el control del tabaquismo, relacionado con el cáncer y otras enfermedades crónicas.
La resistencia a los antibióticos es otra preocupación importante, lo que lleva al resurgimiento de enfermedades como la tuberculosis. La Organización Mundial de la Salud, para su campaña del Día Mundial de la Salud 2011, pidió un mayor compromiso mundial para salvaguardar los antibióticos y otros medicamentos antimicrobianos para las generaciones futuras.
Desempeño de los sistemas de salud
Desde el año 2000, se han tomado más y más iniciativas a nivel internacional y nacional para fortalecer los sistemas nacionales de salud como componentes centrales del sistema de salud mundial. Teniendo este alcance en mente, es fundamental tener una visión clara y sin restricciones de los sistemas nacionales de salud que puedan generar mayores avances en la salud global. Tanto la elaboración como la selección de indicadores de desempeño dependen en gran medida del marco conceptual adoptado para la evaluación del desempeño de los sistemas de salud. Como la mayoría de los sistemas sociales, los sistemas de salud son sistemas adaptativos complejos en los que el cambio no sigue necesariamente modelos de gestión rígidos. En los sistemas complejos, se observa dependencia de la ruta, propiedades emergentes y otros patrones no lineales, lo que puede conducir al desarrollo de pautas inapropiadas para desarrollar sistemas de salud receptivos.
Los organismos internacionales y los socios para el desarrollo están publicando un número cada vez mayor de herramientas y directrices para ayudar a los responsables de la toma de decisiones sobre el sistema de salud a monitorear y evaluar el fortalecimiento de los sistemas de salud, incluido el desarrollo de recursos humanos, utilizando definiciones, indicadores y medidas estándar. En respuesta a una serie de artículos publicados en 2012 por miembros del Grupo de Trabajo sobre el Desarrollo de Orientaciones para Sistemas de Salud de la Organización Mundial de la Salud, los investigadores del consorcio Future Health Systems argumentan que no se presta suficiente atención a la "implementación de políticas". brecha'. Reconocer la diversidad de las partes interesadas y la complejidad de los sistemas de salud es crucial para garantizar que las pautas basadas en evidencia se prueben con la humildad necesaria y sin una adhesión rígida a modelos dominados por un número limitado de disciplinas. Los servicios de atención médica a menudo implementan iniciativas de mejora de la calidad para superar esta brecha en la implementación de políticas. Aunque muchas de estas iniciativas brindan una atención médica mejorada, una gran proporción no se sostiene. Se han creado numerosas herramientas y marcos para responder a este desafío y aumentar la longevidad de las mejoras. Una herramienta destacó la necesidad de que estas herramientas respondan a las preferencias y configuraciones del usuario para optimizar el impacto.
La investigación en políticas y sistemas de salud (HPSR) es un campo multidisciplinario emergente que desafía la 'captura disciplinaria' por las tradiciones dominantes de investigación en salud, argumentando que estas tradiciones generan definiciones prematuras e inapropiadamente estrechas que impiden, en lugar de mejorar, el fortalecimiento de los sistemas de salud. HPSR se enfoca en países de bajos y medianos ingresos y se basa en el paradigma relativista de las ciencias sociales que reconoce que todos los fenómenos se construyen a través del comportamiento y la interpretación humanos. Al usar este enfoque, HPSR ofrece información sobre los sistemas de salud al generar una comprensión compleja del contexto para mejorar el aprendizaje de políticas de salud. HPSR hace un llamado a una mayor participación de los actores locales, incluidos los encargados de formular políticas, la sociedad civil y los investigadores, en las decisiones que se toman en torno al financiamiento de la investigación sobre políticas de salud y el fortalecimiento de los sistemas de salud.
Comparaciones internacionales
Los sistemas de salud pueden variar sustancialmente de un país a otro y, en los últimos años, se han realizado comparaciones a nivel internacional. La Organización Mundial de la Salud, en su Informe sobre la salud en el mundo 2000, proporcionó una clasificación de los sistemas de salud en todo el mundo de acuerdo con criterios del nivel general y la distribución de la salud en las poblaciones, y la capacidad de respuesta y la financiación justa de los mismos. servicios de atención médica. Los objetivos de los sistemas de salud, según el Informe sobre la salud en el mundo 2000 – Sistemas de salud: mejora del desempeño de la OMS (OMS, 2000), son la buena salud, la capacidad de respuesta a las expectativas de la población y la contribución financiera justa. Ha habido varios debates en torno a los resultados de este ejercicio de la OMS, y especialmente en función de la clasificación de países vinculada a él, en la medida en que parecía depender principalmente de la elección de los indicadores retenidos.
Las comparaciones directas de estadísticas de salud entre países son complejas. El Commonwealth Fund, en su encuesta anual, 'Mirror, Mirror on the Wall', compara el desempeño de los sistemas de salud en Australia, Nueva Zelanda, Reino Unido, Alemania, Canadá y Estados Unidos. Su estudio de 2007 encontró que, aunque el sistema de los Estados Unidos es el más caro, tiene un desempeño inferior al de otros países. Una diferencia importante entre los Estados Unidos y los otros países del estudio es que los Estados Unidos es el único país sin atención médica universal. La OCDE también recopila estadísticas comparativas y ha publicado breves perfiles de países. Health Consumer Powerhouse hace comparaciones entre los sistemas nacionales de atención médica en el índice de consumidores de salud Euro y áreas específicas de atención médica como la diabetes o la hepatitis.
Ipsos MORI produce un estudio anual de las percepciones públicas de los servicios de salud en 30 países.
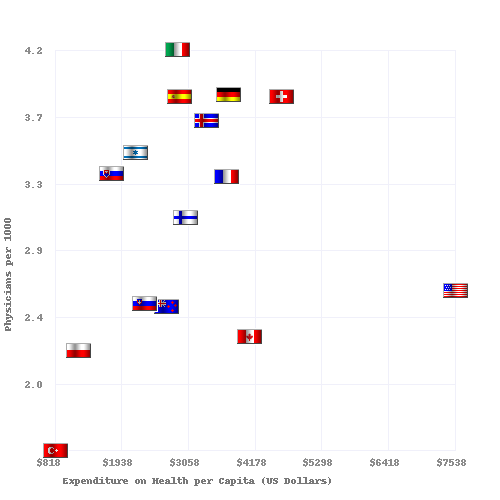
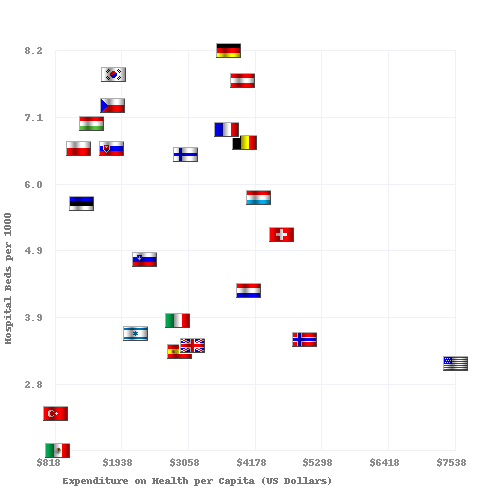
| País | Esperanza de vida | Tasa de mortalidad infantil | Muertes preventivas por cada 100.000 personas en 2007 | Médicos por cada 1000 personas | Enfermeras por 1000 personas | Gasto per cápita en salud (PPP USD) | Gastos de atención de salud como porcentaje del PIB | % de los ingresos gubernamentales gastados en salud | % de los gastos de salud pagados por el gobierno |
|---|---|---|---|---|---|---|---|---|---|
| Australia | 83.0 | 4.49 | 57 | 2.8 | 10.1 | 3.353 | 8,5 | 17,7 | 67,5 |
| Canadá | 82.0 | 4.78 | 77 | 2.2 | 9.0 | 3,844 | 10.0 | 16,7 | 70.2 |
| Finlandia | 79,5 | 2.6 | 2.7 | 15,5 | 3,008 | 8.4 | |||
| Francia | 82.0 | 3.34 | 55 | 3.3 | 7.7 | 3.679 | 11.6 | 14.2 | 78.3 |
| Alemania | 81.0 | 3.48 | 76 | 3.5 | 10,5 | 3.724 | 10.4 | 17.6 | 76.4 |
| Italia | 83.0 | 3.33 | 60 | 4.2 | 6.1 | 2.771 | 8.7 | 14.1 | 76.6 |
| Japón | 84.0 | 2.17 | 61 | 2.1 | 9.4 | 2.750 | 8.2 | 16.8 | 80,4 |
| Noruega | 83.0 | 3.47 | 64 | 3.8 | 16.2 | 4.885 | 8.9 | 17.9 | 84.1 |
| España | 83.0 | 3.30 | 74 | 3.8 | 5.3 | 3.248 | 8.9 | 15.1 | 73.6 |
| Suecia | 82.0 | 2.73 | 61 | 3.6 | 10.8 | 3.432 | 8.9 | 13.6 | 81.4 |
| UK | 81.6 | 4.5 | 83 | 2.5 | 9.5 | 3.051 | 8.4 | 15.8 | 81.3 |
| EE.UU. | 78.74 | 5.9 | 96 | 2.4 | 10.6 | 7.437 | 16.0 | 18,5 | 45.1 |
Médicos y camas de hospital por cada 1000 habitantes frente al gasto en atención sanitaria en 2008 para los países de la OCDE. La fuente de datos es OECD.org - OECD.
Contenido relacionado
Análisis de voz
Inhibidor de la fosfodiesterasa
Hipótesis de Duesberg