Sarampión
El sarampión es una enfermedad infecciosa altamente contagiosa causada por el virus del sarampión. Los síntomas generalmente se desarrollan de 10 a 12 días después de la exposición a una persona infectada y duran de 7 a 10 días. Los síntomas iniciales suelen incluir fiebre, a menudo superior a 40 °C (104 °F), tos, secreción nasal y ojos inflamados. Se pueden formar pequeñas manchas blancas conocidas como manchas de Koplik dentro de la boca dos o tres días después del inicio de los síntomas. Una erupción roja y plana que generalmente comienza en la cara y luego se extiende al resto del cuerpo generalmente comienza de tres a cinco días después del inicio de los síntomas. Las complicaciones comunes incluyen diarrea (en el 8% de los casos), infección del oído medio (7%) y neumonía (6%). Estos ocurren en parte debido a la inmunosupresión inducida por el sarampión. Con menos frecuencia, pueden ocurrir convulsiones, ceguera o inflamación del cerebro. Otros nombres incluyen morbilli, rubéola, sarampión rojo y sarampión inglés. Tanto la rubéola, también conocida como sarampión alemán, como la roséola son enfermedades diferentes causadas por virus no relacionados.
El sarampión es una enfermedad transmitida por el aire que se transmite fácilmente de una persona a otra a través de la tos y los estornudos de personas infectadas. También se puede propagar a través del contacto directo con la boca o las secreciones nasales. Es extremadamente contagioso: nueve de cada diez personas que no son inmunes y comparten espacio vital con una persona infectada se infectarán. Además, las estimaciones del número reproductivo del sarampión varían más allá del rango mencionado con frecuencia de 12 a 18. El NIH cita este artículo de 2017 que dice: "[a] revisión en 2017 identificó sarampión factible R0 valores de 3,7–203,3". Las personas son infecciosas para los demás desde cuatro días antes hasta cuatro días después del comienzo de la erupción. Si bien a menudo se considera una enfermedad infantil, puede afectar a personas de cualquier edad. La mayoría de las personas no contraen la enfermedad más de una vez. La prueba del virus del sarampión en casos sospechosos es importante para los esfuerzos de salud pública. No se sabe que el sarampión ocurra en otros animales.
Una vez que una persona se infecta, no hay un tratamiento específico disponible, aunque la atención de apoyo puede mejorar los resultados. Dicho cuidado puede incluir solución de rehidratación oral (líquidos ligeramente dulces y salados), alimentos saludables y medicamentos para controlar la fiebre. Se deben recetar antibióticos si se producen infecciones bacterianas secundarias, como infecciones del oído o neumonía. Los suplementos de vitamina A también se recomiendan para los niños. Entre los casos informados en los EE. UU. entre 1985 y 1992, la muerte ocurrió en solo el 0,2 % de los casos, pero puede llegar hasta el 10 % en personas con desnutrición. La mayoría de los que mueren a causa de la infección tienen menos de cinco años.
La vacuna contra el sarampión es eficaz para prevenir la enfermedad, es excepcionalmente segura y, a menudo, se administra en combinación con otras vacunas. La vacunación resultó en una disminución del 80 % en las muertes por sarampión entre 2000 y 2017, y aproximadamente el 85 % de los niños en todo el mundo recibieron su primera dosis a partir de 2017. El sarampión afecta a unos 20 millones de personas al año, principalmente en las zonas en desarrollo de África y Asia. Es una de las principales causas de muerte por enfermedades prevenibles por vacunación. En 1980, 2,6 millones de personas murieron de sarampión y en 1990, 545.000 murieron a causa de la enfermedad; para 2014, los programas mundiales de vacunación habían reducido el número de muertes por sarampión a 73.000. A pesar de estas tendencias, las tasas de enfermedad y muerte aumentaron de 2017 a 2019 debido a una disminución en la inmunización.
Signos y síntomas
Los síntomas suelen comenzar entre 10 y 14 días después de la exposición. Los síntomas clásicos incluyen fiebre de cuatro días (los 4 D's) y los tres C's: tos, coriza (resfriado, fiebre, estornudos) y conjuntivitis (ojos rojos), junto con una maculopapular. erupción. La fiebre es común y normalmente dura alrededor de una semana; la fiebre que se observa con el sarampión a menudo alcanza los 40 °C (104 °F).
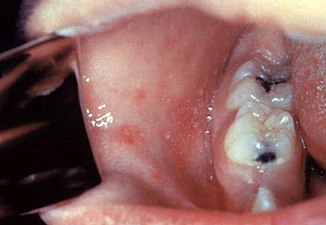
Las manchas de Koplik que se ven dentro de la boca son un diagnóstico de sarampión, pero son temporales y, por lo tanto, rara vez se ven. Las manchas de Koplik son pequeñas manchas blancas que se ven comúnmente en el interior de las mejillas frente a los molares. Aparecen como "granos de sal sobre un fondo rojizo". Reconocer estos puntos antes de que una persona alcance su máxima infecciosidad puede ayudar a reducir la propagación de la enfermedad.
La erupción característica del sarampión se describe clásicamente como una erupción maculopapular roja generalizada que comienza varios días después de que comienza la fiebre. Comienza en la parte posterior de las orejas y, después de unas pocas horas, se extiende a la cabeza y el cuello antes de extenderse a cubrir la mayor parte del cuerpo, causando a menudo picazón. La erupción del sarampión aparece de dos a cuatro días después de los síntomas iniciales y dura hasta ocho días. Se dice que la erupción se 'mancha' y cambia de color de rojo a marrón oscuro antes de desaparecer. En general, el sarampión generalmente se resuelve después de unas tres semanas.
Las personas que han sido vacunadas contra el sarampión pero tienen inmunidad protectora incompleta pueden experimentar una forma modificada de sarampión. El sarampión modificado se caracteriza por un período de incubación prolongado, síntomas más leves y menos característicos (exantema escaso y discreto de corta duración).
Complicaciones
Las complicaciones del sarampión son relativamente comunes, desde leves, como diarrea, hasta complicaciones graves, como neumonía (ya sea neumonía viral directa o neumonía bacteriana secundaria), laringotraqueobronquitis (crup) (ya sea laringotraqueobronquitis viral directa o bronquitis bacteriana secundaria), otitis media, inflamación cerebral aguda, ulceración de la córnea (que conduce a la formación de cicatrices en la córnea), y en aproximadamente 1 de cada 600 lactantes menores de 15 meses no vacunados, mientras que, con menos frecuencia, en niños mayores y adultos, panencefalitis esclerosante subaguda, que es progresiva y finalmente letal.
Además, el sarampión puede suprimir el sistema inmunitario durante semanas o meses, y esto puede contribuir a sobreinfecciones bacterianas como la otitis media y la neumonía bacteriana. Dos meses después de la recuperación, hay una disminución del 11 al 73 % en la cantidad de anticuerpos contra otras bacterias y virus.
La tasa de mortalidad en la década de 1920 era de alrededor del 30 % para la neumonía por sarampión. Las personas con alto riesgo de complicaciones son los lactantes y los niños menores de 5 años; adultos mayores de 20 años; mujeres embarazadas; personas con sistemas inmunológicos comprometidos, como leucemia, infección por VIH o inmunodeficiencia innata; y aquellos que están desnutridos o tienen deficiencia de vitamina A. Las complicaciones suelen ser más graves en los adultos. Entre 1987 y 2000, la tasa de letalidad en los Estados Unidos fue de tres muertes por cada 1000 casos atribuibles al sarampión, o 0,3 %. En países subdesarrollados con altas tasas de desnutrición y atención médica deficiente, las tasas de mortalidad han llegado al 28%. En personas inmunocomprometidas (p. ej., personas con SIDA), la tasa de mortalidad es de aproximadamente el 30 %.
Incluso en niños previamente sanos, el sarampión puede causar una enfermedad grave que requiera hospitalización. Uno de cada 1000 casos de sarampión progresa a encefalitis aguda, que a menudo resulta en daño cerebral permanente. De uno a tres de cada 1.000 niños que se infectan con sarampión morirán por complicaciones respiratorias y neurológicas.
Causa
El sarampión es causado por el virus del sarampión, un virus de ARN envuelto, monocatenario, de sentido negativo, del género Morbillivirus dentro de la familia Paramyxoviridae.
El virus es altamente contagioso y se transmite al toser y estornudar a través del contacto personal cercano o el contacto directo con las secreciones. El sarampión es el virus transmisible más contagioso que se conoce. Permanece infeccioso hasta por dos horas en ese espacio aéreo o superficies cercanas. El sarampión es tan contagioso que si una persona lo tiene, el 90 % de las personas no inmunes que tienen contacto cercano con ella (por ejemplo, miembros del hogar) también se infectarán. Los seres humanos son los únicos huéspedes naturales del virus y no se sabe que existan otros reservorios animales, aunque se cree que los gorilas de montaña son susceptibles a la enfermedad. Los factores de riesgo para la infección por el virus del sarampión incluyen la inmunodeficiencia causada por el VIH o el SIDA, la inmunosupresión después de recibir un órgano o un trasplante de células madre, los agentes alquilantes o la terapia con corticosteroides, independientemente del estado de inmunización; viajar a áreas donde comúnmente ocurre el sarampión o contacto con viajeros de dicha área; y la pérdida de anticuerpos heredados pasivos antes de la edad de inmunización de rutina.
Fisiopatología
Una vez que el virus del sarampión llega a la mucosa, infecta las células epiteliales de la tráquea o los bronquios. El virus del sarampión usa una proteína en su superficie llamada hemaglutinina (proteína H), para unirse a un receptor objetivo en la célula huésped, que podría ser CD46, que se expresa en todas las células humanas nucleadas, CD150, también conocido como molécula de activación de linfocitos de señalización o SLAM, que se encuentra en las células inmunitarias como las células B o T, y las células presentadoras de antígenos, o nectina-4, una molécula de adhesión celular. Una vez unida, la proteína de fusión o F ayuda al virus a fusionarse con la membrana y finalmente ingresar a la célula.
Como el virus es un virus de ARN monocatenario de sentido negativo, incluye la enzima ARN polimerasa dependiente de ARN (RdRp) que se utiliza para transcribir su genoma en una cadena de ARNm de sentido positivo.
Después de ingresar a una célula, está listo para traducirse en proteínas virales, envolverse en la envoltura lipídica de la célula y enviarse fuera de la célula como un virus recién creado. En cuestión de días, el virus del sarampión se propaga a través del tejido local y es recogido por las células dendríticas y los macrófagos alveolares, y transportado desde ese tejido local en los pulmones hasta los ganglios linfáticos locales. A partir de ahí continúa propagándose, llegando finalmente a la sangre y propagándose a más tejido pulmonar, así como a otros órganos como los intestinos y el cerebro. Se cree que el deterioro funcional de las células dendríticas infectadas por el virus del sarampión contribuye a la inmunosupresión inducida por el sarampión.
Diagnóstico
Por lo general, el diagnóstico clínico comienza con la aparición de fiebre y malestar unos 10 días después de la exposición al virus del sarampión, seguida de la aparición de tos, coriza y conjuntivitis que empeoran en severidad a los 4 días de aparecer. La observación de las manchas de Koplik también es diagnóstica. Otras posibles afecciones que pueden provocar estos síntomas incluyen el parvovirus, el dengue, la enfermedad de Kawasaki y la escarlatina. Sin embargo, se recomienda encarecidamente la confirmación de laboratorio.
Pruebas de laboratorio
El diagnóstico de laboratorio del sarampión se puede realizar con la confirmación de anticuerpos IgM positivos contra el sarampión o la detección del ARN del virus del sarampión en una muestra de garganta, nariz u orina mediante el ensayo de reacción en cadena de la polimerasa con transcriptasa inversa. Este método es particularmente útil para confirmar casos en los que los resultados de anticuerpos IgM no son concluyentes. Para las personas a las que no se les puede extraer sangre, se puede recolectar saliva para la prueba de IgA salival específica para el sarampión. Las pruebas salivales utilizadas para diagnosticar el sarampión consisten en recolectar una muestra de saliva y analizar la presencia de anticuerpos contra el sarampión. Este método no es ideal, ya que la saliva contiene muchos otros fluidos y proteínas que pueden dificultar la recolección de muestras y la detección de anticuerpos contra el sarampión. La saliva también contiene 800 veces menos anticuerpos que las muestras de sangre, lo que dificulta aún más las pruebas salivales. El contacto positivo con otras personas que se sabe que tienen sarampión agrega evidencia al diagnóstico.
Prevención
Las madres que son inmunes al sarampión transmiten anticuerpos a sus hijos mientras aún están en el útero, especialmente si la madre adquirió la inmunidad a través de una infección en lugar de una vacunación. Dichos anticuerpos generalmente le darán a los recién nacidos cierta inmunidad contra el sarampión, pero estos anticuerpos se pierden gradualmente en el transcurso de los primeros nueve meses de vida. Los bebés menores de un año cuyos anticuerpos maternos contra el sarampión han desaparecido se vuelven susceptibles a la infección por el virus del sarampión.
En los países desarrollados, se recomienda vacunar a los niños contra el sarampión a los 12 meses, generalmente como parte de una vacuna MMR de tres partes (sarampión, paperas y rubéola). Por lo general, la vacuna no se administra antes de esta edad porque estos bebés responden de manera inadecuada a la vacuna debido a un sistema inmunitario inmaduro. Por lo general, se administra una segunda dosis de la vacuna a los niños entre las edades de cuatro y cinco años, para aumentar las tasas de inmunidad. Se han administrado vacunas contra el sarampión a más de mil millones de personas. Las tasas de vacunación han sido lo suficientemente altas como para hacer que el sarampión sea relativamente poco común. Las reacciones adversas a la vacunación son raras, siendo las más comunes fiebre y dolor en el lugar de la inyección. Las reacciones adversas potencialmente mortales se producen en menos de una por cada millón de vacunas (<0,0001%).
En los países en desarrollo donde el sarampión es común, la Organización Mundial de la Salud (OMS) recomienda que se administren dos dosis de la vacuna, a los seis y nueve meses de edad. La vacuna debe administrarse tanto si el niño está infectado con el VIH como si no. La vacuna es menos eficaz en los lactantes infectados por el VIH que en la población general, pero el tratamiento temprano con medicamentos antirretrovirales puede aumentar su eficacia. Los programas de vacunación contra el sarampión a menudo también se utilizan para realizar otras intervenciones de salud infantil, como mosquiteros para proteger contra la malaria, medicamentos antiparasitarios y suplementos de vitamina A, y así contribuir a la reducción de las muertes infantiles por otras causas.
El Comité Asesor sobre Prácticas de Inmunización (ACIP) recomienda que todos los viajeros internacionales adultos que no tengan evidencia positiva de inmunidad previa contra el sarampión reciban dos dosis de la vacuna MMR antes de viajar, aunque el nacimiento antes de 1957 es evidencia presuntiva de inmunidad. Es probable que los nacidos en los Estados Unidos antes de 1957 hayan sido infectados naturalmente con el virus del sarampión y, en general, no es necesario considerarlos susceptibles.
Ha habido afirmaciones falsas de una asociación entre la vacuna contra el sarampión y el autismo; esta preocupación incorrecta ha reducido la tasa de vacunación y ha aumentado el número de casos de sarampión en los que las tasas de inmunización se volvieron demasiado bajas para mantener la inmunidad colectiva. Además, ha habido afirmaciones falsas de que la infección por sarampión protege contra el cáncer.
La administración de la vacuna MMR puede prevenir el sarampión después de la exposición al virus (profilaxis posterior a la exposición). Las pautas de profilaxis posterior a la exposición son específicas para la jurisdicción y la población. La inmunización pasiva contra el sarampión mediante una inyección intramuscular de anticuerpos podría ser eficaz hasta el séptimo día después de la exposición. En comparación con ningún tratamiento, el riesgo de infección por sarampión se reduce en un 83 % y el riesgo de muerte por sarampión se reduce en un 76 %. Sin embargo, la eficacia de la inmunización pasiva en comparación con la vacuna antisarampionosa activa no está clara.
La vacuna MMR tiene una eficacia del 95 % para prevenir el sarampión después de una dosis si se administra a un niño de 12 meses o más; si se administra una segunda dosis de la vacuna MMR, proporcionará inmunidad en el 99% de los niños.
No hay evidencia de que el virus de la vacuna contra el sarampión pueda transmitirse a otras personas.
Tratamiento
No existe un tratamiento antiviral específico si se desarrolla el sarampión. En cambio, los medicamentos generalmente están destinados a tratar sobreinfecciones, mantener una buena hidratación con líquidos adecuados y aliviar el dolor. Algunos grupos, como los niños pequeños y las personas con desnutrición severa, también reciben vitamina A, que actúa como un inmunomodulador que aumenta las respuestas de anticuerpos contra el sarampión y disminuye el riesgo de complicaciones graves.
Medicamentos
El tratamiento es de apoyo, con ibuprofeno o paracetamol (acetaminofén) para reducir la fiebre y el dolor y, si es necesario, un medicamento de acción rápida para dilatar las vías respiratorias para la tos. En cuanto a la aspirina, algunas investigaciones han sugerido una correlación entre los niños que toman aspirina y el desarrollo del síndrome de Reye.
Se recomienda el uso de vitamina A durante el tratamiento para disminuir el riesgo de ceguera; sin embargo, no previene ni cura la enfermedad. Una revisión sistemática de los ensayos sobre su uso no encontró una reducción en la mortalidad general, pero se demostró que dos dosis (200 000 UI) de vitamina A reducen la mortalidad por sarampión en niños menores de dos años. No está claro si la administración de suplementos de zinc en niños con sarampión afecta los resultados, ya que no se ha estudiado lo suficiente. No hay estudios adecuados sobre si las hierbas medicinales chinas son efectivas.
Pronóstico
La mayoría de las personas sobreviven al sarampión, aunque en algunos casos pueden presentarse complicaciones. Aproximadamente 1 de cada 4 personas será hospitalizada y 1 a 2 de cada 1000 morirán. Las complicaciones son más probables en niños menores de 5 años y adultos mayores de 20 años. La neumonía es la complicación fatal más común de la infección por sarampión y representa del 56 al 86% de las muertes relacionadas con el sarampión.
Las posibles consecuencias de la infección por el virus del sarampión incluyen laringotraqueobronquitis, pérdida auditiva neurosensorial y, en aproximadamente 1 de cada 10 000 a 1 de cada 300 000 casos, panencefalitis, que suele ser mortal. La encefalitis sarampionosa aguda es otro riesgo grave de infección por el virus del sarampión. Por lo general, ocurre de dos días a una semana después de que aparece el sarpullido del sarampión y comienza con fiebre muy alta, dolor de cabeza intenso, convulsiones y alteración del estado mental. Una persona con encefalitis sarampionosa puede volverse comatosa y puede sufrir lesiones cerebrales o la muerte.
Para las personas que han tenido sarampión, es raro que alguna vez tengan una reinfección sintomática.
El virus del sarampión puede agotar la memoria inmunitaria previamente adquirida al matar las células que producen anticuerpos y, por lo tanto, debilita el sistema inmunitario, lo que puede provocar la muerte por otras enfermedades. La supresión del sistema inmunitario por el sarampión dura aproximadamente dos años y se ha implicado epidemiológicamente en hasta el 90 % de las muertes infantiles en países del tercer mundo, e históricamente puede haber causado más muertes en los Estados Unidos, el Reino Unido y Dinamarca que las causadas directamente por sarampión Aunque la vacuna contra el sarampión contiene una cepa atenuada, no agota la memoria inmunológica.
Epidemiología
El sarampión es extremadamente infeccioso y su circulación continua en una comunidad depende de la generación de huéspedes susceptibles por el nacimiento de los niños. En las comunidades que generan suficientes nuevos huéspedes, la enfermedad se extinguirá. Este concepto fue reconocido por primera vez en el sarampión por Bartlett en 1957, quien se refirió al número mínimo que soporta el sarampión como el tamaño crítico de la comunidad (CCS). El análisis de los brotes en las comunidades insulares sugirió que el CCS para el sarampión es de alrededor de 250.000. Para lograr la inmunidad colectiva, más del 95% de la comunidad debe estar vacunada debido a la facilidad con la que el sarampión se transmite de persona a persona.
En 2011, la OMS estimó que el sarampión causó 158.000 muertes. Esto es menos que las 630 000 muertes en 1990. A partir de 2018, el sarampión sigue siendo una de las principales causas de muertes prevenibles por vacunación en el mundo. En los países desarrollados la tasa de mortalidad es menor, por ejemplo en Inglaterra y Gales de 2007 a 2017 se produjeron entre dos y tres casos de muerte por cada 10.000. En los niños, uno a tres casos de cada 1000 mueren en los Estados Unidos (0.1–0.2%). En poblaciones con altos niveles de desnutrición y falta de atención médica adecuada, la mortalidad puede llegar al 10%. En los casos con complicaciones, la tasa puede aumentar al 20-30%. En 2012, el número de muertes por sarampión fue un 78 % más bajo que en 2000 debido al aumento de las tasas de inmunización entre los estados miembros de la ONU.
| OMS-Región | 1980 | 1990 | 2000 | 2005 | 2014 |
|---|---|---|---|---|---|
| Región africana | 1.240.993 | 481,204 | 520,102 | 316,224 | 71.574 |
| Región de las Américas | 257,790 | 218,579 | 1,755 | 66 | 19.898 |
| Región del Mediterráneo oriental | 341,624 | 59.058 | 38,592 | 15,069 | 28,031 |
| European Region | 851,849 | 234,827 | 37.421 | 37.332 | 16.899 |
| Región de Asia Sudoriental | 199,535 | 224,925 | 61.975 | 83.627 | 112.418 |
| Región del Pacífico Occidental | 1.319.640 | 155.490 | 176,493 | 128.016 | 213,366 |
| Worldwide | 4,211,431 | 1,374,083 | 836.338 | 580.287 | 462,186 |
Incluso en países donde se ha introducido la vacunación, las tasas pueden permanecer altas. El sarampión es una de las principales causas de mortalidad infantil prevenible mediante vacunación. En todo el mundo, la tasa de mortalidad se ha reducido significativamente gracias a una campaña de vacunación dirigida por socios de la Iniciativa contra el sarampión: la Cruz Roja Americana, los CDC de los Estados Unidos, la Fundación de las Naciones Unidas, UNICEF y la OMS. A nivel mundial, el sarampión cayó un 60 % de un estimado de 873 000 muertes en 1999 a 345 000 en 2005. Las estimaciones para 2008 indican que las muertes cayeron aún más a 164 000 en todo el mundo, y el 77 % de las muertes restantes por sarampión en 2008 ocurrieron en la región del sudeste asiático. Hubo 142.300 muertes relacionadas con el sarampión en todo el mundo en 2018, de las cuales la mayoría de los casos se notificaron en las regiones de África y el este del Mediterráneo. Estas estimaciones fueron ligeramente más altas que las de 2017, cuando se informaron 124 000 muertes debido a la infección por sarampión en todo el mundo.
En 2000, la OMS estableció la Red mundial de laboratorios de sarampión y rubéola (GMRLN) para proporcionar vigilancia de laboratorio para el sarampión, la rubéola y el síndrome de rubéola congénita. Los datos de 2016 a 2018 muestran que los genotipos del virus del sarampión detectados con mayor frecuencia están disminuyendo, lo que sugiere que el aumento de la inmunidad de la población mundial ha disminuido el número de cadenas de transmisión.
Los casos notificados en los primeros tres meses de 2019 fueron un 300 % más altos que en los primeros tres meses de 2018, con brotes en todas las regiones del mundo, incluso en países con una alta cobertura general de vacunación donde se propagó entre grupos de personas no vacunadas gente. El número de casos notificados a mediados de noviembre supera los 413 000 en todo el mundo, con 250 000 casos adicionales en la República Democrática del Congo (según lo notificado a través de su sistema nacional), similar a las tendencias crecientes de infección notificadas en los primeros meses de 2019, en comparación con 2018. En 2019, el número total de casos en todo el mundo ascendió a 869.770. El número de casos notificados para 2020 es menor en comparación con 2019. Según la OMS, la pandemia de COVID-19 obstaculizó las campañas de vacunación en al menos 68 países, incluso en países que estaban experimentando brotes, lo que provocó un mayor riesgo de casos adicionales.
Europa
En Inglaterra y Gales, aunque las muertes por sarampión eran poco comunes, promediaron alrededor de 500 por año en la década de 1940. Las muertes disminuyeron con la mejora de la atención médica en la década de 1950, pero la incidencia de la enfermedad no disminuyó hasta que se introdujo la vacunación a fines de la década de 1960. Se logró una cobertura más amplia en la década de 1980 con la vacuna MMR contra el sarampión, las paperas y la rubéola.
En 2013–14, hubo casi 10 000 casos en 30 países europeos. La mayoría de los casos ocurrieron en personas no vacunadas y más del 90% de los casos ocurrieron en Alemania, Italia, Países Bajos, Rumania y Reino Unido. Entre octubre de 2014 y marzo de 2015, un brote de sarampión en la capital alemana de Berlín resultó en al menos 782 casos. En 2017, las cifras siguieron aumentando en Europa hasta los 21.315 casos, con 35 muertes. En cifras preliminares de 2018, los casos notificados en la región se triplicaron a 82.596 en 47 países, con 72 muertes; Ucrania tuvo la mayor cantidad de casos (53,218), con las tasas de incidencia más altas en Ucrania (1209 casos por millón), Serbia (579), Georgia (564) y Albania (500). El año anterior (2017) se estimó una cobertura de vacunación antisarampionosa del 95 % para la primera dosis y del 90 % para la segunda dosis en la región, siendo esta última cifra la cobertura de segunda dosis estimada más alta jamás registrada.
En 2019, el Reino Unido, Albania, la República Checa y Grecia perdieron su estado libre de sarampión debido a la propagación continua y prolongada de la enfermedad en estos países. En los primeros 6 meses de 2019, se produjeron 90.000 casos en Europa.
América
Como resultado de la vacunación generalizada, la enfermedad se declaró eliminada de las Américas en 2016. Sin embargo, hubo casos nuevamente en 2017, 2018, 2019 y 2020 en esta región.
Estados Unidos
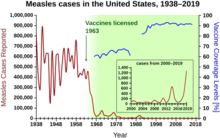
En los Estados Unidos, el sarampión afectó a aproximadamente 3000 personas por millón en la década de 1960 antes de que la vacuna estuviera disponible. Con una vacunación infantil generalizada constante, esta cifra se redujo a 13 casos por millón en la década de 1980 y a aproximadamente 1 caso por millón en 2000.
En 1991, un brote de sarampión en Filadelfia se centró en Faith Tabernacle Congregation, una iglesia de sanación por fe que desaconsejaba activamente a los feligreses de vacunar a sus hijos. Más de 1400 personas se infectaron con sarampión y nueve niños murieron.
Antes de la inmunización en los Estados Unidos, ocurrían entre tres y cuatro millones de casos cada año. Estados Unidos fue declarado libre de sarampión circulante en 2000, con 911 casos entre 2001 y 2011. En 2014, los CDC dijeron que el sarampión endémico, la rubéola y el síndrome de rubéola congénita no habían regresado a Estados Unidos. Sin embargo, persisten brotes ocasionales de sarampión debido a casos importados del extranjero, de los cuales más de la mitad son el resultado de residentes estadounidenses no vacunados que se infectan en el extranjero e infectan a otros al regresar a los Estados Unidos. El CDC continúa recomendando la vacunación contra el sarampión en toda la población para prevenir brotes como estos.
En 2014, se inició un brote en Ohio cuando dos hombres amish no vacunados que tenían sarampión asintomático regresaron a los Estados Unidos del trabajo misionero en Filipinas. Su regreso a una comunidad con bajas tasas de vacunación condujo a un brote que aumentó para incluir un total de 383 casos en nueve condados. De los 383 casos, 340 (89%) ocurrieron en personas no vacunadas.
Desde el 4 de enero hasta el 2 de abril de 2015, se informaron 159 casos de sarampión a los CDC. De esos 159 casos, se determinó que 111 (70 %) provenían de una exposición anterior a fines de diciembre de 2014. Se creía que este brote se originó en el parque temático Disneyland en California. El brote de Disneyland fue responsable de la infección de 147 personas en siete estados de EE. UU., así como en México y Canadá, la mayoría de los cuales no estaban vacunados o tenían un estado de vacunación desconocido. De los casos, el 48% no estaba vacunado y el 38% no estaba seguro de su estado de vacunación. La exposición inicial al virus nunca fue identificada.
En 2015, una mujer estadounidense en el estado de Washington murió de neumonía como resultado del sarampión. Ella fue la primera víctima mortal en los EE. UU. por sarampión desde 2003. La mujer había sido vacunada contra el sarampión y estaba tomando medicamentos inmunosupresores para otra afección. Las drogas suprimieron la inmunidad de la mujer al sarampión y la mujer se infectó con sarampión; ella no desarrolló una erupción, pero contrajo neumonía, lo que le causó la muerte.
En junio de 2017, el Laboratorio de Pruebas Ambientales y de Salud de Maine confirmó un caso de sarampión en el condado de Franklin. Este caso marca el primer caso de sarampión en 20 años para el estado de Maine. En 2018 ocurrió un caso en Portland, Oregón, con 500 personas expuestas; 40 de ellos carecían de inmunidad al virus y estaban siendo monitoreados por funcionarios de salud del condado a partir del 2 de julio de 2018. Se informaron 273 casos de sarampión en todo Estados Unidos en 2018, incluido un brote en Brooklyn con más de 200 casos informados desde octubre de 2018 hasta febrero de 2019. El brote estuvo relacionado con la densidad de población de la comunidad judía ortodoxa, con la exposición inicial de un niño no vacunado que contrajo sarampión mientras visitaba Israel.
Se produjo un resurgimiento del sarampión durante 2019, que generalmente se relacionó con padres que optaron por no vacunar a sus hijos, ya que la mayoría de los casos informados ocurrieron en personas de 19 años o menos. Los casos se informaron por primera vez en el estado de Washington en enero, con un brote de al menos 58 casos confirmados, la mayoría dentro del condado de Clark, que tiene una tasa más alta de exenciones de vacunación en comparación con el resto del estado; casi uno de cada cuatro niños de jardín de infantes en Clark no recibió vacunas, según datos estatales. Esto llevó al gobernador del estado de Washington, Jay Inslee, a declarar el estado de emergencia y al congreso del estado a introducir una legislación para rechazar la exención de vacunación por motivos personales o filosóficos. En abril de 2019, el alcalde de Nueva York, Bill de Blasio, declaró una emergencia de salud pública debido a "un gran aumento" en casos de sarampión donde hubo 285 casos centrados en las áreas judías ortodoxas de Brooklyn en 2018, mientras que solo hubo dos casos en 2017. Hubo 168 más en el vecino condado de Rockland. Otros brotes han incluido el condado de Santa Cruz y el condado de Butte en California, y los estados de Nueva Jersey y Michigan. Hasta abril de 2019, se han notificado 695 casos de sarampión en 22 estados. Este es el mayor número de casos de sarampión desde que se declaró erradicado en 2000. Desde el 1 de enero hasta el 31 de diciembre de 2019, se confirmaron 1282 casos individuales de sarampión en 31 estados. Esta es la mayor cantidad de casos informados en los EE. UU. desde 1992. De los 1282 casos, 128 de las personas que contrajeron sarampión fueron hospitalizadas y 61 informaron haber tenido complicaciones, incluidas neumonía y encefalitis.
Brasil
La propagación del sarampión se había interrumpido en Brasil en 2016, con el último caso conocido doce meses antes. Este último caso fue en el estado de Ceará.
Brasil ganó un certificado de eliminación del sarampión por parte de la Organización Panamericana de la Salud en 2016, pero el Ministerio de Salud ha proclamado que el país ha tenido problemas para mantener este certificado, ya que ya se habían identificado dos brotes en 2018, uno en el estado de Amazonas y otro en Roraima, además de casos en otros estados (Rio de Janeiro, Rio Grande do Sul, Pará, São Paulo y Rondônia), totalizando 1053 casos confirmados hasta el 1 de agosto de 2018. En estos brotes, y en la mayoría de los demás casos, el contagio estuvo relacionado con la importación del virus, especialmente de Venezuela. Así lo confirmó el genotipo del virus (D8) que se identificó, que es el mismo que circula en Venezuela.
Sureste asiático
En la epidemia de sarampión de Vietnam en la primavera de 2014, se reportaron aproximadamente 8500 casos de sarampión hasta el 19 de abril, con 114 muertes; al 30 de mayo, se habían notificado 21.639 casos sospechosos de sarampión, con 142 muertes relacionadas con el sarampión. En la zona autoadministrada de Naga en una remota región del norte de Myanmar, al menos 40 niños murieron durante un brote de sarampión en agosto de 2016 que probablemente fue causado por la falta de vacunación en un área con infraestructura de salud deficiente. Tras el brote de sarampión de Filipinas de 2019, se han notificado 23.563 casos de sarampión en el país con 338 muertes. También se produjo un brote de sarampión entre el subgrupo orang asli de Malasia del pueblo Batek en el estado de Kelantan a partir de mayo de 2019, lo que provocó la muerte de 15 miembros de la tribu.
Pacífico Sur
Un brote de sarampión en Nueva Zelanda tiene 2193 casos confirmados y dos muertes. Un brote de sarampión en Tonga tiene 612 casos de sarampión.
Samoa
Un brote de sarampión en Samoa a fines de 2019 tiene más de 5700 casos de sarampión y 83 muertes, de una población samoana de 200 000. Más del tres por ciento de la población estaba infectada y se declaró el estado de emergencia del 17 de noviembre al 7 de diciembre. Una campaña de vacunación elevó la tasa de vacunación contra el sarampión del 31 al 34 % en 2018 a un 94 % estimado de la población elegible en diciembre de 2019.
África
La República Democrática del Congo y Madagascar han informado el mayor número de casos en 2019. Sin embargo, los casos han disminuido en Madagascar como resultado de las campañas nacionales de vacunación de emergencia contra el sarampión. En agosto de 2019, se estaban produciendo brotes en Angola, Camerún, Chad, Nigeria, Sudán del Sur y Sudán.
Madagascar
Un brote de sarampión en 2018 resultó en 118 000 casos y 1688 muertes. Esto siguió a brotes de peste bubónica y neumónica en 2017 (2575 casos, 221 muertes) y 2014 (263 casos confirmados, 71 muertes).
República Democrática del Congo
En 2019 se presentó un brote de sarampión con cerca de 5.000 muertos y 250.000 contagios, luego de que la enfermedad se extendiera a todas las provincias del país. La mayoría de las muertes se produjeron entre niños menores de cinco años. La Organización Mundial de la Salud (OMS) ha informado que esta es la epidemia más grande y de más rápido movimiento del mundo.
Historia
El sarampión es de origen zoonótico y evolucionó de la peste bovina, que infecta al ganado. Un precursor del sarampión comenzó a causar infecciones en humanos ya en el siglo IV a. C. o después del año 500 d. C. Se ha especulado que la peste de Antonino de 165-180 d. C. fue el sarampión, pero se desconoce la causa real de esta plaga. y la viruela es una causa más probable. La primera descripción sistemática del sarampión, y su distinción de la viruela y la varicela, se atribuye al médico persa Muhammad ibn Zakariya al-Razi (860–932), quien publicó El libro de la viruela y el sarampión. En el momento del libro de Razi, se creía que los brotes aún eran limitados y que el virus no estaba completamente adaptado a los humanos. En algún momento entre 1100 y 1200 dC, el virus del sarampión se separó por completo de la peste bovina y se convirtió en un virus distinto que infecta a los humanos. Esto concuerda con la observación de que el sarampión requiere una población susceptible de >500.000 para sostener una epidemia, una situación que ocurrió en tiempos históricos tras el crecimiento de las ciudades europeas medievales.
El sarampión es una enfermedad endémica, lo que significa que ha estado continuamente presente en una comunidad y muchas personas desarrollan resistencia. En poblaciones no expuestas al sarampión, la exposición a la nueva enfermedad puede ser devastadora. En 1529, un brote de sarampión en Cuba mató a dos tercios de los indígenas que habían sobrevivido previamente a la viruela. Dos años después, el sarampión fue responsable de la muerte de la mitad de la población de Honduras y ha devastado a México, Centroamérica y la civilización inca.
Entre 1855 y 2005 aproximadamente, se estima que el sarampión mató a unos 200 millones de personas en todo el mundo.
El brote de sarampión de 1846 en las Islas Feroe fue inusual por estar bien estudiado. El sarampión no se había visto en las islas durante 60 años, por lo que casi ningún residente tenía inmunidad adquirida. Tres cuartas partes de los residentes se enfermaron y más de 100 (1-2%) murieron a causa de ello antes de que la epidemia se extinguiera. Peter Ludvig Panum observó el brote y determinó que el sarampión se propagó a través del contacto directo de personas contagiosas con personas que nunca habían tenido sarampión.
El sarampión mató al 20 por ciento de la población de Hawái en la década de 1850. En 1875, el sarampión mató a más de 40.000 habitantes de Fiji, aproximadamente un tercio de la población. En el siglo XIX, la enfermedad mató a más de la mitad de la población granandamanesa. Se cree que de siete a ocho millones de niños murieron de sarampión cada año antes de que se introdujera la vacuna.
En 1914, un estadístico de Prudential Insurance Company estimó a partir de una encuesta de 22 países que el 1% de todas las muertes en la zona templada fueron causadas por el sarampión. Observó también que entre el 1% y el 6% de los casos de sarampión terminaron fatalmente, dependiendo la diferencia de la edad (0-3 siendo el peor), las condiciones sociales (p. ej. viviendas superpobladas) y las condiciones de salud preexistentes.
En 1954, el virus que causaba la enfermedad se aisló de un niño de 13 años de los Estados Unidos, David Edmonston, y se adaptó y propagó en un cultivo de tejido de embrión de pollo. La Organización Mundial de la Salud reconoce ocho clados, denominados A, B, C, D, E, F, G y H. Se han identificado y designado veintitrés cepas del virus del sarampión dentro de estos clados. Mientras estaba en Merck, Maurice Hilleman desarrolló la primera vacuna exitosa. Las vacunas autorizadas para prevenir la enfermedad estuvieron disponibles en 1963. Una vacuna mejorada contra el sarampión estuvo disponible en 1968. El sarampión como enfermedad endémica se eliminó de los Estados Unidos en 2000, pero los viajeros internacionales continúan introduciéndolo. En 2019 hubo al menos 1241 casos de sarampión en los Estados Unidos distribuidos en 31 estados, con más de las tres cuartas partes en Nueva York.
Sociedad y cultura
El activista antivacunas alemán y negacionista del VIH/SIDA Stefan Lanka planteó un desafío en su sitio web en 2011, ofreciendo una suma de 100 000 € para cualquiera que pudiera probar científicamente que el sarampión es causado por un virus y determinar el diámetro del virus.. Postuló que la enfermedad es psicosomática y que el virus del sarampión no existe. Cuando se le proporcionó evidencia científica abrumadora de varios estudios médicos del médico alemán David Bardens, Lanka no aceptó los hallazgos, lo que obligó a Bardens a apelar ante los tribunales. El caso legal inicial terminó con el fallo de que Lanka debía pagar el premio. Sin embargo, en la apelación, Lanka finalmente no estaba obligado a pagar la indemnización porque las pruebas presentadas no cumplían con sus requisitos exactos. El caso recibió una amplia cobertura internacional que llevó a muchos a comentarlo, incluido el neurólogo, conocido escéptico y defensor de la medicina basada en la ciencia, Steven Novella, quien llamó a Lanka "un chiflado".
Dado que los brotes ocurren fácilmente en poblaciones insuficientemente vacunadas, la enfermedad se considera una prueba de vacunación suficiente dentro de una población. Los brotes de sarampión han ido en aumento en los Estados Unidos, especialmente en comunidades con tasas más bajas de vacunación. Una distribución diferente de vacunas dentro de un mismo territorio por edad o clase social puede definir diferentes percepciones generales sobre la eficacia de la vacunación. A menudo, los viajeros de otros países lo introducen en una región y, por lo general, se propaga a quienes no han recibido la vacuna contra el sarampión.
Nombres alternativos
Otros nombres incluyen morbilli, rubéola, sarampión rojo y sarampión inglés.
Investigación
En mayo de 2015, la revista Science publicó un informe en el que los investigadores encontraron que la infección por sarampión puede dejar a una población en mayor riesgo de mortalidad por otras enfermedades durante dos o tres años. Los resultados de estudios adicionales que muestran que el virus del sarampión puede matar las células que producen anticuerpos se publicaron en noviembre de 2019.
Un tratamiento farmacológico específico para el sarampión, ERDRP-0519, ha mostrado resultados prometedores en estudios con animales, pero aún no se ha probado en humanos.
Contenido relacionado
Desorden de ánimo
Hiperglucemia
Diente humano