Rotura esofágica
Rotura esofágica es una rotura de la pared esofágica. Las causas iatrogénicas representan aproximadamente el 56% de las perforaciones esofágicas, generalmente debido a instrumentación médica como una endoscopia o cirugía paraesofágica. El 10% de las perforaciones esofágicas causadas específicamente por vómitos se denominan síndrome de Boerhaave.
La perforación espontánea del esófago es más comúnmente un desgarro total de la pared esofágica debido a un aumento repentino de la presión intraesofágica combinado con una presión intratorácica relativamente negativa causada por un esfuerzo o vómitos (ruptura del esófago por esfuerzo o enfermedad de Boerhaave' síndrome de s). Otras causas de perforación espontánea incluyen la ingestión de cáusticos, la esofagitis por pastillas, el esófago de Barrett, las úlceras infecciosas en pacientes con SIDA y la dilatación de las estenosis esofágicas.
En la mayoría de los casos del síndrome de Boerhaave, el desgarro se produce en la cara posterolateral izquierda del esófago distal y se extiende por varios centímetros. La afección se asocia con una alta morbilidad y mortalidad y es fatal sin tratamiento. La naturaleza ocasionalmente inespecífica de los síntomas puede contribuir a un retraso en el diagnóstico y a un mal resultado. La rotura espontánea del esófago cervical por esfuerzo, que conduce a una perforación cervical localizada, puede ser más común de lo que se pensaba anteriormente y tiene un curso generalmente benigno. La enfermedad esofágica preexistente no es un requisito previo para la perforación esofágica, pero contribuye a una mayor mortalidad.
Esta afección fue documentada por primera vez por el médico del siglo XVIII Herman Boerhaave, de quien recibe su nombre. Una afección relacionada es el síndrome de Mallory-Weiss, que es sólo un desgarro de la mucosa. Un sitio común de perforación iatrogénica es el esófago cervical, justo encima del esfínter superior, mientras que la rotura espontánea, como se observa en la perforación del síndrome de Boerhaave, ocurre comúnmente en el tercio inferior del esófago.
Signos y síntomas
La historia clásica de rotura esofágica es de arcadas y vómitos intensos seguidos de un dolor insoportable en el tórax retroesternal y en la parte superior del abdomen. A partir de entonces aparecen rápidamente odinofagia, taquipnea, disnea, cianosis, fiebre y shock.
El examen físico generalmente no es útil, especialmente al principio del curso. El enfisema subcutáneo (crepitación) es un hallazgo diagnóstico importante, pero no es muy sensible y está presente en sólo 9 de 34 pacientes (27 por ciento) en una serie. Se puede detectar un derrame pleural.
La tríada de Mackler incluye dolor en el pecho, vómitos y enfisema subcutáneo y, si bien es una presentación clásica, solo está presente en el 14% de las personas.
Ocasionalmente, el dolor puede irradiarse al hombro izquierdo, lo que hace que los médicos confundan una perforación esofágica con un infarto de miocardio.
También se puede reconocer audiblemente como el signo de Hamman.
Fisiopatología
Se cree que la rotura esofágica, en el síndrome de Boerhaave, es el resultado de un aumento repentino de la presión esofágica interna producida durante el vómito, como resultado de una falta de coordinación neuromuscular que provoca la falta de relajación del músculo cricofaríngeo (un esfínter dentro de la faringe). A medida que aumenta la presión intraesofágica, el bolo dentro del esófago no tiene a dónde ir hacia arriba (ya que el cricofaríngeo no se relaja), lo que provoca la ruptura del esófago. El síndrome se asocia comúnmente con el consumo excesivo de alimentos y/o alcohol, así como con trastornos alimentarios como la bulimia.
La ubicación anatómica más común del desgarro en el síndrome de Boerhaave es en la pared posterolateral izquierda del tercio inferior del esófago, 2 a 3 cm antes del estómago.
Actualmente, la causa más común de perforación esofágica es iatrogénica. Sin embargo, las perforaciones iatrogénicas, si bien siguen constituyendo una afección médica grave, son más fáciles de tratar y menos propensas a complicaciones, en particular mediastinitis y sepsis. Esto se debe a que normalmente no implican contaminación del mediastino con contenido gástrico.
Diagnóstico

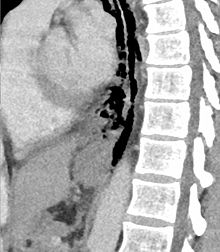
El diagnóstico del síndrome de Boerhaave se sugiere mediante una radiografía simple de tórax y se confirma mediante una tomografía computarizada de tórax. La radiografía simple de tórax inicial casi siempre es anormal en pacientes con síndrome de Boerhaave y por lo general revela aire mediastínico o peritoneal libre como manifestación radiológica inicial. En las perforaciones esofágicas cervicales, las radiografías simples del cuello muestran aire en los tejidos blandos del espacio prevertebral.
Horas o días después, típicamente se observa derrame pleural con o sin neumotórax, ensanchamiento del mediastino y enfisema subcutáneo. La tomografía computarizada puede mostrar edema y engrosamiento de la pared esofágica, aire extraesofágico, líquido periesofágico con o sin burbujas de gas, ensanchamiento mediastínico y aire y líquido en los espacios pleurales, retroperitoneo o saco menor.
El diagnóstico de perforación esofágica también podría confirmarse mediante esofagograma con contraste soluble en agua (Gastrografin), que revela la ubicación y el alcance de la extravasación del material de contraste. Aunque el bario es superior para demostrar perforaciones pequeñas, el derrame de sulfato de bario en las cavidades mediastínica y pleural puede causar una respuesta inflamatoria y fibrosis posterior y, por lo tanto, no se utiliza como estudio diagnóstico primario. Si por el contrario el estudio de hidrosoluble es negativo se deberá realizar un estudio con bario para una mejor definición.
La endoscopia no tiene ningún papel en el diagnóstico de la perforación esofágica espontánea. Tanto el endoscopio como la insuflación de aire pueden ampliar la perforación e introducir aire en el mediastino.
Los pacientes también pueden tener un derrame pleural con alto contenido de amilasa (de la saliva), pH bajo y puede contener partículas de comida.
Diagnóstico diferencial
Los diagnósticos erróneos comunes incluyen infarto de miocardio, pancreatitis, absceso pulmonar, pericarditis y neumotórax espontáneo. Si se sospecha perforación esofágica, incluso en ausencia de hallazgos físicos, se deben obtener de inmediato radiografías de tórax, estudios radiográficos del esófago con contraste soluble en agua y una tomografía computarizada. En la mayoría de los casos, el tratamiento no quirúrgico se administra basándose en la evidencia radiológica contenida en la colección mediastínica.
Tratamiento
Con la excepción de unos pocos informes de casos que describen la supervivencia sin cirugía, la mortalidad del síndrome de Boerhaave no tratado es del 100%. Con la intervención quirúrgica, la tasa de mortalidad disminuye al 30%. Su tratamiento incluye terapia antibiótica inmediata para prevenir mediastinitis y sepsis, reparación quirúrgica de la perforación y si hay pérdida significativa de líquido se debe reponer con fluidoterapia intravenosa ya que no es posible la rehidratación oral. Incluso con una intervención quirúrgica temprana (dentro de las 24 horas) el riesgo de muerte es del 25%.