Marcapasos cardiaco artificial
Un marcapasos cardíaco artificial o marcapasos artificial y, a veces, solo un marcapasos, aunque el término también se usa para referirse al cuerpo. El marcapasos cardíaco natural es un dispositivo médico, hoy en día siempre implantado, que genera pulsos eléctricos enviados por electrodos a las cavidades del corazón, ya sea las aurículas superiores o los ventrículos inferiores. Cada pulso hace que las cámaras seleccionadas se contraigan y bombeen sangre, regulando así la función del sistema de conducción eléctrica del corazón.
El propósito principal de un marcapasos es mantener una frecuencia cardíaca adecuada, ya sea porque el marcapasos natural del corazón no es lo suficientemente rápido o porque hay un bloqueo en el sistema de conducción eléctrica del corazón. Los marcapasos modernos son programables externamente y permiten que un cardiólogo, particularmente un electrofisiólogo cardíaco, seleccione los modos de estimulación óptimos para pacientes individuales. La mayoría de los marcapasos son a demanda, en los que la estimulación del corazón se basa en la demanda dinámica del sistema circulatorio. Otros envían una tasa fija de impulsos.
Un tipo específico de marcapasos llamado desfibrilador cardioversor implantable combina las funciones de marcapasos y desfibrilador en un solo dispositivo implantable. Otros, llamados marcapasos biventriculares, tienen múltiples electrodos que estimulan diferentes posiciones dentro de los ventrículos (las cavidades inferiores del corazón) para mejorar su sincronización.
Métodos de ritmo
Paso percusivo
El marcapasos de percusión, también conocido como marcapasos mecánico transtorácico, es el uso del puño cerrado, generalmente en el borde inferior izquierdo del esternón sobre el ventrículo derecho en la vena cava, golpeando desde una distancia de 20 a 30 cm para inducir un latido ventricular (el British Journal of Anaesthesia sugiere que esto debe hacerse para elevar la presión ventricular a 10-15 mmHg para inducir la actividad eléctrica). Este es un procedimiento antiguo que se usa solo como un medio para salvar vidas hasta que se lleva un marcapasos eléctrico al paciente.
Estimulación transcutánea
La estimulación transcutánea (TCP), también llamada estimulación externa, se recomienda para la estabilización inicial de bradicardias hemodinámicamente significativas de todos los tipos. El procedimiento se realiza colocando dos almohadillas de marcapasos en el tórax del paciente, ya sea en la posición anterior/lateral o en la posición anterior/posterior. El reanimador selecciona la frecuencia de estimulación y aumenta gradualmente la corriente de estimulación (medida en mA) hasta que se logra la captura eléctrica (caracterizada por un complejo QRS ancho con una onda T alta y ancha en el ECG), con el pulso correspondiente. El artefacto de marcapasos en el ECG y las contracciones musculares severas pueden dificultar esta determinación. No se debe confiar en la estimulación externa durante un período de tiempo prolongado. Es un procedimiento de emergencia que actúa como puente hasta que se pueda aplicar la estimulación transvenosa u otras terapias.
Estimulación epicárdica (temporal)

La estimulación epicárdica temporal se usa durante la cirugía a corazón abierto si el procedimiento quirúrgico crea un bloqueo auriculoventricular. Los electrodos se colocan en contacto con la pared exterior del ventrículo (epicardio) para mantener un gasto cardíaco satisfactorio hasta que se haya insertado un electrodo transvenoso temporal.
Estimulación transvenosa (temporal)
La estimulación transvenosa, cuando se utiliza como estimulación temporal, es una alternativa a la estimulación transcutánea. Se coloca un cable de marcapasos en una vena, en condiciones estériles, y luego se pasa a la aurícula derecha o al ventrículo derecho. Luego, el cable de marcapasos se conecta a un marcapasos externo fuera del cuerpo. La estimulación transvenosa a menudo se usa como puente para la colocación de un marcapasos permanente. Puede mantenerse colocado hasta que se implante un marcapasos permanente o hasta que ya no sea necesario un marcapasos y luego se retire.
Estimulación transvenosa permanente
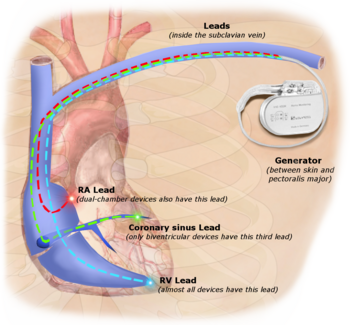
La estimulación permanente con un marcapasos implantable implica la colocación transvenosa de uno o más electrodos de estimulación dentro de una cámara o cámaras del corazón, mientras que el marcapasos se implanta dentro de la piel debajo de la clavícula. El procedimiento se realiza mediante la incisión de una vena adecuada en la que se inserta el cable del electrodo y se pasa a lo largo de la vena, a través de la válvula del corazón, hasta colocarlo en la cámara. El procedimiento se ve facilitado por la fluoroscopia que permite al médico ver el paso del cable del electrodo. Después de confirmar el alojamiento satisfactorio del electrodo, el extremo opuesto del cable del electrodo se conecta al generador del marcapasos.
Existen tres tipos básicos de marcapasos permanentes, clasificados según el número de cámaras implicadas y su mecanismo básico de funcionamiento:
- Marcapasos de una sola cámara. En este tipo, sólo se coloca una pista de estimulación en una cámara del corazón, ya sea el atrio o el ventrículo.
- Marcapasos de doble cámara. Aquí, los cables se colocan en dos cámaras del corazón. Una pista marca el atrio y una pasa el ventrículo. Este tipo se asemeja más estrechamente al pacto natural del corazón al ayudar al corazón a coordinar la función entre la atria y los ventrículos.
- Marcapasos biventriculares. Este marcapasos tiene tres cables colocados en tres cámaras del corazón. Uno en el atrio y dos en el ventrículo. Es más complicado implantar.
- Marcapasos sensibles. Este marcapasos tiene sensores que detectan cambios en la actividad física del paciente y ajustan automáticamente la tasa de estimulación para satisfacer las necesidades metabólicas del cuerpo.
El generador de marcapasos es un dispositivo sellado herméticamente que contiene una fuente de energía, generalmente una batería de litio, un amplificador de detección que procesa la manifestación eléctrica de los latidos cardíacos naturales según lo detectan los electrodos cardíacos, la lógica de la computadora para el marcapasos y la salida circuito que envía el impulso de estimulación a los electrodos.
Por lo general, el generador se coloca debajo de la grasa subcutánea de la pared torácica, encima de los músculos y huesos del tórax. Sin embargo, la ubicación puede variar según el caso.
La cubierta exterior de los marcapasos está diseñada de tal manera que el sistema inmunitario del cuerpo rara vez la rechazará. Por lo general, está hecho de titanio, que es inerte en el cuerpo.
Estimulación sin cables
Los marcapasos sin cables son dispositivos que son lo suficientemente pequeños como para permitir que el generador se coloque dentro del corazón, evitando así la necesidad de cables de marcapasos. Dado que los cables del marcapasos pueden fallar con el tiempo, un sistema de estimulación que evite estos componentes ofrece ventajas teóricas. Los marcapasos sin cables se pueden implantar en el corazón mediante un catéter orientable que se introduce en la vena femoral a través de una incisión en la ingle.
Función básica
Los marcapasos modernos suelen tener múltiples funciones. La forma más básica monitorea el ritmo eléctrico nativo del corazón. Cuando el cable del marcapasos o "derivación" no detecta la actividad eléctrica del corazón en la cámara (aurícula o ventrículo) dentro de un período de tiempo normal latido a latido (por lo general, un segundo), estimulará la aurícula o el ventrículo con un pulso corto de bajo voltaje. Si detecta actividad eléctrica, detendrá la estimulación. Esta actividad sensorial y estimulante continúa latido a latido y se denomina "estimulación de la demanda". En el caso de un dispositivo bicameral, cuando las cámaras superiores tienen una activación espontánea o estimulada, el dispositivo inicia una cuenta regresiva para asegurar que en un intervalo aceptable -y programable- se produzca una activación del ventrículo, en caso contrario nuevamente un impulso será entregado.
Las formas más complejas incluyen la capacidad de detectar y/o estimular tanto las cámaras auriculares como las ventriculares.
| I | II | III | IV | V |
|---|---|---|---|---|
| Sala(s) paced | Chambers(s) sensed | Response to sensing | Modulación de la tasa | Multisite pacing |
| O = ninguno | O = ninguno | O = ninguno | O = ninguno | O = ninguno |
| A = Atrium | A = Atrium | T = Triggered | R = Modulación de tarifas | A = Atrium |
| V = ventricular | V = ventricular | I = Inhibido | V = ventricular | |
| D = Dual (A+V) | D = Dual (A+V) | D = Dual (T+I) | D = Dual (A+V) |
A partir de aquí, el ventrículo básico "a pedido" el modo de estimulación es VVI o con ajuste de frecuencia automático para ejercicio VVIR: este modo es adecuado cuando no se requiere sincronización con el latido auricular, como en la fibrilación auricular. El modo de estimulación auricular equivalente es AAI o AAIR, que es el modo de elección cuando la conducción auriculoventricular está intacta pero el nódulo sinoauricular del marcapasos natural no es fiable: enfermedad del nódulo sinusal (SND) o síndrome del seno enfermo. Cuando el problema es un bloqueo auriculoventricular (BAV), se requiere el marcapasos para detectar (sentir) el latido auricular y después de un retraso normal (0,1 a 0,2 segundos) desencadenar un latido ventricular, a menos que ya haya ocurrido; este es el modo VDD y puede ser logrado con un solo cable de estimulación con electrodos en la aurícula derecha (para detectar) y el ventrículo (para detectar y estimular). Estos modos AAIR y VDD son inusuales en los EE. UU. pero ampliamente utilizados en América Latina y Europa. El modo DDDR es el más utilizado, ya que cubre todas las opciones, aunque los marcapasos requieren cables auriculares y ventriculares separados y son más complejos, lo que requiere una programación cuidadosa de sus funciones para obtener resultados óptimos.
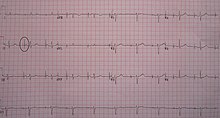
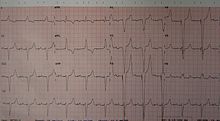
Los marcapasos automáticos están diseñados para ser anulados por la frecuencia natural del corazón en cualquier momento en que vuelve a un ritmo sinusal normal no patológico y pueden reiniciarse influyendo en la actividad eléctrica en el corazón cuando ocurre el evento patológico. vuelve a pasar Un "marcapasos a demanda ventricular" produce un pico vertical estrecho en el ECG, justo antes de un QRS ancho. El pico de un "marcapasos a demanda auricular" aparece justo antes de la onda P.
De manera similar, un marcapasos activado se activa inmediatamente después de que se inicia una actividad eléctrica en el tejido cardíaco por sí mismo. Un "marcapasos activado por el ventrículo" produce el impulso justo después de que se crea un pulso en el tejido ventricular y aparece como un pico simultáneo con QRS. Un "marcapasos auricular activado" es el modo en que se produce un impulso inmediatamente después de un evento eléctrico en la aurícula. Aparece como una descarga posterior a la onda p pero anterior al QRS, que suele estar ensanchado.
Estimulación biventricular

La terapia de resincronización cardíaca (TRC) se usa para personas con insuficiencia cardíaca en quienes los ventrículos izquierdo y derecho no se contraen simultáneamente (asincronía ventricular), que ocurre en aproximadamente el 25-50 % de los pacientes con insuficiencia cardíaca. Para lograr la TRC, se utiliza un marcapasos biventricular (BVP), que puede marcar tanto las paredes septales como laterales del ventrículo izquierdo. Al estimular ambos lados del ventrículo izquierdo, el marcapasos puede resincronizar las contracciones ventriculares.
Los dispositivos CRT tienen al menos dos cables, uno que pasa por la vena cava y la aurícula derecha hacia el ventrículo derecho para estimular el tabique, y otro que pasa por la vena cava y la aurícula derecha y se inserta a través del seno coronario para estimular la pared epicárdica del ventrículo izquierdo. A menudo, para pacientes con ritmo sinusal normal, también hay un cable en la aurícula derecha para facilitar la sincronización con la contracción auricular. Por lo tanto, el tiempo entre las contracciones auriculares y ventriculares, así como entre las paredes septal y lateral del ventrículo izquierdo se puede ajustar para lograr una función cardíaca óptima.
Se ha demostrado que los dispositivos CRT reducen la mortalidad y mejoran la calidad de vida en pacientes con síntomas de insuficiencia cardíaca; una fracción de eyección del VI inferior o igual al 35 % y una duración del QRS en el ECG de 120 ms o superior.
La estimulación biventricular sola se conoce como CRT-P (para estimulación). Para pacientes seleccionados con riesgo de arritmias, la CRT se puede combinar con un desfibrilador automático implantable (ICD): estos dispositivos, conocidos como CRT-D (para desfibrilación), también brindan una protección eficaz contra las arritmias potencialmente mortales.
Paquete de ritmo
La colocación convencional de cables ventriculares en o alrededor de la punta o el ápice del ventrículo derecho, o la estimulación apical del VD, pueden tener efectos negativos en la función cardíaca. Se ha asociado con un mayor riesgo de fibrilación auricular, insuficiencia cardíaca, debilitamiento del músculo cardíaco y una expectativa de vida potencialmente más corta. Su marcapasos (HBP) conduce a una activación ventricular más natural o perfectamente natural y ha generado un fuerte interés clínico y de investigación. Al estimular la red de fibras de His-Purkinje directamente con una técnica especial de colocación y derivación, HBP provoca una activación ventricular sincronizada y, por lo tanto, más eficaz y evita la enfermedad del músculo cardíaco a largo plazo. HBP en algunos casos también puede corregir los patrones de bloqueo de rama.
Avances en función
Un gran paso adelante en la función del marcapasos ha sido intentar imitar la naturaleza mediante la utilización de varias entradas para producir un marcapasos con respuesta en frecuencia utilizando parámetros como el intervalo QT, pO2 – pCO 2 (niveles de oxígeno o dióxido de carbono disueltos) en el sistema arteriovenoso, actividad física determinada por un acelerómetro, temperatura corporal, niveles de ATP, adrenalina, etc. En lugar de producir una frecuencia cardíaca estática y predeterminada, o un control intermitente, un marcapasos de este tipo, un "marcapasos dinámico", podría compensar tanto la carga respiratoria real como la carga respiratoria potencialmente anticipada. El primer marcapasos dinámico fue inventado por Anthony Rickards del National Heart Hospital, Londres, Reino Unido, en 1982.
La tecnología de marcapasos dinámicos también podría aplicarse a futuros corazones artificiales. Los avances en la soldadura de tejidos de transición apoyarían este y otros esfuerzos de reemplazo de órganos/articulaciones/tejidos artificiales. Las células madre pueden ser de interés en la soldadura de tejidos de transición.
Se han realizado muchos avances para mejorar el control del marcapasos una vez implantado. Muchos de estos han sido posibles gracias a la transición a marcapasos controlados por microprocesador. Los marcapasos que controlan no solo los ventrículos sino también las aurículas se han vuelto comunes. Los marcapasos que controlan tanto las aurículas como los ventrículos se denominan marcapasos bicamerales. Aunque estos modelos de doble cámara suelen ser más caros, sincronizar las contracciones de las aurículas para que precedan a las de los ventrículos mejora la eficiencia de bombeo del corazón y puede ser útil en la insuficiencia cardíaca congestiva.
La estimulación sensible a la frecuencia permite que el dispositivo detecte la actividad física del paciente y responda adecuadamente aumentando o disminuyendo la frecuencia de estimulación base a través de algoritmos de respuesta de frecuencia.
Los ensayos DAVID han demostrado que la estimulación innecesaria del ventrículo derecho puede exacerbar la insuficiencia cardíaca y aumentar la incidencia de fibrilación auricular. Los dispositivos bicamerales más nuevos pueden mantener la cantidad de estimulación del ventrículo derecho al mínimo y así prevenir el empeoramiento de la enfermedad cardíaca.
Consideraciones
Inserción
Se puede implantar un marcapasos mientras una persona está despierta con anestesia local para adormecer la piel con o sin sedación, o dormida con anestesia general. Por lo general, se administra un antibiótico para reducir el riesgo de infección. Los marcapasos generalmente se implantan en la parte frontal del tórax en la región del hombro izquierdo o derecho. La piel se prepara recortando o rasurando el vello sobre el lugar del implante antes de limpiar la piel con un desinfectante como la clorhexidina. Se hace una incisión debajo de la clavícula y se crea un espacio o bolsillo debajo de la piel para alojar el generador del marcapasos. Este bolsillo generalmente se crea justo encima del músculo pectoral mayor (prepectoral), pero en algunos casos el dispositivo puede insertarse debajo del músculo (submuscular). El cable o cables se introducen en el corazón a través de una vena grande guiada por imágenes de rayos X (fluoroscopia). Las puntas de los cables se pueden colocar dentro del ventrículo derecho, la aurícula derecha o el seno coronario, según el tipo de marcapasos requerido. La cirugía generalmente se completa dentro de los 30 a 90 minutos. Después de la implantación, la herida quirúrgica debe mantenerse limpia y seca hasta que haya cicatrizado. Algunos movimientos del hombro a las pocas semanas de la inserción conllevan el riesgo de que se desprendan los cables del marcapasos.
Las baterías dentro de un generador de marcapasos suelen durar de 5 a 10 años. Cuando las baterías se acercan al final de su vida útil, el generador se reemplaza en un procedimiento que suele ser más simple que un nuevo implante. El reemplazo implica hacer una incisión para retirar el dispositivo existente, desconectar los cables del dispositivo anterior y volver a conectarlos a un nuevo generador, reinsertar el nuevo dispositivo y cerrar la piel.
Revisiones periódicas de marcapasos
Una vez que se implanta el marcapasos, se revisa periódicamente para asegurarse de que el dispositivo esté operativo y funcione correctamente; el dispositivo se puede comprobar con la frecuencia que se considere necesaria. Los controles de marcapasos de rutina generalmente se realizan en el consultorio cada seis meses, aunque variarán según el estado del paciente/dispositivo y la disponibilidad de monitoreo remoto. Los modelos de marcapasos más nuevos también se pueden interrogar de forma remota, con el paciente transmitiendo los datos de su marcapasos usando un transmisor en casa conectado a una red de telefonía celular.
Durante el seguimiento en el consultorio, las pruebas de diagnóstico pueden incluir:
- Sensación: la capacidad del dispositivo para "ver" actividad cardíaca intrínseca (despolarización auricular y ventricular).
- Impedancia: Una prueba para medir la integridad del plomo. Los aumentos grandes y/o repentinos de la impedancia pueden indicar una fractura de plomo, mientras que las disminuciones grandes y/o repentinas de la impedancia pueden ser causadas por el fracaso del aislamiento.
- Ampliación del umbral: El voltaje mínimo (generalmente en cientos de voltios) requerido para acelerar el atrio o ventrículo conectado al plomo.
- Duración del umbral: El tiempo que el dispositivo requiere en la amplitud preestablecida para ajustar de forma fiable el atrio o ventrículo conectado a la pista.
- Porcentaje de estimulación: El porcentaje de tiempo que el marcapasos ha estado estimulando activamente desde el interrogatorio anterior del dispositivo, lo que muestra la dependencia del paciente en el dispositivo.
- Duración estimada de la batería a ritmo actual: Como los marcapasos modernos son "a la demanda" y sólo paso cuando sea necesario, la duración de la batería se ve afectada por cuánto se utiliza el marcapasos. Otros factores que afectan a la vida útil incluyen la salida programada y algoritmos (características) que utilizan la batería.
- Cualquier evento almacenado desde el último seguimiento, en particular arritmias como la fibrilación auricular. Estos se almacenan normalmente en función de criterios específicos establecidos por el médico y específicos para el paciente. Algunos dispositivos tienen la disponibilidad de mostrar electrogramas intracardiácicos que muestran el inicio de un evento así como el propio evento, lo que ayuda a diagnosticar su causa o origen.
Campos magnéticos, resonancias magnéticas y otros problemas relacionados con el estilo de vida
Normalmente, el estilo de vida de un paciente no se modifica en gran medida después de la inserción de un marcapasos. Hay algunas actividades que no son recomendables, como los deportes de contacto total y la exposición del marcapasos a campos magnéticos intensos.
El paciente con marcapasos puede encontrar que algunos tipos de acciones cotidianas deben modificarse. Por ejemplo, el arnés del hombro del cinturón de seguridad de un vehículo puede ser incómodo si cae sobre el sitio de inserción del marcapasos. Las mujeres no podrán usar sostenes por un tiempo después de la operación, y más tarde tendrán que usar sostenes con tirantes anchos.
Para algunos deportes y actividades físicas, se puede usar una protección especial de marcapasos para evitar posibles lesiones o daños en los cables del marcapasos.
Los marcapasos pueden verse afectados por campos magnéticos o electromagnéticos, y por radiación ionizante y acústica. Sin embargo, un estudio de 2013 encontró que "El riesgo general de eventos adversos clínicamente significativos relacionados con EMI (interferencia electromagnética) en receptores de CIED (dispositivos electrónicos implantables cardiovasculares) es muy bajo. Por lo tanto, no se necesitan precauciones especiales cuando se utilizan electrodomésticos. Las fuentes ambientales e industriales de EMI son relativamente seguras cuando el tiempo de exposición es limitado y se maximiza la distancia de los CIED. El riesgo de eventos inducidos por EMI es mayor en el entorno hospitalario." El estudio enumera y tabula (en la Tabla 2) muchas fuentes de interferencia y muchos efectos potenciales diferentes (daños a los circuitos, estimulación asincrónica, etc.). Algunas fuentes de peligro en los dispositivos más antiguos se han eliminado en los más nuevos.
Deben evitarse las actividades que impliquen campos magnéticos intensos. Esto incluye actividades como la soldadura por arco con ciertos tipos de equipos y el mantenimiento de equipos pesados que pueden generar fuertes campos magnéticos. Algunos procedimientos médicos, particularmente la resonancia magnética nuclear (RMN), implican campos magnéticos muy fuertes u otras condiciones que pueden dañar los marcapasos.
Sin embargo, se especifica que muchos marcapasos modernos son condicionales para RM o condicionales para RM, seguros de usar durante la RM sujeto a ciertas condiciones. El primero en especificarse así fue el Medtronic Revo MRI SureScan, aprobado por la FDA de EE. UU. en febrero de 2011, que fue el primero en especificarse como RM condicional. Hay varias condiciones para el uso de marcapasos condicionales para RM, incluidas las de determinados pacientes. Calificaciones y configuraciones de escaneo. Un dispositivo condicional de MRI debe tener la configuración de MRI habilitada antes de una exploración y deshabilitada después.
A partir de 2014, los cinco fabricantes de dispositivos de marcapasos cardíacos más utilizados (que cubren más del 99 % del mercado de EE. UU.) fabricaron marcapasos condicionales para RM aprobados por la FDA. El uso de MRI se puede descartar si el paciente tiene un marcapasos condicional más antiguo que no es MRI, o si tiene cables de marcapasos viejos dentro del corazón, que ya no están conectados a un marcapasos.
Un estudio estadounidense de 2008 descubrió que el campo magnético creado por algunos auriculares que se usan con reproductores de música portátiles o teléfonos celulares puede causar interferencias si se colocan muy cerca de algunos marcapasos.
Además, según la American Heart Association, algunos dispositivos domésticos tienen el potencial de inhibir ocasionalmente un solo latido. Los teléfonos celulares no parecen dañar los generadores de impulsos ni afectar el funcionamiento del marcapasos. Se recomienda que los objetos que contengan imanes o que generen un campo magnético importante no estén cerca de un marcapasos. Las cocinas de inducción, en particular, pueden representar un riesgo.
Antes de los procedimientos médicos, el paciente debe informar a todo el personal médico que tiene un marcapasos. Tener un marcapasos no implica que un paciente requiera el uso de antibióticos para administrarse antes de procedimientos como el trabajo dental.
Atención al final de la vida y desactivación de marcapasos
Un panel de la Heart Rhythm Society, una organización especializada de EE. UU. con sede en Washington, DC, consideró que era legal y ético cumplir con las solicitudes de los pacientes, o de aquellos con autoridad legal para tomar decisiones por los pacientes, para desactivar los dispositivos cardíacos implantados. dispositivos. Los abogados dicen que la situación legal es similar a la extracción de una sonda de alimentación, aunque a partir de 2010 no había ningún precedente legal relacionado con los marcapasos en los Estados Unidos. Se considera que un paciente en muchas jurisdicciones (incluidos los EE. UU.) tiene derecho a rechazar o interrumpir el tratamiento, incluido un marcapasos que lo mantiene con vida. Los médicos tienen derecho a negarse a apagarlo, pero el panel del HRS les aconseja que deben derivar al paciente a un médico que lo haga. Algunos pacientes consideran que las condiciones debilitantes y desesperanzadoras, como los accidentes cerebrovasculares graves o la demencia en etapa avanzada, pueden causar tanto sufrimiento que preferirían no prolongar sus vidas con medidas de apoyo.
Privacidad y seguridad
Se han planteado problemas de seguridad y privacidad con los marcapasos que permiten la comunicación inalámbrica. Terceros no autorizados pueden leer los registros de pacientes contenidos en el marcapasos o reprogramar los dispositivos, como ha demostrado un equipo de investigadores. La demostración funcionó a corta distancia; no intentaron desarrollar una antena de largo alcance. El exploit de prueba de concepto ayuda a demostrar la necesidad de una mejor seguridad y medidas de alerta al paciente en implantes médicos accesibles de forma remota. En respuesta a esta amenaza, los investigadores de la Universidad de Purdue y la Universidad de Princeton han desarrollado un prototipo de dispositivo cortafuegos, llamado MedMon, que está diseñado para proteger dispositivos médicos inalámbricos, como marcapasos y bombas de insulina, de los atacantes.
Complicaciones
Las complicaciones de someterse a una cirugía para implantar un marcapasos son poco frecuentes (cada una de ellas del 1 al 3 % aproximadamente), pero pueden incluir: infección en el lugar donde se implanta el marcapasos o en el torrente sanguíneo; reacción alérgica al tinte oa la anestesia utilizada durante el procedimiento; hinchazón, moretones o sangrado en el sitio del generador, o alrededor del corazón, especialmente si el paciente está tomando anticoagulantes, ancianos, de complexión delgada o de otra manera en el uso crónico de esteroides.
Una posible complicación de los marcapasos artificiales bicamerales es la 'taquicardia mediada por marcapasos' (PMT), una forma de taquicardia de reentrada. En la PMT, el marcapasos artificial forma la rama anterógrada (de aurícula a ventrículo) del circuito y el nódulo auriculoventricular (AV) forma la rama retrógrada (de ventrículo a aurícula) del circuito. El tratamiento de la PMT generalmente implica la reprogramación del marcapasos.
Otra posible complicación es la "taquicardia con seguimiento de marcapasos" donde el marcapasos rastrea una taquicardia supraventricular, como la fibrilación auricular o el aleteo auricular, y produce latidos desde un cable ventricular. Esto se está volviendo extremadamente raro ya que los dispositivos más nuevos a menudo están programados para reconocer taquicardias supraventriculares y cambiar a modos sin seguimiento.
A veces será necesario retirar los cables, que son cables de pequeño diámetro, desde el marcapasos hasta el sitio de implantación en el músculo cardíaco. La razón más común para la eliminación del plomo es una infección; sin embargo, con el tiempo, los cables pueden degradarse debido a una serie de razones, como la flexión del cable. Los cambios en la programación del marcapasos pueden superar hasta cierto punto la degradación del cable. Sin embargo, un paciente que tiene varios reemplazos de marcapasos durante una década o dos en los que se reutilizaron los cables puede requerir una cirugía de reemplazo de cables.
El reemplazo de la ventaja se puede realizar de dos maneras. Inserte un nuevo conjunto de cables sin quitar los cables actuales (no recomendado, ya que proporciona una obstrucción adicional al flujo sanguíneo y la función de la válvula cardíaca) o retire los cables actuales y luego inserte reemplazos. La técnica de extracción del cable variará según la estimación del cirujano de la probabilidad de que la tracción simple sea suficiente para procedimientos más complejos. Normalmente, los cables se pueden desconectar fácilmente del marcapasos, por lo que el reemplazo del dispositivo suele implicar una cirugía simple para acceder al dispositivo y reemplazarlo simplemente desenganchando los cables del dispositivo a reemplazar y enganchándolos al nuevo dispositivo. Las posibles complicaciones, como la perforación de la pared del corazón, provienen de la extracción de los cables del cuerpo del paciente.
El extremo libre de un cable de marcapasos en realidad se implanta en el músculo cardíaco con un tornillo en miniatura o se ancla con pequeños ganchos de plástico llamados púas. Cuanto más tiempo hayan estado implantados los cables (a partir de un año o dos), más probable es que tengan conexiones adicionales al cuerpo del paciente en varios lugares en el trayecto desde el dispositivo hasta el músculo cardíaco, ya que el cuerpo tiende a incorporar dispositivos extraños en el tejido. En algunos casos, para un cable que se ha insertado durante un corto período de tiempo, la extracción puede implicar una simple tracción para sacar el cable del cuerpo. En otros casos, la extracción generalmente se realiza con un láser o un dispositivo de corte que se enrosca como una cánula con un borde cortante sobre el cable y se mueve hacia abajo para eliminar los archivos adjuntos orgánicos con pequeños láseres de corte o un dispositivo similar.
En la bibliografía se ha descrito una mala posición de los cables del marcapasos en varios lugares. El tratamiento varía según la ubicación del cable del marcapasos y los síntomas.
Otra posible complicación llamada síndrome de twiddler ocurre cuando un paciente manipula el marcapasos y hace que los cables se retiren de su ubicación prevista y provoca la posible estimulación de otros nervios.
La esperanza de vida general con marcapasos es excelente y depende principalmente de las enfermedades subyacentes, la presencia de fibrilación auricular, la edad y el sexo en el momento del primer implante.
Otros dispositivos
A veces se implantan dispositivos parecidos a marcapasos, llamados desfibriladores cardioversores implantables (DCI). Estos dispositivos se utilizan a menudo en el tratamiento de pacientes con riesgo de muerte súbita cardíaca. Un DCI tiene la capacidad de tratar muchos tipos de alteraciones del ritmo cardíaco mediante marcapasos, cardioversión o desfibrilación. Algunos dispositivos ICD pueden distinguir entre la fibrilación ventricular y la taquicardia ventricular (TV), y pueden intentar estimular el corazón más rápido que su frecuencia intrínseca en el caso de la TV, para tratar de romper la taquicardia antes de que progrese a la fibrilación ventricular. Esto se conoce como estimulación rápida, estimulación acelerada o estimulación antitaquicardia (ATP). El ATP solo es efectivo si el ritmo subyacente es una taquicardia ventricular y nunca es efectivo si el ritmo es una fibrilación ventricular.
| I | II | III | IV |
|---|---|---|---|
| Cámara de choque | Cámara de estimulación antitachicárdica | Detección de taquicardia | Cámara de estimulación antibradicardia |
| O = ninguno | O = ninguno | E = electrograma | O = ninguno |
| A = Atrium | A = Atrium | H = Hemodynamic | A = Atrium |
| V = ventricular | V = ventricular | V = ventricular | |
| D = Dual (A+V) | D = Dual (A+V) | D = Dual (A+V) |
| ICD-S | DAI con capacidad de choque solamente |
| ICD-B | ICD con estimulación de bradicardia y shock |
| ICD-T | ICD con estimulación taquicardia (y bradicardia) así como shock |
Historia
Origen
En 1889, John Alexander MacWilliam informó en el British Medical Journal (BMJ) de sus experimentos en los que la aplicación de un impulso eléctrico al corazón humano en asistolia provocó una contracción ventricular y que un ritmo cardíaco de 60 a 70 latidos por minuto podrían ser provocados por impulsos aplicados a espaciamientos iguales a 60 a 70 latidos por minuto.
En 1926, Mark C Lidwill del Royal Prince Alfred Hospital de Sydney, con el apoyo del físico Edgar H. Booth de la Universidad de Sydney, ideó un aparato portátil que "se conecta a un punto de luz" y en el que "Se aplicó un poste a una almohadilla de piel empapada en una solución salina fuerte" mientras que el otro polo "consistía en una aguja aislada excepto en su punta, y se hundía en la cámara cardíaca apropiada". "La frecuencia del marcapasos variaba entre 80 y 120 pulsos por minuto, y también el voltaje entre 1,5 y 120 voltios". En 1928, el aparato se usó para resucitar a un bebé que nació muerto en el Crown Street Women's Hospital en Sydney, cuyo corazón continuó "latiendo por sí solo", "al final de 10 minutos" de estimulación.
En 1932, el fisiólogo estadounidense Albert Hyman, con la ayuda de su hermano, describió un instrumento electromecánico propio, accionado por un motor manual accionado por resorte. El mismo Hyman se refirió a su invento como un "marcapasos artificial", y el término continúa en uso hasta el día de hoy.
Una pausa aparente en la publicación de investigaciones realizadas entre principios de la década de 1930 y la Segunda Guerra Mundial puede atribuirse a la percepción pública de interferir con la naturaleza "reviviendo a los muertos". Por ejemplo, "Hyman no publicó datos sobre el uso de su marcapasos en humanos debido a la publicidad adversa, tanto entre sus colegas médicos como debido a los informes de los periódicos en ese momento. Lidwell pudo haber sido consciente de esto y no procedió con sus experimentos en humanos.
Transcutáneo
En 1950, el ingeniero eléctrico canadiense John Hopps diseñó y construyó el primer marcapasos externo basado en las observaciones de los cirujanos cardiotorácicos Wilfred Gordon Bigelow y John Callaghan en el Hospital General de Toronto. El dispositivo se probó por primera vez en un perro en el Instituto Banting de la Universidad de Toronto. Un dispositivo externo sustancial que utilizaba tecnología de tubo de vacío para proporcionar estimulación transcutánea, era un tanto tosco y doloroso para el paciente en uso y, al ser alimentado desde un enchufe de pared de CA, conllevaba un peligro potencial de electrocución del paciente e inducción de fibrilación ventricular.
Varios innovadores, incluido Paul Zoll, fabricaron dispositivos de marcapasos transcutáneos más pequeños pero voluminosos a partir de 1952 utilizando una gran batería recargable como fuente de alimentación.
En 1957, William L. Weirich publicó los resultados de una investigación realizada en la Universidad de Minnesota. Estos estudios demostraron la restauración de la frecuencia cardíaca, el gasto cardíaco y las presiones aórticas medias en sujetos animales con bloqueo cardíaco completo mediante el uso de un electrodo de miocardio.
En 1958, el médico colombiano Alberto Vejarano Laverde y el ingeniero eléctrico colombiano Jorge Reynolds Pombo construyeron un marcapasos externo, similar a los de Hopps y Zoll, con un peso de 45 kg y alimentado por una batería de plomo-ácido de automóvil de 12 voltios, pero conectado a electrodos adjuntos. al corazon. Este aparato fue utilizado con éxito para sostener a un sacerdote de 70 años, Gerardo Flórez.
El desarrollo del transistor de silicio y su primera disponibilidad comercial en 1956 fue el evento fundamental que condujo al rápido desarrollo del marcapasos cardíaco práctico.
Usable
En 1958, el ingeniero Earl Bakken de Minneapolis, Minnesota, produjo el primer marcapasos externo portátil para un paciente de C. Walton Lillehei. Este marcapasos transistorizado, alojado en una pequeña caja de plástico, tenía controles para permitir el ajuste de la frecuencia cardíaca y el voltaje de salida y estaba conectado a cables de electrodos que pasaban a través de la piel del paciente para terminar en electrodos adheridos a la superficie del miocardio del paciente. corazón.
En el Reino Unido, en la década de 1960, el Sr. Abrams, del Hospital Queen Elizabeth, le pidió a Lucas Engineering en Birmingham que produjera un prototipo para un reemplazo transistorizado del producto electromecánico. El equipo estaba encabezado por Roger Nolan, un ingeniero del Centro de Investigación del Grupo Lucas. Nolan diseñó y creó el primer oscilador de bloqueo y marcapasos alimentado por transistores. Este marcapasos se usaba en un cinturón y funcionaba con una batería sellada recargable, lo que permitía a los usuarios llevar una vida más normal.
Uno de los primeros pacientes en recibir este dispositivo de marcapasos Lucas fue una mujer de poco más de 30 años. La operación fue realizada en 1964 por el cardiocirujano sudafricano Alf Gunning, alumno de Christiaan Barnard. Esta operación pionera se llevó a cabo bajo la dirección del consultor cardíaco Peter Sleight en Radcliffe Infirmary en Oxford y su equipo de investigación cardíaca en el Hospital St George de Londres.
Implantable
La primera implantación clínica en un ser humano de un marcapasos completamente implantable fue el 8 de octubre de 1958, en el Instituto Karolinska en Solna, Suecia, utilizando un marcapasos diseñado por el inventor Rune Elmqvist y el cirujano Åke Senning (en colaboración con Elema-Schönander AB, más tarde Siemens-Elema AB), conectado a electrodos adheridos al miocardio del corazón por toracotomía. El dispositivo falló después de tres horas. Luego se implantó un segundo dispositivo que duró dos días. El primer paciente con marcapasos implantable del mundo, Arne Larsson, recibió 26 marcapasos diferentes durante su vida. Murió en 2001, a la edad de 86 años, sobreviviendo al inventor y al cirujano.
En 1959, Seymour Furman y John Schwedel demostraron por primera vez la estimulación transvenosa temporal, mediante la cual el electrodo del catéter se insertaba a través de la vena basílica del paciente.
En febrero de 1960, una versión mejorada del diseño sueco Elmqvist fue implantada en Montevideo, Uruguay en el Hospital Casmu 1 por los Doctores Orestes Fiandra y Roberto Rubio, el primer marcapasos implantado en América. El dispositivo duró hasta que el paciente murió de otras dolencias, nueve meses después. Los primeros dispositivos de diseño sueco usaban baterías recargadas por una bobina de inducción desde el exterior.
Los marcapasos implantables construidos por el ingeniero Wilson Greatbatch comenzaron a usarse en humanos a partir de abril de 1960 luego de extensas pruebas en animales. La innovación Greatbatch varió de los dispositivos suecos anteriores en el uso de celdas primarias (una batería de mercurio) como fuente de energía. El primer paciente vivió otros 18 meses.
El primer uso de marcapasos transvenoso junto con un marcapasos implantado fue realizado por Parsonnet en los Estados Unidos, Lagergren en Suecia y Jean-Jacques Welti en Francia en 1962-1963. El procedimiento transvenoso o pervenoso implicaba la incisión de una vena en la que se insertaba el cable del electrodo del catéter bajo guía fluoroscópica, hasta que se alojaba dentro de las trabéculas del ventrículo derecho. Este se convirtió en el método elegido a mediados de la década de 1960.
El cirujano cardiotorácico Leon Abrams y el ingeniero médico Ray Lightwood desarrollaron e implantaron el primer marcapasos cardíaco de frecuencia variable controlado por el paciente en 1960 en la Universidad de Birmingham. El primer implante tuvo lugar en marzo de 1960, con dos implantes más el mes siguiente. Estos tres pacientes se recuperaron bien y volvieron a tener una alta calidad de vida. Para 1966, 56 pacientes se habían sometido a implantes y uno sobrevivió durante más de 5+ 1⁄2 años.
Batería de litio
Todos los dispositivos implantables anteriores sufrieron la falta de confiabilidad y la corta vida útil de la tecnología de celda primaria disponible, principalmente la batería de mercurio. A fines de la década de 1960, varias empresas, incluida ARCO en los EE. UU., desarrollaron marcapasos impulsados por isótopos, pero este desarrollo fue superado por el desarrollo en 1971 de la celda de yoduro de litio por parte de Wilson Greatbatch. Las celdas de yoduro de litio o ánodo de litio se convirtieron en el estándar para los diseños de marcapasos.
Otro impedimento para la confiabilidad de los primeros dispositivos fue la difusión del vapor de agua de los fluidos corporales a través de la encapsulación de resina epoxi que afectaba a los circuitos electrónicos. Este fenómeno se superó encerrando el generador de marcapasos en una caja de metal sellada herméticamente, inicialmente por Telectronics de Australia en 1969 seguida por Cardiac Pacemakers, Inc. de St. Paul, Minnesota en 1972. Esta tecnología, que utiliza titanio como metal de la cubierta, se convirtió en el estándar a mediados de la década de 1970.
El 9 de julio de 1974, Manuel A. Villafaña y Anthony Adducci, los fundadores de Cardiac Pacemakers, Inc. (Guidant), fabricaron el primer marcapasos del mundo con un ánodo de litio y un electrolito de estado sólido de yoduro de litio. batería. Las celdas de yoduro de litio o ánodo de litio aumentaron la vida útil de los marcapasos de un año a once años y se han convertido en el estándar para los diseños de marcapasos. Comenzaron a diseñar y probar su marcapasos cardíaco implantable alimentado por una nueva batería de litio de mayor duración en 1971. El primer paciente que recibió un marcapasos CPI salió de la cirugía en junio de 1973.
Intracardiaca
En 2013, varias empresas anunciaron dispositivos que podían insertarse a través de un catéter en la pierna en lugar de una cirugía invasiva. Los dispositivos tienen aproximadamente el tamaño y la forma de una píldora, mucho más pequeños que el tamaño de un marcapasos tradicional. Una vez implantado, las puntas del dispositivo entran en contacto con el músculo y estabilizan los latidos del corazón. El desarrollo de este tipo de dispositivo continuaba. En noviembre de 2014, Bill Pike de Fairbanks, Alaska, recibió un marcapasos Medtronic Micra en el Hospital Providence St Vincent en Portland, Oregón. D. Randolph Jones fue el médico de EP. También en 2014, St. Jude Medical Inc. anunció las primeras inscripciones en el estudio observacional de marcapasos sin cables de la compañía que evalúa la tecnología de marcapasos sin cables Nanostim. El marcapasos Nanostim recibió la marca CE europea en 2013. Se llevaron a cabo pruebas de implante posteriores a la aprobación en Europa. El estudio europeo se detuvo después de que hubo informes de seis perforaciones que provocaron la muerte de dos pacientes. Después de las investigaciones, St Jude Medical reinició el estudio. En los Estados Unidos, esta terapia no había sido aprobada por la FDA hasta 2014. Si bien St Jude Nanostim y Medtronic Micra son marcapasos de una sola cámara, se anticipó que la estimulación bicameral sin cables para pacientes con bloqueo auriculoventricular sería posible con mayor desarrollo.
Marpasos reutilizables
Miles de marcapasos son removidos en un procedimiento simple de los cuerpos que serán incinerados cada año en todo el mundo, para evitar explosiones. Los marcapasos con una vida útil restante significativa de la batería son dispositivos que pueden salvar vidas para personas en países de ingresos bajos y medianos (LMIC). El Instituto de Medicina, una organización no gubernamental de EE. UU., ha informado que el acceso inadecuado a tecnologías cardiovasculares avanzadas es un factor importante que contribuye a la morbilidad y mortalidad por enfermedades cardiovasculares en los LMIC. Desde la década de 1970, múltiples estudios en todo el mundo han informado sobre la seguridad y eficacia de la reutilización de marcapasos. A partir de 2016, no se habían desarrollado estándares ampliamente aceptables para la reutilización segura de marcapasos y DAI, y seguían existiendo barreras legales y reglamentarias para la adopción generalizada de la reutilización de dispositivos médicos.
Fabricantes
Fabricantes actuales y anteriores de marcapasos implantables
- Biotronik (Alemania)
- Boston Scientific (USA)
- Cardiac Pacemaker Inc.; Guidant (USA) (ahora propiedad de Boston Scientific)
- Intermedics (USA)
- Lepu Medical (China)
- Medico (Italia)
- Medtronic (USA)
- Sorin Group (Italia) (merged with Cyberonics to form LivaNova; en 2018, LivaNova vendió su unidad de gestión del ritmo cardíaco a MicroPort por $190M)
- St. Jude Medical (USA) (actualmente propiedad de Abbott Laboratories)
Contenido relacionado
Telecomunicaciones en Albania
Hexagonal II
DSL (desambiguación)