Insomnio
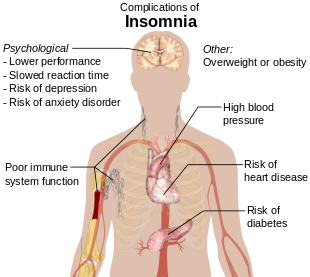
El insomnio, también conocido como insomnio, es un trastorno del sueño en el que las personas tienen problemas para dormir. Pueden tener dificultad para conciliar el sueño o permanecer dormidos el tiempo deseado. El insomnio suele ir seguido de somnolencia diurna, poca energía, irritabilidad y estado de ánimo deprimido. Puede resultar en un mayor riesgo de colisiones de vehículos motorizados, así como problemas de concentración y aprendizaje. El insomnio puede ser a corto plazo, con una duración de días o semanas, o a largo plazo, con una duración de más de un mes. El concepto de la palabra insomnio tiene dos posibilidades: trastorno de insomnio y síntomas de insomnio, y muchos resúmenes de ensayos controlados aleatorios y revisiones sistemáticas a menudo no informan a cuál de estas dos posibilidades se refiere la palabra insomnio.
El insomnio puede ocurrir de forma independiente o como resultado de otro problema. Las condiciones que pueden provocar insomnio incluyen estrés psicológico, dolor crónico, insuficiencia cardíaca, hipertiroidismo, acidez estomacal, síndrome de piernas inquietas, menopausia, ciertos medicamentos y drogas como la cafeína, la nicotina y el alcohol. Otros factores de riesgo incluyen los turnos de noche y la apnea del sueño. El diagnóstico se basa en los hábitos de sueño y un examen para buscar causas subyacentes. Se puede realizar un estudio del sueño para buscar trastornos del sueño subyacentes. La evaluación se puede realizar con dos preguntas: "¿experimenta dificultad para dormir?" y "¿tiene dificultad para conciliar el sueño o permanecer dormido?"
Aunque su eficacia como tratamientos de primera línea no está inequívocamente establecida, la higiene del sueño y los cambios en el estilo de vida suelen ser el primer tratamiento para el insomnio. La higiene del sueño incluye una hora constante para acostarse, una habitación tranquila y oscura, exposición a la luz solar durante el día y ejercicio regular. La terapia cognitiva conductual se puede agregar a esto. Si bien las pastillas para dormir pueden ayudar, a veces se asocian con lesiones, demencia y adicción. Estos medicamentos no se recomiendan por más de cuatro o cinco semanas. La efectividad y seguridad de la medicina alternativa no está clara.
Entre el 10 % y el 30 % de los adultos tienen insomnio en un momento determinado y hasta la mitad de las personas tienen insomnio en un año determinado. Alrededor del 6% de las personas tienen insomnio que no se debe a otro problema y dura más de un mes. Las personas mayores de 65 años se ven afectadas con más frecuencia que las personas más jóvenes. Las mujeres se ven más afectadas que los hombres. Las descripciones del insomnio se remontan al menos a la antigua Grecia.
Signos y síntomas
Síntomas del insomnio:
- Dificultad para dormir, incluyendo dificultad para encontrar una cómoda posición de sueño
- Despertarse durante la noche, siendo incapaz de volver a dormir y despertar temprano
- No puede centrarse en tareas diarias, dificultad para recordar
- Somnolencia, irritabilidad, depresión o ansiedad
- Sentirse cansado o tener baja energía durante el día
- Problemas de concentración
- Ser irritable, actuar agresivo o impulsivo
El insomnio de inicio del sueño es la dificultad para conciliar el sueño al comienzo de la noche, a menudo un síntoma de trastornos de ansiedad. El trastorno de la fase de sueño retrasada puede diagnosticarse erróneamente como insomnio, ya que el inicio del sueño se retrasa mucho más de lo normal mientras que el despertar se extiende a las horas del día.
Es común que los pacientes que tienen dificultad para conciliar el sueño también tengan despertares nocturnos con dificultad para volver a dormir. Dos tercios de estos pacientes se despiertan en medio de la noche, y más de la mitad tiene problemas para volver a dormirse después de despertarse en medio de la noche.
El despertar temprano en la mañana es un despertar que ocurre antes (más de 30 minutos) de lo deseado con la imposibilidad de volver a dormir y antes de que el tiempo total de sueño alcance las 6,5 horas. El despertar temprano en la mañana es a menudo una característica de la depresión. Los síntomas de ansiedad pueden conducir al insomnio. Algunos de estos síntomas incluyen tensión, preocupación compulsiva por el futuro, sentirse sobre estimulado y analizar demasiado los eventos pasados.
Mala calidad del sueño
La mala calidad del sueño puede ocurrir como resultado, por ejemplo, de piernas inquietas, apnea del sueño o depresión mayor. La mala calidad del sueño se define como el individuo que no alcanza la etapa 3 o sueño delta que tiene propiedades reparadoras.
La depresión mayor conduce a alteraciones en la función del eje hipotálamo-pituitario-suprarrenal, lo que provoca una liberación excesiva de cortisol que puede conducir a una mala calidad del sueño.
La poliuria nocturna, la micción excesiva durante la noche, también puede provocar una mala calidad del sueño.
Subjetividad
Algunos casos de insomnio no son realmente insomnio en el sentido tradicional, porque las personas que experimentan una percepción errónea del estado de sueño a menudo duermen durante una cantidad de tiempo normal. El problema es que, a pesar de dormir varias horas cada noche y, por lo general, no experimentar una somnolencia diurna significativa u otros síntomas de pérdida de sueño, no sienten que hayan dormido mucho, si es que lo han hecho. Debido a que su percepción de su sueño es incompleta, creen incorrectamente que les toma un tiempo anormalmente largo quedarse dormidos y subestiman cuánto tiempo permanecen dormidos.
Causas
Si bien el insomnio puede ser causado por una serie de condiciones, también puede ocurrir sin ninguna causa identificable. Esto se conoce como insomnio primario. El insomnio primario también puede tener una causa identificable inicial, pero continúa después de que la causa ya no está presente. Por ejemplo, un episodio de insomnio puede ser desencadenado por un evento estresante en el trabajo o en la vida. Sin embargo, la condición puede continuar después de que se haya resuelto el evento estresante. En tales casos, el insomnio generalmente se perpetúa por la ansiedad o el miedo causado por el insomnio en sí, más que por factores externos.
Los síntomas del insomnio pueden ser causados o estar asociados con:
- Trastornos respiratorios del sueño, como apnea del sueño o síndrome de resistencia a las vías respiratorias superiores
- Uso de drogas psicoactivas (como estimulantes), incluyendo ciertos medicamentos, hierbas, cafeína, nicotina, cocaína, anfetaminas, metilfenidato, aripiprazol, MDMA, modafinil o consumo excesivo de alcohol
- Uso o retiro del alcohol y otros sedantes, como antiansiedad y medicamentos para el sueño como benzodiazepinas
- Uso o retiro de analgésicos como opioides
- Enfermedad cardíaca
- Síndrome de piernas inquietos, que pueden causar insomnio del sueño debido a las sensaciones incómodas sentidas y la necesidad de mover las piernas u otras partes del cuerpo para aliviar estas sensaciones
- Trastorno del movimiento de miembros periódicos (PLMD), que ocurre durante el sueño y puede causar excitaciones de las cuales el durmiente no es consciente
- Dolor: una lesión o afección que causa dolor puede impedir que un individuo encuentre una posición cómoda en la que dormir, y también puede causar el despertar.
- Cambios hormonales como aquellos que preceden a la menstruación y aquellos durante la menopausia
- Sucesos de vida como el miedo, el estrés, la ansiedad, la tensión emocional o mental, problemas de trabajo, estrés financiero, nacimiento de un niño, y el sufrimiento
- Cuestiones gastrointestinales como acidez o estreñimiento
- Trastornos mentales, neurobehavioral o neurodesarrollo como trastorno bipolar, depresión clínica, trastorno de ansiedad generalizada, trastorno de estrés post traumático, esquizofrenia, trastorno compulsivo obsesivo, autismo, demencia, TDAH y FASD
- Las perturbaciones del ritmo circadiano, como el trabajo de turno y el jet lag, pueden causar una incapacidad para dormir en algunos momentos del día y una excesiva somnolencia en otros momentos del día. Los trastornos del ritmo circadiano crónico se caracterizan por síntomas similares.
- Ciertos trastornos neurológicos como lesiones cerebrales o antecedentes de lesión cerebral traumática
- Condiciones médicas como el hipertiroidismo
- El uso indebido de ayudas para dormir de venta libre o recetados (drogas preventivas o depresivas) puede producir insomnio rebote
- Mala higiene en el sueño, por ejemplo, ruido o exceso de consumo de cafeína
- Una condición genética rara puede causar una forma permanente y eventualmente mortal de insomnio llamado insomnio familiar fatal
- Ejercicio físico: el insomnio inducido por el ejercicio es común en los atletas en forma de latencia prolongada del inicio del sueño
- Aumento de la exposición a la luz azul de fuentes artificiales, como teléfonos o computadoras
- Dolor crónico
- Dolor de espalda inferior
- Asma
Los estudios del sueño que utilizan polisomnografía han sugerido que las personas que tienen trastornos del sueño tienen niveles elevados de cortisol circulante y hormona adrenocorticotrópica durante la noche. También tienen una tasa metabólica elevada, lo que no ocurre en personas que no tienen insomnio pero cuyo sueño se interrumpe intencionalmente durante un estudio del sueño. Los estudios del metabolismo cerebral que utilizan tomografías por emisión de positrones (PET) indican que las personas con insomnio tienen tasas metabólicas más altas durante la noche y el día. La pregunta sigue siendo si estos cambios son las causas o las consecuencias del insomnio a largo plazo.
Genética
Las estimaciones de heredabilidad del insomnio varían entre el 38 % en los hombres y el 59 % en las mujeres. Un estudio de asociación del genoma completo (GWAS) identificó 3 loci genómicos y 7 genes que influyen en el riesgo de insomnio y mostró que el insomnio es altamente poligénico. En particular, se observó una fuerte asociación positiva para el gen MEIS1 tanto en hombres como en mujeres. Este estudio mostró que la arquitectura genética del insomnio se superpone fuertemente con los trastornos psiquiátricos y los rasgos metabólicos.
Se ha formulado la hipótesis de que la epigenética también podría influir en el insomnio a través de un proceso de control tanto de la regulación del sueño como de la respuesta cerebral al estrés, lo que también tiene un impacto en la plasticidad del cerebro.
Inducida por sustancias
(feminine)Inducida por alcohol
El alcohol se usa a menudo como una forma de autotratamiento del insomnio para inducir el sueño. Sin embargo, el consumo de alcohol para inducir el sueño puede ser una causa de insomnio. El uso prolongado de alcohol se asocia con una disminución en el sueño NREM en etapas 3 y 4, así como con la supresión del sueño REM y la fragmentación del sueño REM. El movimiento frecuente entre las etapas del sueño ocurre con; despertares por dolores de cabeza, necesidad de orinar, deshidratación y sudoración excesiva. El rebote de glutamina también juega un papel cuando alguien está bebiendo; el alcohol inhibe la glutamina, uno de los estimulantes naturales del cuerpo. Cuando la persona deja de beber, el cuerpo trata de recuperar el tiempo perdido produciendo más glutamina de la que necesita. El aumento en los niveles de glutamina estimula el cerebro mientras el bebedor intenta dormir, evitando que alcance los niveles más profundos de sueño. Detener el consumo crónico de alcohol también puede provocar insomnio severo con sueños vívidos. Durante la abstinencia, el sueño REM generalmente se exagera como parte de un efecto de rebote.
Inducida por benzodiacepinas
Al igual que el alcohol, las benzodiazepinas, como el alprazolam, el clonazepam, el lorazepam y el diazepam, se usan comúnmente para tratar el insomnio a corto plazo (tanto con receta como con automedicación), pero empeoran el sueño a largo plazo. Si bien las benzodiazepinas pueden hacer que las personas se duerman (es decir, inhiben las etapas 1 y 2 del sueño NREM), mientras duermen, las drogas interrumpen la arquitectura del sueño: disminuyen el tiempo de sueño, retrasan el tiempo del sueño REM y disminuyen el sueño profundo de ondas lentas (la parte más reparadora del sueño tanto para la energía como para el estado de ánimo).
Inducida por opioides
(feminine)Los medicamentos opioides como la hidrocodona, la oxicodona y la morfina se usan para el insomnio asociado con el dolor debido a sus propiedades analgésicas y efectos hipnóticos. Los opioides pueden fragmentar el sueño y disminuir el sueño REM y la etapa 2. Al producir analgesia y sedación, los opioides pueden ser apropiados en pacientes cuidadosamente seleccionados con insomnio asociado al dolor. Sin embargo, la dependencia de los opioides puede provocar trastornos del sueño a largo plazo.
Factores de riesgo
El insomnio afecta a personas de todas las edades, pero las personas de los siguientes grupos tienen una mayor probabilidad de contraer insomnio:
- Personas mayores de 60 años
- Historia del trastorno de salud mental incluyendo depresión, etc.
- Estres emocionales
- Trabajando turnos nocturnos
- Viajando por diferentes zonas horarias
- Tener enfermedades crónicas como diabetes, enfermedad renal, enfermedad pulmonar, Alzheimer o enfermedad cardíaca
- Trastornos del consumo de alcohol o drogas
- Enfermedad de reflujo gastrointestinal
- Fumar pesado
- El estrés laboral
Mecanismo
Existen dos modelos principales en cuanto al mecanismo del insomnio, cognitivo y fisiológico. El modelo cognitivo sugiere que la rumiación y la hiperexcitación contribuyen a evitar que una persona se duerma y podría provocar un episodio de insomnio.
El modelo fisiológico se basa en tres hallazgos principales en personas con insomnio; en primer lugar, se han encontrado niveles elevados de cortisol y catecolaminas en la orina, lo que sugiere una mayor actividad del eje HPA y excitación; en segundo lugar, aumento de la utilización global de glucosa cerebral durante la vigilia y el sueño NREM en personas con insomnio; y, por último, aumentó el metabolismo de todo el cuerpo y la frecuencia cardíaca en personas con insomnio. Todos estos hallazgos tomados en conjunto sugieren una desregulación del sistema de excitación, el sistema cognitivo y el eje HPA que contribuyen al insomnio. Sin embargo, se desconoce si la hiperexcitación es el resultado o la causa del insomnio. Se han encontrado niveles alterados del neurotransmisor inhibitorio GABA, pero los resultados han sido inconsistentes y se desconocen las implicaciones de los niveles alterados de un neurotransmisor tan ubicuo. Los estudios sobre si el insomnio es impulsado por el control circadiano sobre el sueño o un proceso dependiente de la vigilia han mostrado resultados inconsistentes, pero alguna literatura sugiere una desregulación del ritmo circadiano en función de la temperatura central. Se ha observado un aumento de la actividad beta y una disminución de la actividad de la onda delta en los electroencefalogramas; sin embargo, se desconoce la implicación de esto.
Alrededor de la mitad de las mujeres posmenopáusicas experimentan trastornos del sueño y, en general, los trastornos del sueño son aproximadamente el doble de comunes en las mujeres que en los hombres; esto parece deberse en parte, pero no completamente, a los cambios en los niveles hormonales, especialmente durante y después de la menopausia.
Los cambios en las hormonas sexuales tanto en hombres como en mujeres a medida que envejecen pueden explicar en parte la mayor prevalencia de trastornos del sueño en las personas mayores.
Diagnóstico
En medicina, el insomnio se mide ampliamente mediante la escala de insomnio de Atenas. Se mide utilizando ocho parámetros diferentes relacionados con el sueño, finalmente representados como una escala general que evalúa el patrón de sueño de un individuo.
Se debe consultar a un especialista del sueño calificado para el diagnóstico de cualquier trastorno del sueño para que se puedan tomar las medidas adecuadas. Es necesario realizar un historial médico anterior y un examen físico para eliminar otras afecciones que podrían ser la causa del insomnio. Después de descartar todas las demás condiciones, se debe tomar un historial completo del sueño. El historial de sueño debe incluir hábitos de sueño, medicamentos (recetados y sin receta), consumo de alcohol, ingesta de nicotina y cafeína, enfermedades comórbidas y ambiente de sueño. Se puede usar un diario de sueño para realizar un seguimiento de los patrones de sueño de la persona. El diario debe incluir la hora de acostarse, el tiempo total de sueño, la hora de inicio del sueño, el número de despertares, el uso de medicamentos, la hora de despertar y los sentimientos subjetivos por la mañana. El diario de sueño se puede sustituir o validar mediante el uso de actigrafía ambulatoria durante una semana o más, utilizando un dispositivo no invasivo que mide el movimiento.
Los trabajadores que se quejan de insomnio no deben someterse a una polisomnografía de forma rutinaria para detectar trastornos del sueño. Esta prueba puede estar indicada para pacientes con síntomas además del insomnio, que incluyen apnea del sueño, obesidad, diámetro del cuello grueso o plenitud de alto riesgo de la carne en la orofaringe. Por lo general, no se necesita la prueba para hacer un diagnóstico, y el insomnio, especialmente para las personas que trabajan, a menudo se puede tratar cambiando un horario de trabajo para tener tiempo para dormir lo suficiente y mejorando la higiene del sueño.
Algunos pacientes pueden necesitar hacer un estudio del sueño durante la noche para determinar si hay insomnio. Tal estudio generalmente involucrará herramientas de evaluación que incluyen un polisomnograma y la prueba de latencia múltiple del sueño. Los especialistas en medicina del sueño están calificados para diagnosticar trastornos dentro de las 81 categorías principales de diagnóstico de trastornos del sueño, según la ICSD. Los pacientes con algunos trastornos, incluido el trastorno de la fase de sueño retrasada, a menudo reciben un diagnóstico erróneo de insomnio primario; cuando una persona tiene problemas para conciliar el sueño y despertarse a la hora deseada, pero tiene un patrón de sueño normal una vez dormido, la causa probable es un trastorno del ritmo circadiano.
En muchos casos, el insomnio es comórbido con otra enfermedad, efectos secundarios de medicamentos o un problema psicológico. Aproximadamente la mitad de todo el insomnio diagnosticado está relacionado con trastornos psiquiátricos. Para aquellos que tienen depresión, "el insomnio debe considerarse como una condición comórbida, en lugar de secundaria;" el insomnio suele preceder a los síntomas psiquiátricos. "De hecho, es posible que el insomnio represente un riesgo significativo para el desarrollo de un trastorno psiquiátrico posterior." El insomnio ocurre entre el 60% y el 80% de las personas con depresión. Esto puede deberse en parte al tratamiento utilizado para la depresión.
La determinación de causalidad no es necesaria para un diagnóstico.
Criterios DSM-5
Los criterios del DSM-5 para el insomnio incluyen lo siguiente:
Queja predominante de insatisfacción con la cantidad o la calidad del sueño, asociada con uno (o más) de los siguientes síntomas:
- Dificultad para iniciar el sueño. (En niños, esto puede manifestarse como dificultad para iniciar el sueño sin intervención del cuidador.)
- Dificultad para mantener el sueño, caracterizado por despertares frecuentes o problemas que regresan al sueño después de despertar. (En niños, esto puede manifestarse como dificultad para regresar al sueño sin intervención del cuidador.)
- Despertarse temprano mañana con incapacidad para regresar al sueño.
Además:
- La perturbación del sueño causa malestar o deterioro clínicamente significativo en áreas sociales, ocupacionales, educativas, académicas, conductuales u otras áreas importantes de funcionamiento.
- La dificultad para dormir ocurre al menos tres noches por semana.
- La dificultad para dormir está presente por lo menos tres meses.
- La dificultad para dormir ocurre a pesar de la oportunidad adecuada para dormir.
- El insomnio no es mejor explicado por y no ocurre exclusivamente durante el curso de otro trastorno del sueño (por ejemplo, narcolepsia, un trastorno del sueño relacionado con la respiración, un trastorno del sueño del ritmo circadiano, un parasomnio).
- El insomnio no es atribuible a los efectos fisiológicos de una sustancia (por ejemplo, una droga de abuso, un medicamento).
- Los trastornos mentales y las condiciones médicas existentes no explican adecuadamente la queja predominante del insomnio.
Tipos
El insomnio se puede clasificar como transitorio, agudo o crónico.
- Insomnio transitorio dura menos de una semana. Puede ser causado por otro trastorno, por cambios en el ambiente del sueño, por el momento del sueño, la depresión severa, o por el estrés. Sus consecuencias, somnolencia y desempeño psicomotor deficiente, son similares a las de la privación del sueño.
- Insomnio agudo es la incapacidad para dormir siempre bien durante un período de menos de un mes. El insomnio está presente cuando hay dificultad para iniciar o mantener el sueño o cuando el sueño que se obtiene no es fresco o de mala calidad. Estos problemas ocurren a pesar de las oportunidades y circunstancias adecuadas para el sueño y deben resultar en problemas con la función diurna. El insomnio agudo también se conoce como a corto plazo insomnio o estrés relacionado con el insomnio.
- Insomnio crónico dura más de un mes. Puede ser causado por otro trastorno, o puede ser un trastorno primario. Las causas comunes del insomnio crónico incluyen estrés persistente, traumatismo, horarios de trabajo, hábitos de sueño deficientes, medicamentos y otros trastornos de salud mental. Las personas con altos niveles de hormonas de estrés o cambios en los niveles de citocinas son más propensos que otros a tener insomnio crónico. Sus efectos pueden variar según sus causas. Pueden incluir fatiga muscular, alucinaciones y/o fatiga mental.
Prevención
La prevención y el tratamiento del insomnio pueden requerir una combinación de terapia conductual cognitiva, medicamentos y cambios en el estilo de vida.
Entre las prácticas de estilo de vida, acostarse y despertarse a la misma hora todos los días puede crear un patrón constante que puede ayudar a prevenir el insomnio. Se recomienda evitar el ejercicio vigoroso y las bebidas con cafeína unas horas antes de irse a dormir, mientras que el ejercicio más temprano en el día puede ser beneficioso. Otras prácticas para mejorar la higiene del sueño pueden incluir:
- Evitar o limitar las siestas
- Tratamiento del dolor en la cama
- Evitar comidas grandes, bebidas, alcohol y nicotina antes de acostarse
- Encontrar maneras relajantes de relajarse en el sueño, incluyendo el uso de ruido blanco
- Hacer el dormitorio adecuado para dormir manteniéndolo oscuro, fresco y libre de dispositivos, como relojes, teléfonos celulares o televisores
- Mantener un ejercicio regular
- Pruebe actividades relajantes antes de dormir
Administración
Se recomienda descartar causas médicas y psicológicas antes de decidir el tratamiento para el insomnio. La terapia cognitiva conductual es generalmente el tratamiento de primera línea una vez que se ha realizado. Se ha encontrado que es eficaz para el insomnio crónico. Los efectos beneficiosos, a diferencia de los producidos por los medicamentos, pueden durar mucho más allá de la interrupción de la terapia.
Los medicamentos se han utilizado principalmente para reducir los síntomas del insomnio de corta duración; su papel en el tratamiento del insomnio crónico sigue sin estar claro. Se pueden usar varios tipos diferentes de medicamentos. Muchos médicos no recomiendan confiar en las pastillas para dormir recetadas para el uso a largo plazo. También es importante identificar y tratar otras afecciones médicas que puedan estar contribuyendo al insomnio, como la depresión, los problemas respiratorios y el dolor crónico. A partir de 2022, se informó que muchas personas con insomnio no dormían lo suficiente en general ni recibían tratamiento para el insomnio.
No basada en medicamentos
(feminine)Las estrategias no basadas en medicamentos tienen una eficacia comparable a la medicación hipnótica para el insomnio y pueden tener efectos más duraderos. La medicación hipnótica solo se recomienda para uso a corto plazo porque se puede desarrollar dependencia con efectos de abstinencia de rebote al suspender o tolerar.
Las estrategias no basadas en medicamentos brindan mejoras duraderas para el insomnio y se recomiendan como una estrategia de manejo de primera línea y a largo plazo. La medicina conductual del sueño (BSM, por sus siglas en inglés) intenta abordar el insomnio con tratamientos no farmacológicos. Las estrategias de BSM utilizadas para abordar el insomnio crónico incluyen atención a la higiene del sueño, control de estímulos, intervenciones conductuales, terapia de restricción del sueño, intención paradójica, educación del paciente y terapia de relajación. Algunos ejemplos son llevar un diario, restringir el tiempo que pasa despierto en la cama, practicar técnicas de relajación y mantener un horario regular para dormir y despertarse. La terapia conductual puede ayudar a un paciente a desarrollar nuevos comportamientos de sueño para mejorar la calidad y consolidación del sueño. La terapia conductual puede incluir aprender hábitos de sueño saludables para promover la relajación del sueño, someterse a terapia de luz para ayudar con las estrategias de reducción de preocupaciones y regular el reloj circadiano.
La música puede mejorar el insomnio en adultos (ver música y sueño). La biorretroalimentación EEG ha demostrado eficacia en el tratamiento del insomnio con mejoras en la duración y la calidad del sueño. La terapia de autoayuda (definida como una terapia psicológica que se puede realizar por uno mismo) puede mejorar la calidad del sueño de los adultos con insomnio en un grado pequeño o moderado.
La terapia de control de estímulos es un tratamiento para pacientes que se han condicionado a asociar la cama, o el sueño en general, con una respuesta negativa. Dado que la terapia de control de estímulos implica tomar medidas para controlar el entorno del sueño, a veces se la denomina indistintamente con el concepto de higiene del sueño. Los ejemplos de tales modificaciones ambientales incluyen usar la cama solo para dormir y tener relaciones sexuales, no para actividades como leer o mirar televisión; despertarse a la misma hora todas las mañanas, incluso los fines de semana; acostarse solo cuando tenga sueño y cuando haya una alta probabilidad de que se duerma; dejar la cama y comenzar una actividad en otro lugar si no se duerme en un período de tiempo razonablemente breve después de acostarse (comúnmente ~20 min); reducir el esfuerzo subjetivo y la energía gastada tratando de conciliar el sueño; evitando la exposición a la luz brillante durante las horas nocturnas y eliminando las siestas diurnas.
Un componente de la terapia de control de estímulos es la restricción del sueño, una técnica que tiene como objetivo hacer coincidir el tiempo que se pasa en la cama con el tiempo real que se pasa durmiendo. Esta técnica consiste en mantener un horario estricto de sueño y vigilia, durmiendo solo en ciertos momentos del día y durante períodos de tiempo específicos para inducir una leve privación del sueño. El tratamiento completo por lo general dura hasta 3 semanas e implica obligarse a dormir solo por una cantidad mínima de tiempo que en promedio son capaces de hacer y luego, si es posible (es decir, cuando mejora la eficiencia del sueño), aumentar lentamente esta cantidad (~ 15 min) al acostarse más temprano mientras el cuerpo intenta reiniciar su reloj de sueño interno. La terapia de luz brillante puede ser eficaz para el insomnio.
La intención paradójica es una técnica de reencuadre cognitivo en la que el insomne, en lugar de intentar conciliar el sueño por la noche, hace todo lo posible por mantenerse despierto (es decir, esencialmente deja de intentar conciliar el sueño). Una teoría que puede explicar la efectividad de este método es que al no irse a dormir voluntariamente, se alivia la ansiedad de desempeño que surge de la necesidad o requerimiento de conciliar el sueño, que se supone que es un acto pasivo. Se ha demostrado que esta técnica reduce el esfuerzo del sueño y la ansiedad por el rendimiento y también reduce la evaluación subjetiva de la latencia de inicio del sueño y la sobreestimación del déficit de sueño (una cualidad que se encuentra en muchos insomnes).
Higiene del sueño
La higiene del sueño es un término común para todos los comportamientos relacionados con la promoción de un buen sueño. Incluyen hábitos que proporcionan una buena base para dormir y ayudan a prevenir el insomnio. Sin embargo, la higiene del sueño por sí sola puede no ser adecuada para tratar el insomnio crónico. Las recomendaciones de higiene del sueño generalmente se incluyen como un componente de la terapia cognitiva conductual para el insomnio (CBT-I). Las recomendaciones incluyen reducir el consumo de cafeína, nicotina y alcohol, maximizar la regularidad y la eficiencia de los episodios de sueño, minimizar el uso de medicamentos y las siestas durante el día, promover el ejercicio regular y facilitar un entorno de sueño positivo. La creación de un entorno de sueño positivo también puede ser útil para reducir los síntomas del insomnio. Por otro lado, una revisión sistemática realizada por la AASM concluyó que los médicos no deberían prescribir higiene del sueño para el insomnio debido a la evidencia de ausencia de su eficacia y el posible retraso del tratamiento adecuado, recomendando en cambio que deberían preferirse terapias efectivas como la TCC-i..
Terapia cognitiva conductual
Existe alguna evidencia de que la terapia cognitiva conductual para el insomnio (TCC-I) es superior a largo plazo a las benzodiazepinas y las no benzodiazepinas en el tratamiento y control del insomnio. En esta terapia, a los pacientes se les enseñan mejores hábitos de sueño y se les libera de suposiciones contraproducentes sobre el sueño. Los conceptos erróneos y las expectativas comunes que se pueden modificar incluyen:
- expectativas de sueño irrealistas.
- Misconcepciones sobre las causas del insomnio.
- Amplificar las consecuencias del insomnio.
- Rendimiento ansiedad después de intentar durante tanto tiempo tener un sueño de buena noche controlando el proceso de sueño.
Numerosos estudios han informado resultados positivos al combinar la terapia cognitiva conductual para el tratamiento del insomnio con tratamientos como el control de estímulos y las terapias de relajación. Los medicamentos hipnóticos son igualmente efectivos en el tratamiento a corto plazo del insomnio, pero sus efectos desaparecen con el tiempo debido a la tolerancia. Los efectos de la TCC-I tienen efectos sostenidos y duraderos en el tratamiento del insomnio mucho después de que se suspendió la terapia. La adición de medicamentos hipnóticos con CBT-I no agrega ningún beneficio en el insomnio. Los beneficios duraderos de un curso de TCC-I muestran superioridad sobre los fármacos hipnóticos farmacológicos. Incluso a corto plazo, en comparación con la medicación hipnótica a corto plazo como el zolpidem, la TCC-I todavía muestra una superioridad significativa. Por lo tanto, la TCC-I se recomienda como tratamiento de primera línea para el insomnio.
Las formas comunes de tratamientos CBT-I incluyen terapia de control de estímulos, restricción del sueño, higiene del sueño, mejores entornos para dormir, entrenamiento de relajación, intención paradójica y biorretroalimentación.
La TCC es la forma de terapia bien aceptada para el insomnio, ya que no tiene efectos adversos conocidos, mientras que se ha demostrado que tomar medicamentos para aliviar los síntomas del insomnio tiene efectos secundarios adversos. Sin embargo, la desventaja de la TCC es que puede requerir mucho tiempo y motivación.
Terapia de aceptación y compromiso
Los tratamientos basados en los principios de la terapia de aceptación y compromiso (ACT) y la metacognición han surgido como enfoques alternativos para tratar el insomnio. ACT rechaza la idea de que los cambios de comportamiento puedan ayudar a los insomnes a dormir mejor, ya que requieren "esfuerzos para dormir" - acciones que crean más "lucha" y despertar el sistema nervioso, lo que lleva a la hiperexcitación. El enfoque ACT postula que la aceptación de los sentimientos negativos asociados con el insomnio puede, con el tiempo, crear las condiciones adecuadas para dormir. La práctica de la atención plena es una característica clave de este enfoque, aunque la atención plena no se practica para inducir el sueño (esto en sí mismo es un esfuerzo para dormir que debe evitarse) sino como una actividad a largo plazo para ayudar a calmar los nervios. y crear las condiciones internas de las que puede emerger el sueño.
Una distinción clave entre CBT-i y ACT radica en los enfoques divergentes del tiempo que se pasa despierto en la cama. Los defensores de la TCC-i abogan por minimizar el tiempo que se pasa despierto en la cama, sobre la base de que esto crea una asociación cognitiva entre estar en la cama y estar despierto. El enfoque ACT propone que evitar el tiempo en la cama puede aumentar la presión para dormir y despertar aún más el sistema nervioso.
La investigación ha demostrado que "ACT tiene un efecto significativo sobre el insomnio primario y comórbido y la calidad del sueño, y... puede usarse como un método de tratamiento apropiado para controlar y mejorar el insomnio".
Intervenciones en Internet
A pesar de la eficacia terapéutica y el éxito comprobado de la TCC, la disponibilidad del tratamiento está significativamente limitada por la falta de médicos capacitados, la distribución geográfica deficiente de profesionales capacitados y los costos. Una forma de superar potencialmente estas barreras es usar Internet para brindar tratamiento, haciendo que esta intervención efectiva sea más accesible y menos costosa. Internet ya se ha convertido en una fuente fundamental de información médica y de atención de la salud. Aunque la gran mayoría de los sitios web de salud brindan información general, existe una creciente literatura de investigación sobre el desarrollo y la evaluación de las intervenciones de Internet.
Estos programas en línea suelen ser tratamientos basados en el comportamiento que se han puesto en funcionamiento y transformado para su entrega a través de Internet. Suelen estar muy estructurados; automatizado o con apoyo humano; basado en un trato efectivo cara a cara; personalizada al usuario; interactivo; mejorado con gráficos, animaciones, audio y posiblemente video; y adaptado para proporcionar seguimiento y retroalimentación.
Existe buena evidencia a favor del uso de la TCC computarizada para el insomnio.
Medicamentos
Muchas personas con insomnio usan pastillas para dormir y otros sedantes. En algunos lugares se prescriben medicamentos en más del 95% de los casos. Sin embargo, son un tratamiento de segunda línea. En 2019, la Administración de Drogas y Alimentos de los EE. UU. declaró que exigirá advertencias para la eszopiclona, el zaleplón y el zolpidem, debido a preocupaciones sobre lesiones graves que resultan de comportamientos anormales del sueño, incluido el sonambulismo o conducir un vehículo mientras se duerme.
El porcentaje de adultos que utilizan un somnífero recetado aumenta con la edad. Durante 2005-2010, alrededor del 4 % de los adultos estadounidenses mayores de 20 años informaron que habían tomado somníferos recetados en los últimos 30 días. Las tasas de uso fueron más bajas entre el grupo de edad más joven (los de 20 a 39 años) con alrededor del 2 %, aumentaron al 6 % entre los de 50 a 59 años y alcanzaron el 7 % entre los de 80 años o más. Más mujeres adultas (5 %) informaron usar somníferos recetados que hombres adultos (3 %). Los adultos blancos no hispanos informaron un mayor uso de somníferos (5 %) que los adultos negros no hispanos (3 %) y los mexicano-estadounidenses (2 %). No se mostró ninguna diferencia entre los adultos negros no hispanos y los adultos mexicano-estadounidenses en el uso de somníferos recetados.
Antihistamínicos
Como alternativa a tomar medicamentos recetados, algunas pruebas muestran que una persona promedio que busca ayuda a corto plazo puede encontrar alivio al tomar antihistamínicos de venta libre, como la difenhidramina o la doxilamina. La difenhidramina y la doxilamina se usan ampliamente en los somníferos de venta libre. Son los sedantes de venta libre más efectivos actualmente disponibles, al menos en gran parte de Europa, Canadá, Australia y los Estados Unidos, y son más sedantes que algunos hipnóticos recetados. La eficacia de los antihistamínicos para dormir puede disminuir con el tiempo, y los efectos secundarios anticolinérgicos (como la boca seca) también pueden ser un inconveniente con estos medicamentos en particular. Si bien la adicción no parece ser un problema con esta clase de drogas, pueden inducir dependencia y efectos de rebote tras el cese abrupto del uso. Sin embargo, las personas cuyo insomnio es causado por el síndrome de piernas inquietas pueden empeorar los síntomas con los antihistamínicos.
Antidepresivos
Si bien el insomnio es un síntoma común de la depresión, los antidepresivos son efectivos para tratar los problemas del sueño, estén o no asociados con la depresión. Si bien todos los antidepresivos ayudan a regular el sueño, algunos antidepresivos, como la amitriptilina, la doxepina, la mirtazapina, la trazodona y la trimipramina, pueden tener un efecto sedante inmediato y se prescriben para tratar el insomnio. La amitriptilina, la doxepina y la trimipramina tienen propiedades antihistaminérgicas, anticolinérgicas, antiadrenérgicas y antiserotonérgicas, que contribuyen tanto a sus efectos terapéuticos como a sus perfiles de efectos secundarios, mientras que las acciones de la mirtazapina son principalmente antihistaminérgicas y antiserotonérgicas y los efectos de la trazodona son principalmente antiadrenérgicos y antiserotonérgicos. Se sabe que la mirtazapina disminuye la latencia del sueño (es decir, el tiempo que se tarda en conciliar el sueño), promueve la eficiencia del sueño y aumenta la cantidad total de tiempo de sueño en personas con depresión e insomnio.
La agomelatina, un antidepresivo melatonérgico con propiedades para mejorar el sueño que no causa somnolencia diurna, está aprobada para el tratamiento de la depresión, aunque no para las condiciones del sueño, en la Unión Europea y Australia. Después de las pruebas en los Estados Unidos, su desarrollo para su uso allí fue interrumpido en octubre de 2011 por Novartis, que había comprado los derechos para comercializarlo allí a la compañía farmacéutica europea Servier.
Una revisión Cochrane de 2018 encontró que la seguridad de tomar antidepresivos para el insomnio es incierta y no hay evidencia que respalde el uso a largo plazo.
Agonistas de la melatonina
Los agonistas de los receptores de melatonina, como la melatonina y el ramelteón, se utilizan en el tratamiento del insomnio. La evidencia de la melatonina en el tratamiento del insomnio es generalmente escasa. Existe evidencia de baja calidad de que puede acelerar el inicio del sueño en 6 minutos. Ramelteon no parece acelerar el inicio del sueño o la cantidad de horas de sueño de una persona.
El uso de melatonina como tratamiento para el insomnio en adultos aumentó del 0,4 % entre 1999 y 2000 a casi el 2,1 % entre 2017 y 2018.
La mayoría de los agonistas de la melatonina no se han probado para efectos secundarios longitudinales. La melatonina de liberación prolongada puede mejorar la calidad del sueño en las personas mayores con efectos secundarios mínimos.
Los estudios también han demostrado que los niños que están en el espectro del autismo o tienen problemas de aprendizaje, trastorno por déficit de atención con hiperactividad (TDAH) o enfermedades neurológicas relacionadas pueden beneficiarse del uso de la melatonina. Esto se debe a que a menudo tienen problemas para dormir debido a sus trastornos. Por ejemplo, los niños con TDAH tienden a tener problemas para conciliar el sueño debido a su hiperactividad y, como resultado, tienden a estar cansados la mayor parte del día. Otra causa del insomnio en niños con TDAH es el uso de estimulantes utilizados para tratar su trastorno. A los niños que tienen TDAH entonces, además de los otros trastornos mencionados, se les puede dar melatonina antes de acostarse para ayudarlos a dormir.
Benzodiazepinas
La clase de hipnóticos más utilizada para el insomnio son las benzodiazepinas. Las benzodiazepinas no son significativamente mejores para el insomnio que los antidepresivos. Los usuarios crónicos de medicamentos hipnóticos para el insomnio no duermen mejor que los insomnes crónicos que no toman medicamentos. De hecho, los usuarios crónicos de medicamentos hipnóticos tienen despertares nocturnos más regulares que los insomnes que no toman medicamentos hipnóticos. Muchos han llegado a la conclusión de que estos medicamentos causan un riesgo injustificable para el individuo y la salud pública y carecen de evidencia de efectividad a largo plazo. Se prefiere que los hipnóticos se prescriban solo durante unos pocos días a la dosis efectiva más baja y se eviten por completo siempre que sea posible, especialmente en los ancianos. Entre 1993 y 2010, la prescripción de benzodiazepinas a personas con trastornos del sueño disminuyó del 24 % al 11 % en los EE. UU., coincidiendo con el primer lanzamiento de no benzodiazepinas.
Los medicamentos hipnóticos benzodiacepínicos y no benzodiacepínicos también tienen una serie de efectos secundarios, como fatiga durante el día, choques automovilísticos y otros accidentes, deficiencias cognitivas y caídas y fracturas. Las personas mayores son más sensibles a estos efectos secundarios. Algunas benzodiazepinas han demostrado eficacia en el mantenimiento del sueño a corto plazo, pero a más largo plazo las benzodiazepinas pueden provocar tolerancia, dependencia física, síndrome de abstinencia de benzodiazepinas tras la interrupción y empeoramiento del sueño a largo plazo, especialmente después de un uso constante durante largos períodos de tiempo. Las benzodiazepinas, si bien inducen la inconsciencia, en realidad empeoran el sueño ya que, como el alcohol, promueven un sueño ligero y reducen el tiempo de sueño profundo. Otro problema es que, con el uso regular de somníferos de acción corta para el insomnio, puede surgir una ansiedad de rebote durante el día. Aunque hay poca evidencia del beneficio de las benzodiazepinas en el insomnio en comparación con otros tratamientos y evidencia de daño importante, las prescripciones han seguido aumentando. Esto probablemente se deba a su naturaleza adictiva, tanto por el uso indebido como porque, a través de su acción rápida, tolerancia y abstinencia, pueden 'engañar'. insomnes a pensar que están ayudando con el sueño. Hay una conciencia general de que el uso a largo plazo de benzodiazepinas para el insomnio en la mayoría de las personas es inapropiado y que una retirada gradual suele ser beneficiosa debido a los efectos adversos asociados con el uso a largo plazo de benzodiazepinas y se recomienda siempre que sea posible.
Todas las benzodiazepinas se unen de forma no selectiva al receptor GABAA. Algunos teorizan que ciertas benzodiazepinas (benzodiazepinas hipnóticas) tienen una actividad significativamente mayor en la subunidad α1 del receptor GABAA en comparación con otras benzodiazepinas (por ejemplo, triazolam y temazepam tienen una actividad significativamente mayor). mayor actividad en la subunidad α1 en comparación con el alprazolam y el diazepam, lo que los convierte en sedantes hipnóticos superiores; el alprazolam y el diazepam, a su vez, tienen una mayor actividad en la subunidad α2 en comparación a triazolam y temazepam, haciéndolos agentes ansiolíticos superiores). La modulación de la subunidad α1 se asocia con sedación, deterioro motor, depresión respiratoria, amnesia, ataxia y conducta de refuerzo (conducta de búsqueda de drogas). La modulación de la subunidad α2 está asociada con la actividad ansiolítica y la desinhibición. Por esta razón, ciertas benzodiazepinas pueden ser más adecuadas para tratar el insomnio que otras.
Z-Drogas
Los fármacos sedantes-hipnóticos que no son benzodiazepinas o fármacos Z, como zolpidem, zaleplón, zopiclona y eszopiclona, son una clase de medicamentos hipnóticos que son similares a las benzodiazepinas en su mecanismo de acción y están indicados para el insomnio leve a moderado. Su eficacia para mejorar el tiempo de sueño es leve y tienen perfiles de efectos secundarios similares, aunque potencialmente menos graves, en comparación con las benzodiazepinas. La prescripción de no benzodiazepinas ha experimentado un aumento general desde su lanzamiento inicial en el mercado estadounidense en 1992, del 2,3 % en 1993 entre personas con trastornos del sueño al 13,7 % en 2010.
Antagónicos de orexina
Los antagonistas de los receptores de orexina son una clase de medicamentos para dormir de introducción más reciente e incluyen suvorexant, lemborexant y daridorexant, todos los cuales están aprobados por la FDA para el tratamiento del insomnio caracterizado por dificultades para conciliar el sueño o mantenerlo.
Anpsicóticos
Ciertos antipsicóticos atípicos, en particular la quetiapina, la olanzapina y la risperidona, se usan en el tratamiento del insomnio. Sin embargo, aunque es común, no se recomienda el uso de antipsicóticos para esta indicación ya que la evidencia no demuestra un beneficio y el riesgo de efectos adversos es significativo. Una importante revisión sistemática de 2022 y un metanálisis en red de medicamentos para el insomnio en adultos encontraron que la quetiapina no demostró ningún beneficio a corto plazo para el insomnio. Algunos de los efectos adversos más graves también pueden ocurrir con las dosis bajas utilizadas, como dislipidemia y neutropenia. Estas preocupaciones sobre los riesgos en dosis bajas están respaldadas por estudios observacionales daneses que mostraron una asociación del uso de quetiapina en dosis bajas (excluyendo las recetas surtidas para concentraciones de tabletas > 50 mg) con un mayor riesgo de eventos cardiovasculares importantes en comparación con el uso de Z -drogas, siendo la mayor parte del riesgo la muerte cardiovascular. Los datos de laboratorio de un análisis no publicado de la misma cohorte también respaldan la falta de dependencia de la dosis de los efectos secundarios metabólicos, ya que el nuevo uso de dosis bajas de quetiapina se asoció con un riesgo de aumento de los triglicéridos en ayunas al año de seguimiento. Las preocupaciones sobre los efectos secundarios son mayores en los ancianos.
Otros sedantes
Los gabapentinoides como la gabapentina y la pregabalina tienen efectos que promueven el sueño, pero no se usan comúnmente para el tratamiento del insomnio. La gabapentina no es efectiva para ayudar con el insomnio relacionado con el alcohol.
Los barbitúricos, aunque una vez utilizados, ya no se recomiendan para el insomnio debido al riesgo de adicción y otros efectos secundarios.
Eficacia comparativa
En 2022 se publicó una importante revisión sistemática y metanálisis en red de medicamentos para el tratamiento del insomnio. Encontró una amplia variedad de tamaños del efecto (diferencia de medias estandarizada [SMD]) en términos de eficacia para el insomnio. Los medicamentos evaluados incluyeron benzodiazepinas (SMD 0,58 a 0,83), medicamentos Z (SMD 0,03 a 0,63), antidepresivos sedantes y antihistamínicos (SMD 0,30 a 0,55), quetiapina (SMD 0,07), antagonistas del receptor de orexina (SMD 0,23 a 0,44) y agonistas del receptor de melatonina (SMD 0,00 a 0,13). La certeza de la evidencia varió y varió de alta a muy baja según el medicamento. El metanálisis concluyó que el antagonista de orexina lemborexant y el fármaco Z eszopiclona tenían los mejores perfiles generales en términos de eficacia, tolerabilidad y aceptabilidad.
Medicina alternativa
Los productos a base de hierbas, como la valeriana, la kava, la manzanilla y la lavanda, se han utilizado para tratar el insomnio. Sin embargo, no hay evidencia de calidad de que sean efectivos y seguros. Lo mismo ocurre con el cannabis y los cannabinoides. Tampoco está claro si la acupuntura es útil en el tratamiento del insomnio.
Pronóstico
Una encuesta de 1,1 millones de residentes en los Estados Unidos encontró que aquellos que informaron dormir alrededor de 7 horas por noche tenían las tasas de mortalidad más bajas, mientras que aquellos que dormían menos de 6 horas o más de 8 horas tenían tasas de mortalidad más altas. Dormir 8,5 o más horas por noche se asoció con una tasa de mortalidad un 15 % más alta. El insomnio severo (dormir menos de 3,5 horas en mujeres y 4,5 horas en hombres) se asocia con un aumento del 15 % en la mortalidad.
Con esta técnica, es difícil distinguir la falta de sueño causada por un trastorno que también es causa de muerte prematura, versus un trastorno que causa falta de sueño y la falta de sueño que causa muerte prematura. La mayor parte del aumento de la mortalidad por insomnio grave se descartó después de controlar los trastornos asociados. Después de controlar la duración del sueño y el insomnio, también se encontró que el uso de pastillas para dormir estaba asociado con una mayor tasa de mortalidad.
La mortalidad más baja se observó en personas que dormían entre seis horas y media y siete horas y media por noche. Incluso dormir solo 4,5 horas por noche se asocia con un aumento muy pequeño de la mortalidad. Por lo tanto, el insomnio leve a moderado para la mayoría de las personas se asocia con una mayor longevidad y el insomnio grave se asocia solo con un efecto muy pequeño sobre la mortalidad. No está claro por qué dormir más de 7,5 horas se asocia con un exceso de mortalidad.
Epidemiología
Entre el 10 % y el 30 % de los adultos tienen insomnio en un momento dado y hasta la mitad de las personas tienen insomnio en un año determinado, lo que lo convierte en el trastorno del sueño más común. Alrededor del 6% de las personas tienen insomnio que no se debe a otro problema y dura más de un mes. Las personas mayores de 65 años se ven afectadas con más frecuencia que las personas más jóvenes. Las mujeres se ven más afectadas que los hombres. El insomnio es un 40% más común en mujeres que en hombres.
Se notifican tasas más altas de insomnio entre los estudiantes universitarios en comparación con la población general.
Sociedad y cultura
La palabra insomnio proviene del latín: in + somnus "sin dormir" y -ia como sufijo nominalizador.
La prensa popular ha publicado historias sobre personas que supuestamente nunca duermen, como la de Thái Ngọc y Al Herpin. Horne escribe "todo el mundo duerme y necesita hacerlo" y en general esto parece cierto. Sin embargo, también relata a partir de relatos contemporáneos el caso de Paul Kern, quien recibió un disparo en tiempos de guerra y luego "nunca volvió a dormir" hasta su muerte en 1943. Kern parece ser un caso completamente aislado y único.
Contenido relacionado
Plasma sanguíneo
Georgios Papanikolaou
Cancer de prostata