Esquizofrenia
La esquizofrenia es un trastorno mental caracterizado por episodios continuos o recurrentes de psicosis. Los principales síntomas incluyen alucinaciones (típicamente escuchar voces), delirios y pensamiento desorganizado. Otros síntomas incluyen aislamiento social, disminución de la expresión emocional y apatía. Los síntomas generalmente se desarrollan gradualmente, comienzan durante la edad adulta temprana y, en muchos casos, nunca se resuelven. No existe una prueba diagnóstica objetiva; el diagnóstico se basa en el comportamiento observado, un historial que incluye las experiencias informadas por la persona y los informes de otras personas familiarizadas con la persona. Para ser diagnosticado con esquizofrenia, los síntomas y el deterioro funcional deben estar presentes durante seis meses (DSM-5) o un mes (ICD-11). Muchas personas con esquizofrenia tienen otros trastornos mentales, especialmente trastornos por consumo de sustancias, trastornos depresivos, trastornos de ansiedad y trastorno obsesivo-compulsivo.
Alrededor del 0,3 % al 0,7 % de las personas son diagnosticadas con esquizofrenia durante su vida. En 2017, hubo un estimado de 1,1 millones de casos nuevos y en 2022 un total de 24 millones de casos en todo el mundo. Los hombres se ven afectados con mayor frecuencia y, en promedio, tienen un inicio más temprano. Las causas de la esquizofrenia incluyen factores genéticos y ambientales. Los factores genéticos incluyen una variedad de variantes genéticas comunes y raras. Los posibles factores ambientales incluyen el haber sido criado en una ciudad, el consumo de cannabis durante la adolescencia, las infecciones, la edad de la madre o el padre de una persona y la mala nutrición durante el embarazo.
Alrededor de la mitad de las personas diagnosticadas con esquizofrenia experimentarán una mejora significativa a largo plazo sin más recaídas, y una pequeña proporción de ellas se recuperará por completo. La otra mitad tendrá una discapacidad de por vida. En casos severos, las personas pueden ser ingresadas en hospitales. Los problemas sociales como el desempleo a largo plazo, la pobreza, la falta de vivienda, la explotación y la victimización se correlacionan comúnmente con la esquizofrenia. En comparación con la población general, las personas con esquizofrenia tienen una tasa de suicidio más alta (alrededor del 5 % en general) y más problemas de salud física, lo que lleva a una disminución promedio de la esperanza de vida de 20 a 28 años. En 2015, se estima que 17 000 muertes estuvieron relacionadas con la esquizofrenia.
El pilar del tratamiento es la medicación antipsicótica, junto con asesoramiento, capacitación laboral y rehabilitación social. Hasta un tercio de las personas no responde a los antipsicóticos iniciales, en cuyo caso se puede utilizar clozapina. En un metanálisis comparativo en red de 15 fármacos antipsicóticos, la clozapina fue significativamente más eficaz que todos los demás fármacos, aunque la acción fuertemente multimodal de la clozapina puede causar más efectos secundarios. En situaciones en las que los médicos juzguen que existe riesgo de daño a sí mismo oa otros, pueden imponer una hospitalización involuntaria breve. La hospitalización a largo plazo se utiliza en un pequeño número de personas con esquizofrenia grave. En algunos países donde los servicios de apoyo son limitados o no están disponibles, las estadías prolongadas en el hospital son más comunes.
Signos y síntomas
La esquizofrenia es un trastorno mental caracterizado por alteraciones significativas en la percepción, los pensamientos, el estado de ánimo y el comportamiento. Los síntomas se describen en términos de síntomas positivos, negativos y cognitivos. Los síntomas positivos de la esquizofrenia son los mismos para cualquier psicosis y, a veces, se denominan síntomas psicóticos. Estos pueden estar presentes en cualquiera de las diferentes psicosis y, a menudo, son transitorios, lo que hace que el diagnóstico temprano de la esquizofrenia sea problemático. La psicosis que se observa por primera vez en una persona a la que luego se le diagnostica esquizofrenia se denomina psicosis de primer episodio (FEP).
Síntomas positivos
Los síntomas positivos son aquellos síntomas que normalmente no se experimentan, pero que están presentes en las personas durante un episodio psicótico de esquizofrenia. Incluyen delirios, alucinaciones y pensamientos y habla desorganizados, típicamente considerados como manifestaciones de psicosis. Las alucinaciones ocurren en algún momento de la vida del 80 % de las personas con esquizofrenia y, por lo general, involucran el sentido del oído (la mayoría de las veces escuchar voces), pero a veces pueden involucrar cualquiera de los otros sentidos del gusto, la vista, el olfato y el tacto. La frecuencia de las alucinaciones que involucran múltiples sentidos es el doble de la tasa de aquellas que involucran un solo sentido. También suelen estar relacionados con el contenido del tema delirante. Los delirios son de naturaleza extraña o persecutoria. Las distorsiones de la experiencia de uno mismo, como sentir que los pensamientos o sentimientos de uno no son realmente propios, hasta creer que los pensamientos se están insertando en la mente de uno, a veces denominados fenómenos de pasividad, también son común. Los trastornos del pensamiento pueden incluir bloqueo del pensamiento y habla desorganizada. Los síntomas positivos generalmente responden bien a la medicación y se reducen a lo largo de la enfermedad, tal vez en relación con la disminución de la actividad de la dopamina relacionada con la edad.
Síntomas negativos
Los síntomas negativos son deficiencias de las respuestas emocionales normales o de otros procesos de pensamiento. Los cinco dominios reconocidos de los síntomas negativos son: afecto embotado: mostrar expresiones planas o poca emoción; alogia – una pobreza de habla; anhedonia: incapacidad para sentir placer; asocialidad: la falta de deseo de entablar relaciones y abulia: falta de motivación y apatía. La abulia y la anhedonia se consideran déficits motivacionales que resultan de un procesamiento deficiente de la recompensa. La recompensa es el principal impulsor de la motivación y está mediada principalmente por la dopamina. Se ha sugerido que los síntomas negativos son multidimensionales y se han categorizado en dos subdominios de apatía o falta de motivación y expresión disminuida. La apatía incluye abulia, anhedonia y retraimiento social; la expresión disminuida incluye afecto directo y alogia. A veces, la expresión disminuida se trata como verbal y no verbal.
La apatía representa alrededor del 50 por ciento de los síntomas negativos más frecuentes y afecta el resultado funcional y la calidad de vida posterior. La apatía está relacionada con el procesamiento cognitivo interrumpido que afecta la memoria y la planificación, incluido el comportamiento dirigido a objetivos. Los dos subdominios han sugerido la necesidad de enfoques de tratamiento separados. La falta de angustia, relacionada con una experiencia reducida de depresión y ansiedad, es otro síntoma negativo observado. A menudo se hace una distinción entre aquellos síntomas negativos que son inherentes a la esquizofrenia, denominados primarios; y los que resultan de los síntomas positivos, de los efectos secundarios de los antipsicóticos, el trastorno por uso de sustancias y la privación social, denominados síntomas negativos secundarios. Los síntomas negativos responden menos a la medicación y son los más difíciles de tratar. Sin embargo, si se evalúan adecuadamente, los síntomas negativos secundarios son susceptibles de tratamiento.
Escalas para evaluar específicamente la presencia de síntomas negativos, y para medir su severidad, y sus cambios se han introducido desde las escalas anteriores como la PANNS que trata todo tipo de síntomas. Estas escalas son la Entrevista de Evaluación Clínica para Síntomas Negativos (CAINS), y la Escala Breve de Síntomas Negativos (BNSS) también conocidas como escalas de segunda generación. En 2020, diez años después de su introducción, un estudio transcultural del uso de BNSS encontró evidencia psicométrica válida y confiable para la estructura de cinco dominios transcultural. El BNSS está diseñado para evaluar tanto la presencia como la gravedad y el cambio de los síntomas negativos de los cinco dominios reconocidos, y el elemento adicional de angustia normal reducida. El BNSS puede registrar cambios en los síntomas negativos relacionados con los ensayos de intervención psicosocial y farmacológica. BNSS también se ha utilizado para estudiar un tratamiento no D2 propuesto llamado SEP-363856. Los hallazgos respaldaron la preferencia de cinco dominios sobre la propuesta bidimensional.
Síntomas cognitivos
Se estima que el 70 % de las personas con esquizofrenia tienen déficits cognitivos, y estos son más pronunciados en la enfermedad de inicio temprano y tardío. Estos son a menudo evidentes mucho antes del inicio de la enfermedad en la etapa prodrómica y pueden estar presentes en la adolescencia temprana o la niñez. Son una característica central, pero no se consideran síntomas centrales, al igual que los síntomas positivos y negativos. Sin embargo, su presencia y grado de disfunción se toma como mejor indicador de funcionalidad que la presentación de síntomas centrales. Los déficits cognitivos empeoran en el primer episodio de psicosis, pero luego regresan a la línea de base y permanecen bastante estables durante el curso de la enfermedad.
Se considera que los déficits en la cognición impulsan el resultado psicosocial negativo en la esquizofrenia y se afirma que equivalen a una posible reducción en el coeficiente intelectual de la norma de 100 a 70-85. Los déficits cognitivos pueden ser de neurocognición (no social) o de cognición social. La neurocognición es la capacidad de recibir y recordar información e incluye la fluidez verbal, la memoria, el razonamiento, la resolución de problemas, la velocidad de procesamiento y la percepción auditiva y visual. La memoria verbal y la atención se ven como las más afectadas. El deterioro de la memoria verbal se asocia con un nivel reducido de procesamiento semántico (relacionando el significado con las palabras). Otro deterioro de la memoria es el de la memoria episódica. Un deterioro en la percepción visual que se encuentra constantemente en la esquizofrenia es el enmascaramiento visual hacia atrás. Las deficiencias del procesamiento visual incluyen la incapacidad de percibir ilusiones visuales complejas. La cognición social se ocupa de las operaciones mentales necesarias para interpretar y comprender el yo y los demás en el mundo social. Esto también es un impedimento asociado, y la percepción de las emociones faciales a menudo resulta difícil. La percepción facial es crítica para la interacción social ordinaria. Las deficiencias cognitivas no suelen responder a los antipsicóticos y hay una serie de intervenciones que se utilizan para tratar de mejorarlas; la terapia de remediación cognitiva es de particular ayuda.
En la esquizofrenia, a menudo se encuentran signos neurológicos leves de torpeza y pérdida del movimiento motor fino, que pueden resolverse con un tratamiento eficaz de la FEP.
Inicio
El inicio suele ocurrir entre finales de la adolescencia y principios de los 30, con una incidencia máxima en los hombres entre principios y mediados de los veinte, y en las mujeres a finales de los veinte. El inicio antes de los 17 años se conoce como inicio temprano, y antes de los 13 años, como puede ocurrir en ocasiones, se conoce como esquizofrenia infantil o inicio muy temprano. El inicio puede ocurrir entre las edades de 40 y 60 años, lo que se conoce como esquizofrenia de inicio tardío. El inicio después de los 60 años, que puede ser difícil de diferenciar como esquizofrenia, se conoce como psicosis similar a la esquizofrenia de inicio muy tardío. El inicio tardío ha demostrado que afecta a una mayor tasa de mujeres; tienen síntomas menos graves y necesitan dosis más bajas de antipsicóticos. La tendencia a un inicio más temprano en los hombres se ve más tarde compensada por un aumento posmenopáusico en el desarrollo de las mujeres. El estrógeno producido antes de la menopausia tiene un efecto amortiguador sobre los receptores de dopamina, pero su protección puede ser anulada por una sobrecarga genética. Ha habido un aumento dramático en el número de adultos mayores con esquizofrenia.
El inicio puede ocurrir repentinamente o puede ocurrir después del desarrollo lento y gradual de una serie de signos y síntomas, un período conocido como etapa prodrómica. Hasta el 75% de las personas con esquizofrenia pasan por una etapa prodrómica. Los síntomas negativos y cognitivos en la etapa de pródromo pueden preceder a la FEP (primer episodio de psicosis) por muchos meses y hasta cinco años. El período desde la FEP y el tratamiento se conoce como la duración de la psicosis no tratada (DUP), que se considera un factor en el resultado funcional. La etapa prodrómica es la etapa de alto riesgo para el desarrollo de psicosis. Dado que la progresión al primer episodio de psicosis no es inevitable, a menudo se prefiere un término alternativo de estado mental de riesgo. La disfunción cognitiva a una edad temprana afecta el desarrollo cognitivo habitual de una persona joven. El reconocimiento y la intervención temprana en la etapa prodrómica minimizarían la interrupción asociada al desarrollo educativo y social y ha sido el foco de muchos estudios.
Factores de riesgo
La esquizofrenia se describe como un trastorno del neurodesarrollo sin un límite preciso o una causa única, y se cree que se desarrolla a partir de interacciones entre genes y medio ambiente con factores de vulnerabilidad involucrados. Las interacciones de estos factores de riesgo son complejas, ya que pueden estar involucradas numerosas y diversas agresiones desde la concepción hasta la edad adulta. Una predisposición genética por sí sola, sin factores ambientales que interactúen, no dará lugar al desarrollo de la esquizofrenia. El componente genético significa que el desarrollo cerebral prenatal está alterado y la influencia ambiental afecta el desarrollo posnatal del cerebro. La evidencia sugiere que los niños genéticamente susceptibles tienen más probabilidades de ser vulnerables a los efectos de los factores de riesgo ambientales.
Genético
Las estimaciones de la heredabilidad de la esquizofrenia están entre el 70 % y el 80 %, lo que implica que entre el 70 % y el 80 % de las diferencias individuales en el riesgo de esquizofrenia están asociadas con la genética. Estas estimaciones varían debido a la dificultad de separar las influencias genéticas y ambientales, y se ha cuestionado su precisión. El mayor factor de riesgo para desarrollar esquizofrenia es tener un familiar de primer grado con la enfermedad (el riesgo es del 6,5%); más del 40% de los gemelos idénticos de personas con esquizofrenia también se ven afectados. Si uno de los padres está afectado, el riesgo es de alrededor del 13 % y si ambos están afectados, el riesgo es de casi el 50 %. Sin embargo, el DSM-5 indica que la mayoría de las personas con esquizofrenia no tienen antecedentes familiares de psicosis. Los resultados de los estudios de genes candidatos de la esquizofrenia generalmente no han logrado encontrar asociaciones consistentes, y los loci genéticos identificados por los estudios de asociación de todo el genoma explican solo una pequeña fracción de la variación en la enfermedad.
Se sabe que muchos genes están involucrados en la esquizofrenia, cada uno con un efecto pequeño y transmisión y expresión desconocidas. La suma de estos tamaños de efecto en una puntuación de riesgo poligénico puede explicar al menos el 7% de la variabilidad en la probabilidad de esquizofrenia. Se entiende que alrededor del 5% de los casos de esquizofrenia son atribuibles, al menos parcialmente, a variaciones raras del número de copias (CNV); estas variaciones estructurales se asocian con trastornos genómicos conocidos que involucran deleciones en 22q11.2 (síndrome de DiGeorge) y 17q12 (síndrome de microdeleción 17q12), duplicaciones en 16p11.2 (encontradas con mayor frecuencia) y deleciones en 15q11.2 (síndrome de Burnside-Butler). Algunas de estas CNV aumentan el riesgo de desarrollar esquizofrenia hasta 20 veces y con frecuencia tienen comorbilidad con el autismo y las discapacidades intelectuales.
Los genes CRHR1 y CRHBP están asociados con la gravedad del comportamiento suicida. Estos genes codifican proteínas de respuesta al estrés necesarias para el control del eje HPA, y su interacción puede afectar este eje. La respuesta al estrés puede causar cambios duraderos en la función del eje HPA, posiblemente interrumpiendo el mecanismo de retroalimentación negativa, la homeostasis y la regulación de las emociones que conducen a comportamientos alterados.
La cuestión de cómo la esquizofrenia podría estar principalmente influenciada genéticamente, dado que las personas con esquizofrenia tienen tasas de fertilidad más bajas, es una paradoja. Se espera que las variantes genéticas que aumentan el riesgo de esquizofrenia sean seleccionadas debido a sus efectos negativos sobre la aptitud reproductiva. Se han propuesto varias explicaciones potenciales, incluido que los alelos asociados con el riesgo de esquizofrenia confieren una ventaja de aptitud física en individuos no afectados. Si bien alguna evidencia no ha respaldado esta idea, otros proponen que puede persistir una gran cantidad de alelos, cada uno de los cuales contribuye con una pequeña cantidad.
Un metanálisis encontró que el daño oxidativo del ADN aumentó significativamente en la esquizofrenia.
Ambiental
Los factores ambientales, cada uno asociado con un ligero riesgo de desarrollar esquizofrenia en la edad adulta, incluyen la falta de oxígeno, la infección, el estrés materno prenatal y la desnutrición de la madre durante el desarrollo prenatal. Se asocia un riesgo con la obesidad materna, con el aumento del estrés oxidativo y la desregulación de las vías de la dopamina y la serotonina. Se ha demostrado que tanto el estrés materno como la infección alteran el neurodesarrollo fetal a través de un aumento de las citocinas proinflamatorias. Existe un riesgo menor asociado con nacer en invierno o primavera, posiblemente debido a una deficiencia de vitamina D o una infección viral prenatal. Otras infecciones durante el embarazo o alrededor del momento del parto que se han relacionado con un mayor riesgo incluyen infecciones por Toxoplasma gondii y Chlamydia. El aumento del riesgo es de aproximadamente cinco a ocho por ciento. Las infecciones virales del cerebro durante la infancia también están relacionadas con el riesgo de esquizofrenia durante la edad adulta.
Experiencias infantiles adversas (ACE), cuyas formas graves se clasifican como trauma infantil, van desde ser intimidado o abusado hasta la muerte de uno de los padres. Muchas experiencias infantiles adversas pueden causar estrés tóxico y aumentar el riesgo de psicosis. El trauma crónico, incluidas las ACE, puede promover una desregulación inflamatoria duradera en todo el sistema nervioso. Se sugiere que el estrés temprano puede contribuir al desarrollo de la esquizofrenia a través de estas alteraciones en el sistema inmunológico. La esquizofrenia fue el último diagnóstico que se benefició del vínculo entre las ACE y los resultados de salud mental en adultos.
Se ha encontrado consistentemente que vivir en un ambiente urbano durante la niñez o como adulto aumenta el riesgo de esquizofrenia por un factor de dos, incluso después de tomar en cuenta el consumo de drogas, el grupo étnico y el tamaño del grupo social. Se ha sugerido que un posible vínculo entre el entorno urbano y la contaminación es la causa del elevado riesgo de esquizofrenia. Otros factores de riesgo incluyen el aislamiento social, la inmigración relacionada con la adversidad social y la discriminación racial, la disfunción familiar, el desempleo y las malas condiciones de vivienda. Tener un padre mayor de 40 años o padres menores de 20 años también se asocia con la esquizofrenia.
Uso de sustancias
Alrededor de la mitad de las personas con esquizofrenia consumen drogas recreativas, incluido el cannabis, el tabaco y el alcohol en exceso. El uso de estimulantes como la anfetamina y la cocaína puede conducir a una psicosis estimulante temporal, que se presenta de manera muy similar a la esquizofrenia. En raras ocasiones, el consumo de alcohol también puede provocar una psicosis similar relacionada con el alcohol. Las personas que tienen esquizofrenia también pueden usar las drogas como mecanismos de afrontamiento para lidiar con la depresión, la ansiedad, el aburrimiento y la soledad. El uso de cannabis y tabaco no se asocian con el desarrollo de déficits cognitivos, y en ocasiones se encuentra una relación inversa donde su uso mejora estos síntomas. Sin embargo, los trastornos por uso de sustancias se asocian con un mayor riesgo de suicidio y una mala respuesta al tratamiento.
El consumo de cannabis puede ser un factor que contribuya al desarrollo de la esquizofrenia, aumentando potencialmente el riesgo de la enfermedad en aquellos que ya están en riesgo. El mayor riesgo puede requerir la presencia de ciertos genes dentro de un individuo. Su uso está asociado a la duplicación de la tasa.
Mecanismo
Se desconocen los mecanismos de la esquizofrenia y se han presentado varios modelos para explicar el vínculo entre la función cerebral alterada y la esquizofrenia. El modelo predominante de esquizofrenia es el de un trastorno del neurodesarrollo, y los cambios subyacentes que ocurren antes de los síntomas se hacen evidentes se consideran como resultado de la interacción entre los genes y el medio ambiente. Amplios estudios apoyan este modelo. Las infecciones maternas, la desnutrición y las complicaciones durante el embarazo y el parto son factores de riesgo conocidos para el desarrollo de la esquizofrenia, que suele aparecer entre los 18 y los 25 años, período que se superpone con determinadas etapas del neurodesarrollo. Las interacciones gen-ambiente conducen a deficiencias en los circuitos neuronales que afectan las funciones sensoriales y cognitivas.
Los modelos comunes de dopamina y glutamato propuestos no son mutuamente excluyentes; se considera que cada uno tiene un papel en la neurobiología de la esquizofrenia. El modelo más común presentado fue la hipótesis de la dopamina de la esquizofrenia, que atribuye la psicosis a la interpretación errónea de la mente del fallo de funcionamiento de las neuronas dopaminérgicas. Esto se ha relacionado directamente con los síntomas de delirios y alucinaciones. La señalización anormal de dopamina se ha relacionado con la esquizofrenia en base a la utilidad de los medicamentos que afectan el receptor de dopamina y la observación de que los niveles de dopamina aumentan durante la psicosis aguda. Una disminución de los receptores D1 en la corteza prefrontal dorsolateral también puede ser responsable de los déficits en la memoria de trabajo.
La hipótesis del glutamato de la esquizofrenia vincula las alteraciones entre la neurotransmisión glutamatérgica y las oscilaciones neuronales que afectan las conexiones entre el tálamo y la corteza. Los estudios han demostrado que una expresión reducida de un receptor de glutamato, el receptor NMDA, y los fármacos que bloquean el glutamato, como la fenciclidina y la ketamina, pueden imitar los síntomas y los problemas cognitivos asociados con la esquizofrenia. Los estudios post-mortem encuentran consistentemente que un subconjunto de estas neuronas no expresan GAD67 (GAD1), además de anomalías en la morfometría cerebral. Los subconjuntos de interneuronas que son anormales en la esquizofrenia son responsables de la sincronización de conjuntos neuronales necesarios durante las tareas de memoria de trabajo. Estos dan las oscilaciones neuronales producidas como ondas gamma que tienen una frecuencia de entre 30 y 80 hercios. Tanto las tareas de la memoria de trabajo como las ondas gamma se ven afectadas en la esquizofrenia, lo que puede reflejar una funcionalidad anormal de las interneuronas. Un proceso importante que puede verse interrumpido en el neurodesarrollo es la astrogénesis, la formación de astrocitos. Los astrocitos son cruciales para contribuir a la formación y el mantenimiento de los circuitos neuronales y se cree que la interrupción de esta función puede provocar una serie de trastornos del neurodesarrollo, incluida la esquizofrenia. La evidencia sugiere que un número reducido de astrocitos en las capas corticales más profundas se asocia con una expresión disminuida de EAAT2, un transportador de glutamato en los astrocitos; apoyando la hipótesis del glutamato.
Los déficits en las funciones ejecutivas, como la planificación, la inhibición y la memoria de trabajo, son generalizados en la esquizofrenia. Aunque estas funciones son separables, su disfunción en la esquizofrenia puede reflejar un déficit subyacente en la capacidad de representar información relacionada con el objetivo en la memoria de trabajo y utilizarla para dirigir la cognición y el comportamiento. Estas deficiencias se han relacionado con una serie de anomalías neuropatológicas y de neuroimagen. Por ejemplo, los estudios de neuroimagen funcional reportan evidencia de una eficiencia de procesamiento neural reducida, por lo que la corteza prefrontal dorsolateral se activa en mayor grado para lograr un cierto nivel de rendimiento en relación con los controles en las tareas de memoria de trabajo. Estas anomalías pueden estar relacionadas con el hallazgo post mortem consistente de neuropilo reducido, evidenciado por una mayor densidad de células piramidales y una menor densidad de espinas dendríticas. Estas anomalías celulares y funcionales también pueden reflejarse en estudios de neuroimagen estructural que encuentran un volumen reducido de materia gris en asociación con déficits en las tareas de memoria de trabajo.
Los síntomas positivos se han relacionado con el adelgazamiento cortical en la circunvolución temporal superior. La gravedad de los síntomas negativos se ha relacionado con la reducción del grosor en la corteza orbitofrontal medial izquierda. La anhedonia, definida tradicionalmente como una capacidad reducida para experimentar placer, se informa con frecuencia en la esquizofrenia. Sin embargo, una gran cantidad de evidencia sugiere que las respuestas hedónicas están intactas en la esquizofrenia y que lo que se informa como anhedonia es un reflejo de la disfunción en otros procesos relacionados con la recompensa. En general, se cree que una falla en la predicción de la recompensa conduce a un deterioro en la generación de la cognición y el comportamiento necesarios para obtener recompensas, a pesar de las respuestas hedónicas normales.
Otra teoría vincula la lateralización anormal del cerebro con el desarrollo de ser zurdo, lo cual es significativamente más común en las personas con esquizofrenia. Este desarrollo anormal de asimetría hemisférica se observa en la esquizofrenia. Los estudios han concluido que el vínculo es un efecto verdadero y verificable que puede reflejar un vínculo genético entre la lateralización y la esquizofrenia.
Se han utilizado modelos bayesianos de funcionamiento cerebral para vincular las anomalías en el funcionamiento celular con los síntomas. Se ha sugerido que tanto las alucinaciones como los delirios reflejan una codificación incorrecta de las expectativas previas, lo que hace que las expectativas influyan excesivamente en la percepción sensorial y la formación de creencias. En modelos aprobados de circuitos que median en la codificación predictiva, la activación reducida del receptor NMDA podría, en teoría, dar como resultado síntomas positivos de delirios y alucinaciones.
Diagnóstico
Criterios
La esquizofrenia se diagnostica según los criterios del Manual de diagnóstico y estadístico de los trastornos mentales (DSM) publicado por la Asociación Estadounidense de Psiquiatría o la Clasificación estadística internacional de enfermedades y problemas de salud relacionados (ICD) publicado por la Organización Mundial de la Salud (OMS). Estos criterios utilizan las experiencias autoinformadas de la persona y las anomalías informadas en el comportamiento, seguidas de una evaluación psiquiátrica. El examen del estado mental es una parte importante de la evaluación. Una herramienta establecida para evaluar la gravedad de los síntomas positivos y negativos es la Escala de Síndrome Positivo y Negativo (PANSS). Se ha visto que esto tiene deficiencias relacionadas con los síntomas negativos y otras escalas: la Entrevista de evaluación clínica para síntomas negativos (CAINS) y la Escala breve de síntomas negativos (BNSS) ha sido introducido. El DSM-5, publicado en 2013, brinda una Escala para evaluar la gravedad de las dimensiones de los síntomas que describe ocho dimensiones de los síntomas.
El DSM-5 establece que para ser diagnosticado con esquizofrenia, se deben cumplir dos criterios de diagnóstico durante el período de un mes, con un impacto significativo en el funcionamiento social u ocupacional durante al menos seis meses. Uno de los síntomas debe ser delirios, alucinaciones o habla desorganizada. Un segundo síntoma podría ser uno de los síntomas negativos, o un comportamiento gravemente desorganizado o catatónico. Se puede realizar un diagnóstico diferente de trastorno esquizofreniforme antes de los seis meses necesarios para el diagnóstico de esquizofrenia.
En Australia, la pauta para el diagnóstico es durante seis meses o más con síntomas lo suficientemente graves como para afectar el funcionamiento normal. En el Reino Unido, el diagnóstico se basa en tener los síntomas la mayor parte del tiempo durante un mes, con síntomas que afectan significativamente la capacidad para trabajar, estudiar o llevar a cabo la vida diaria ordinaria, y descartando otras condiciones similares.
Los criterios de la CIE se utilizan normalmente en los países europeos; los criterios del DSM se utilizan predominantemente en los Estados Unidos y Canadá, y prevalecen en los estudios de investigación. En la práctica, la concordancia entre los dos sistemas es alta. La propuesta actual de los criterios de la CIE-11 para la esquizofrenia recomienda añadir el trastorno del yo como síntoma.
Una diferencia importante no resuelta entre los dos sistemas de diagnóstico es el requisito del DSM de un resultado funcional deteriorado. La OMS para ICD argumenta que no todas las personas con esquizofrenia tienen déficits funcionales y, por lo tanto, estos no son específicos para el diagnóstico.
Comorbilidades
Muchas personas con esquizofrenia pueden tener uno o más trastornos mentales, como trastorno de pánico, trastorno obsesivo-compulsivo o trastorno por uso de sustancias. Estos son trastornos separados que requieren tratamiento. Cuando la esquizofrenia es comórbida, el trastorno por uso de sustancias y el trastorno de personalidad antisocial aumentan el riesgo de violencia. El trastorno por consumo de sustancias comórbido también aumenta el riesgo de suicidio.
Los trastornos del sueño a menudo coexisten con la esquizofrenia y pueden ser un signo temprano de recaída. Los trastornos del sueño están relacionados con síntomas positivos como el pensamiento desorganizado y pueden afectar negativamente la plasticidad cortical y la cognición. La consolidación de los recuerdos se ve interrumpida en los trastornos del sueño. Se asocian con la gravedad de la enfermedad, un mal pronóstico y una mala calidad de vida. El insomnio de inicio y mantenimiento del sueño es un síntoma frecuente, independientemente de que se haya recibido tratamiento o no. Se han encontrado variaciones genéticas asociadas con estas condiciones que involucran el ritmo circadiano, el metabolismo de la dopamina y la histamina y la transducción de señales.
Diagnóstico diferencial
Para hacer un diagnóstico de esquizofrenia, es necesario excluir otras posibles causas de psicosis. Los síntomas psicóticos que duran menos de un mes pueden diagnosticarse como trastorno psicótico breve o como trastorno esquizofreniforme. La psicosis se observa en Otro espectro de esquizofrenia especificado y otros trastornos psicóticos como una categoría del DSM-5. El trastorno esquizoafectivo se diagnostica si los síntomas del trastorno del estado de ánimo están sustancialmente presentes junto con los síntomas psicóticos. La psicosis que resulta de una condición médica general o sustancia se denomina psicosis secundaria.
Los síntomas psicóticos pueden estar presentes en varias otras afecciones, incluido el trastorno bipolar, el trastorno límite de la personalidad, la intoxicación por sustancias, la psicosis inducida por sustancias y varios síndromes de abstinencia de drogas. Los delirios no extraños también están presentes en el trastorno delirante, y el retraimiento social en el trastorno de ansiedad social, el trastorno de personalidad por evitación y el trastorno esquizotípico de la personalidad. El trastorno esquizotípico de la personalidad tiene síntomas similares pero menos graves que los de la esquizofrenia. La esquizofrenia ocurre junto con el trastorno obsesivo-compulsivo (TOC) con mucha más frecuencia de lo que podría explicarse por casualidad, aunque puede ser difícil distinguir las obsesiones que ocurren en el TOC de los delirios de la esquizofrenia. Puede haber una superposición considerable con los síntomas del trastorno de estrés postraumático.
Es posible que se necesite un examen médico y neurológico más general para descartar enfermedades médicas que rara vez pueden producir síntomas psicóticos similares a los de la esquizofrenia, como trastornos metabólicos, infección sistémica, sífilis, trastorno neurocognitivo asociado con el VIH, epilepsia, encefalitis límbica y lesiones cerebrales El accidente cerebrovascular, la esclerosis múltiple, el hipertiroidismo, el hipotiroidismo y las demencias como la enfermedad de Alzheimer, la enfermedad de Huntington, la demencia frontotemporal y las demencias con cuerpos de Lewy también pueden estar asociadas con síntomas psicóticos similares a la esquizofrenia. Puede ser necesario descartar un delirio, que puede distinguirse por alucinaciones visuales, inicio agudo y nivel de conciencia fluctuante, e indica una enfermedad médica subyacente. Las investigaciones generalmente no se repiten para la recaída a menos que haya una indicación médica específica o posibles efectos adversos de la medicación antipsicótica. En los niños, las alucinaciones deben separarse de las típicas fantasías infantiles. Es difícil distinguir la esquizofrenia infantil del autismo.
Prevención
La prevención de la esquizofrenia es difícil ya que no existen marcadores confiables para el desarrollo posterior del trastorno. No está claro a partir de 2011 si el tratamiento de pacientes en la fase pródromo de la esquizofrenia proporciona beneficios. Existe una discrepancia entre el crecimiento en la implementación de programas de intervención temprana para la psicosis y la evidencia empírica subyacente.
Existe cierta evidencia a partir de 2009 de que la intervención temprana en personas con un primer episodio de psicosis puede mejorar los resultados a corto plazo, pero hay poco beneficio de estas medidas después de cinco años. La terapia cognitiva conductual puede reducir el riesgo de psicosis en personas con alto riesgo después de un año y el Instituto Nacional para la Excelencia en Salud y Atención (NICE, por sus siglas en inglés) la recomienda en este grupo. Otra medida preventiva es evitar las drogas que se han asociado con el desarrollo del trastorno, como el cannabis, la cocaína y las anfetaminas.
Los antipsicóticos se prescriben después de un primer episodio de psicosis, y después de la remisión se continúa con un uso de mantenimiento preventivo para evitar recaídas. Sin embargo, se reconoce que algunas personas se recuperan después de un solo episodio y que no será necesario el uso a largo plazo de antipsicóticos, pero no hay forma de identificar a este grupo.
Administración
El tratamiento principal de la esquizofrenia es el uso de medicamentos antipsicóticos, a menudo en combinación con intervenciones psicosociales y apoyo social. Los servicios de apoyo comunitario, incluidos los centros de acogida, las visitas de miembros de un equipo comunitario de salud mental, el empleo con apoyo y los grupos de apoyo son comunes. El tiempo entre el inicio de los síntomas psicóticos y el tratamiento (la duración de la psicosis no tratada (DUP)) se asocia con un peor resultado tanto a corto como a largo plazo.
El ingreso voluntario o involuntario en el hospital puede ser impuesto por médicos y tribunales que consideren que una persona está teniendo un episodio grave. En el Reino Unido, los grandes hospitales psiquiátricos denominados asilos comenzaron a cerrarse en la década de 1950 con la llegada de los antipsicóticos y con la conciencia del impacto negativo de las estancias hospitalarias a largo plazo en la recuperación. Este proceso se conoció como desinstitucionalización, y se desarrollaron servicios comunitarios y de apoyo para apoyar este cambio. Muchos otros países siguieron el ejemplo de los EE. UU. a partir de los años 60. Todavía queda un grupo más pequeño de personas que no mejoran lo suficiente como para recibir el alta. En algunos países que carecen de los servicios sociales y de apoyo necesarios, las estancias prolongadas en el hospital son más habituales.
Medicación
El tratamiento de primera línea para la esquizofrenia es un antipsicótico. Los antipsicóticos de primera generación, ahora llamados antipsicóticos típicos, son antagonistas de la dopamina que bloquean los receptores D2 y afectan la neurotransmisión de la dopamina. Los que se mencionaron más adelante, los antipsicóticos de segunda generación conocidos como antipsicóticos atípicos, también pueden tener efecto sobre otro neurotransmisor, la serotonina. Los antipsicóticos pueden reducir los síntomas de ansiedad a las pocas horas de su uso, pero para otros síntomas pueden tardar varios días o semanas en alcanzar su efecto completo. Tienen poco efecto sobre los síntomas negativos y cognitivos, que pueden ser ayudados por psicoterapias y medicamentos adicionales. No existe un único antipsicótico adecuado para el tratamiento de primera línea para todos, ya que las respuestas y tolerancias varían entre las personas. Se puede considerar suspender la medicación después de un único episodio psicótico en el que ha habido una recuperación completa sin síntomas durante doce meses. Las recaídas repetidas empeoran las perspectivas a largo plazo y el riesgo de recaída después de un segundo episodio es alto, por lo que generalmente se recomienda un tratamiento a largo plazo.
Alrededor de la mitad de las personas con esquizofrenia responderán favorablemente a los antipsicóticos y volverán a funcionar bien. Sin embargo, los síntomas positivos persisten hasta en un tercio de las personas. Después de dos ensayos de diferentes antipsicóticos durante seis semanas, que también resultaron ineficaces, se clasificarán como esquizofrenia resistente al tratamiento (TRS) y se ofrecerá clozapina. La clozapina es beneficiosa para aproximadamente la mitad de este grupo, aunque tiene el efecto secundario potencialmente grave de agranulocitosis (disminución del recuento de glóbulos blancos) en menos del 4 % de las personas.
Alrededor del 30 al 50 por ciento de las personas con esquizofrenia no aceptan que tienen una enfermedad o no cumplen con el tratamiento recomendado. Para aquellos que no quieren o no pueden tomar medicamentos regularmente, se pueden usar inyecciones de antipsicóticos de acción prolongada, que reducen el riesgo de recaída en mayor medida que los medicamentos orales. Cuando se usan en combinación con intervenciones psicosociales, pueden mejorar la adherencia al tratamiento a largo plazo.
Efectos adversos
Los síntomas extrapiramidales, incluida la acatisia, se asocian con todos los antipsicóticos disponibles en el mercado en diversos grados. Hay poca evidencia de que los antipsicóticos de segunda generación tengan niveles reducidos de síntomas extrapiramidales en comparación con los antipsicóticos típicos. La discinesia tardía puede ocurrir debido al uso prolongado de antipsicóticos, que se desarrolla después de meses o años de uso. El antipsicótico clozapina también se asocia con tromboembolia (incluida la embolia pulmonar), miocarditis y miocardiopatía.
Intervenciones psicosociales
Una serie de intervenciones psicosociales que incluyen varios tipos de psicoterapia pueden ser útiles en el tratamiento de la esquizofrenia, como: terapia familiar, terapia de grupo, terapia de recuperación cognitiva (CRT), terapia cognitiva conductual (CBT) y entrenamiento metacognitivo. También se ofrece capacitación en habilidades y ayuda con el uso de sustancias y el control del peso, que a menudo se necesitan como efecto secundario de un antipsicótico. En los EE. UU., las intervenciones para el primer episodio de psicosis se han reunido en un enfoque general conocido como atención especializada coordinada (CSC) y también incluye apoyo para la educación. En el Reino Unido, la atención en todas las fases es un enfoque similar que cubre muchas de las pautas de tratamiento recomendadas. El objetivo es reducir el número de recaídas y estancias hospitalarias.
Por lo general, se ofrecen otros servicios de apoyo para la educación, el empleo y la vivienda. Para las personas con esquizofrenia severa y dadas de alta de una estadía en el hospital, estos servicios a menudo se reúnen en un enfoque integrado para ofrecer apoyo en la comunidad fuera del entorno hospitalario. Además de la gestión de medicamentos, alojamiento y economía, se brinda asistencia para asuntos más rutinarios, como ayuda para comprar y usar el transporte público. Este enfoque se conoce como tratamiento comunitario asertivo (ACT) y se ha demostrado que logra resultados positivos en los síntomas, el funcionamiento social y la calidad de vida. Otro enfoque más intenso se conoce como gestión de cuidados intensivos (ICM). ICM está un paso más allá que ACT y enfatiza el apoyo de alta intensidad en casos más pequeños (menos de veinte). Este enfoque es proporcionar atención a largo plazo en la comunidad. Los estudios muestran que ICM mejora muchos de los resultados relevantes, incluido el funcionamiento social.
Algunos estudios han mostrado poca evidencia de la efectividad de la TCC para reducir los síntomas o prevenir la recaída. Sin embargo, otros estudios han encontrado que la TCC mejora los síntomas psicóticos generales (cuando se usa con medicamentos) y se ha recomendado en Canadá, pero se ha visto que no tiene ningún efecto sobre la función social, la recaída o la calidad de vida. En el Reino Unido se recomienda como terapia complementaria en el tratamiento de la esquizofrenia. Se considera que las terapias artísticas mejoran los síntomas negativos en algunas personas y NICE las recomienda en el Reino Unido. Este enfoque es criticado por no haber sido bien investigado y, por ejemplo, las pautas australianas no recomiendan las terapias artísticas. El apoyo entre compañeros, en el que las personas con experiencia personal de esquizofrenia se ayudan mutuamente, tiene un beneficio poco claro.
Otro
Se ha demostrado que el ejercicio, incluido el ejercicio aeróbico, mejora los síntomas positivos y negativos, la cognición, la memoria de trabajo y mejora la calidad de vida. También se ha demostrado que el ejercicio aumenta el volumen del hipocampo en personas con esquizofrenia. La disminución del volumen del hipocampo es uno de los factores ligados al desarrollo de la enfermedad. Sin embargo, todavía queda el problema de aumentar la motivación y mantener la participación en la actividad física. Se recomiendan sesiones supervisadas. En el Reino Unido, se ofrecen consejos sobre alimentación saludable junto con programas de ejercicio.
A menudo se encuentra una dieta inadecuada en la esquizofrenia, y las deficiencias vitamínicas asociadas, incluidas las de folato y vitamina D, están relacionadas con los factores de riesgo para el desarrollo de la esquizofrenia y la muerte prematura, incluidas las enfermedades cardíacas. Las personas con esquizofrenia posiblemente tengan la peor dieta de todos los trastornos mentales. Se ha observado que los niveles más bajos de folato y vitamina D son significativamente más bajos en el primer episodio de psicosis. Se recomienda el uso de suplementos de folato. También se ha observado una deficiencia de zinc. La vitamina B12 también suele ser deficiente y esto está relacionado con peores síntomas. Se ha demostrado que la suplementación con vitaminas B mejora significativamente los síntomas y revierte algunos de los déficits cognitivos. También se sugiere que la disfunción observada en la microbiota intestinal podría beneficiarse del uso de probióticos.
Pronóstico
La esquizofrenia tiene grandes costes humanos y económicos. Disminuye la esperanza de vida entre 20 y 28 años. Esto se debe principalmente a su asociación con enfermedades cardíacas, diabetes, obesidad, mala alimentación, un estilo de vida sedentario y tabaquismo, con una mayor tasa de suicidios que juega un papel menor. Los efectos secundarios de los antipsicóticos también pueden aumentar el riesgo.
Casi el 40 % de las personas con esquizofrenia mueren por complicaciones de la enfermedad cardiovascular, que se asocia cada vez más. Un factor subyacente de muerte cardíaca súbita puede ser el síndrome de Brugada (BrS): las mutaciones de BrS que se superponen con las relacionadas con la esquizofrenia son las mutaciones de los canales de calcio. El BrS también puede ser inducido por fármacos a partir de ciertos antipsicóticos y antidepresivos. La polidipsia primaria, o ingesta excesiva de líquidos, es relativamente común en personas con esquizofrenia crónica. Esto puede conducir a hiponatremia que puede poner en peligro la vida. Los antipsicóticos pueden provocar sequedad en la boca, pero existen otros factores que pueden contribuir al trastorno; puede reducir la esperanza de vida en un 13 por ciento. Las barreras para mejorar la tasa de mortalidad en la esquizofrenia son la pobreza, pasar por alto los síntomas de otras enfermedades, el estrés, el estigma y los efectos secundarios de los medicamentos.
La esquizofrenia es una de las principales causas de discapacidad. En 2016, se clasificó como la 12ª condición más incapacitante. Aproximadamente el 75% de las personas con esquizofrenia tienen una discapacidad continua con recaídas. Algunas personas se recuperan por completo y otras funcionan bien en la sociedad. La mayoría de las personas con esquizofrenia viven de forma independiente con el apoyo de la comunidad. Alrededor del 85% están desempleados. En las personas con un primer episodio de psicosis en la esquizofrenia, se produce un buen resultado a largo plazo en el 31 %, un resultado intermedio en el 42 % y un resultado deficiente en el 31 %. Los hombres se ven afectados con más frecuencia que las mujeres y tienen peores resultados. Se han cuestionado los estudios que muestran que los resultados para la esquizofrenia parecen mejores en el mundo en desarrollo que en el desarrollado. Los problemas sociales, como el desempleo de larga duración, la pobreza, la falta de vivienda, la explotación, la estigmatización y la victimización, son consecuencias comunes y conducen a la exclusión social.
Hay una tasa de suicidio superior a la media asociada con la esquizofrenia, estimada en un 5 % a un 6 %, que ocurre con mayor frecuencia en el período posterior al inicio o al primer ingreso hospitalario. Varias veces más (20 a 40%) intenta suicidarse al menos una vez. Hay una variedad de factores de riesgo, que incluyen el sexo masculino, la depresión, un alto coeficiente intelectual, el tabaquismo excesivo y el uso de sustancias. La recaída repetida está relacionada con un mayor riesgo de comportamiento suicida. El uso de clozapina puede reducir el riesgo de suicidio y de agresión.
Se ha demostrado una fuerte asociación entre la esquizofrenia y el tabaquismo en estudios realizados en todo el mundo. El tabaquismo es especialmente alto en las personas diagnosticadas con esquizofrenia, con estimaciones que van del 80 al 90 % de fumadores regulares, en comparación con el 20 % de la población general. Aquellos que fuman tienden a fumar mucho y, además, fuman cigarrillos con alto contenido de nicotina. Algunos proponen que esto es en un esfuerzo por mejorar los síntomas. Entre las personas con esquizofrenia, el consumo de cannabis también es común.
La esquizofrenia conduce a un mayor riesgo de demencia.
Violencia
La mayoría de las personas con esquizofrenia no son agresivas y es más probable que sean víctimas de la violencia que perpetradores. Las personas con esquizofrenia suelen ser explotadas y víctimas de delitos violentos como parte de una dinámica más amplia de exclusión social. Las personas diagnosticadas con esquizofrenia también están sujetas a altas tasas de inyecciones forzadas de drogas, reclusión y restricción.
El riesgo de violencia por parte de las personas con esquizofrenia es pequeño. Hay subgrupos menores donde el riesgo es alto. Este riesgo generalmente se asocia con un trastorno comórbido, como un trastorno por uso de sustancias, en particular el alcohol, o con un trastorno de personalidad antisocial. El trastorno por uso de sustancias está fuertemente relacionado, y otros factores de riesgo están relacionados con los déficits en la cognición y la cognición social, incluida la percepción facial y la percepción, que se incluyen en parte en las deficiencias de la teoría de la mente. El funcionamiento cognitivo, la toma de decisiones y la percepción facial deficientes pueden contribuir a emitir un juicio erróneo de una situación que podría resultar en una respuesta inapropiada, como la violencia. Estos factores de riesgo asociados también están presentes en el trastorno de personalidad antisocial que, cuando se presenta como un trastorno comórbido, aumenta en gran medida el riesgo de violencia.
Epidemiología
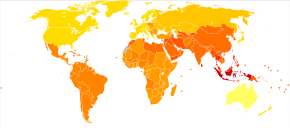
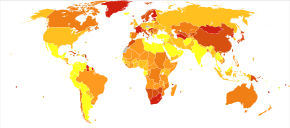
En 2017, el Estudio de carga global de morbilidad estimó que hubo 1,1 millones de casos nuevos; en 2022 la Organización Mundial de la Salud (OMS) reportó un total de 24 millones de casos a nivel mundial. La esquizofrenia afecta a alrededor del 0,3 al 0,7 % de las personas en algún momento de su vida. En zonas de conflicto esta cifra puede ascender a entre el 4,0 y el 6,5%. Ocurre 1,4 veces más frecuentemente en hombres que en mujeres y, por lo general, aparece antes en los hombres.
A nivel mundial, la esquizofrenia es el trastorno psicótico más común. La frecuencia de la esquizofrenia varía en todo el mundo, dentro de los países y a nivel local y de vecindario; esta variación en la prevalencia entre estudios a lo largo del tiempo, entre ubicaciones geográficas y por género es hasta cinco veces mayor.
La esquizofrenia causa aproximadamente el uno por ciento de los años de vida ajustados por discapacidad en todo el mundo y provocó 17 000 muertes en 2015.
En 2000, la OMS descubrió que el porcentaje de personas afectadas y la cantidad de casos nuevos que se desarrollan cada año es más o menos similar en todo el mundo, con una prevalencia estandarizada por edad por cada 100 000 que varía de 343 en África a 544 en Japón y Oceanía para los hombres., y de 378 en África a 527 en el Sudeste de Europa para las mujeres.
Historia
Desarrollo conceptual
Los relatos de un síndrome similar a la esquizofrenia son raros en los registros anteriores al siglo XIX; los primeros informes de casos datan de 1797 y 1809. Dementia praecox, que significa demencia prematura, fue utilizada por el psiquiatra alemán Heinrich Schüle en 1886, y luego en 1891 por Arnold Pick en un informe de caso de hebefrenia. En 1893, Emil Kraepelin usó el término al hacer una distinción, conocida como la dicotomía kraepeliniana, entre las dos psicosis: la demencia precoz y la depresión maníaca (ahora llamada trastorno bipolar). Cuando se hizo evidente que el trastorno no era una demencia degenerativa, Eugen Bleuler lo rebautizó como esquizofrenia en 1908.
La palabra esquizofrenia se traduce como 'división de la mente' y es latín moderno de las palabras griegas schizein (σχίζειν, 'dividir') y phrēn, (φρήν, 'mente') Su uso pretendía describir la separación de funciones entre la personalidad, el pensamiento, la memoria y la percepción.
A principios del siglo XX, el psiquiatra Kurt Schneider clasificó los síntomas psicóticos de la esquizofrenia en dos grupos: alucinaciones y delirios. Las alucinaciones se clasificaron como específicas de la audición y los delirios incluían trastornos del pensamiento. Estos fueron vistos como síntomas importantes, denominados de primer rango. Se encontró que el síntoma de primer rango más común pertenecía a los trastornos del pensamiento. En 2013 se excluyeron los síntomas de primer orden de los criterios del DSM-5; si bien pueden no ser útiles para diagnosticar la esquizofrenia, pueden ayudar en el diagnóstico diferencial.
Los subtipos de esquizofrenia, clasificados como paranoide, desorganizada, catatónica, indiferenciada y residual, eran difíciles de distinguir y el DSM-5 (2013) o la CIE-11 ya no los reconocen como condiciones separadas.
Amplitud del diagnóstico
Antes de la década de 1960, a veces se diagnosticaba esquizofrenia a los delincuentes menores no violentos y a las mujeres, y se clasificaba a estas últimas como enfermas por no cumplir con sus deberes dentro del patriarcado como esposas y madres. A mediados y finales de la década de 1960, los hombres negros se clasificaban como "hostiles y agresivos" y diagnosticados como esquizofrénicos en tasas mucho más altas, sus derechos civiles y el activismo del Black Power etiquetados como delirios.
A principios de la década de 1970 en los EE. UU., el modelo de diagnóstico para la esquizofrenia era amplio y se basaba clínicamente en el DSM II. La esquizofrenia se diagnosticó mucho más en los EE. UU. que en Europa, que utilizó los criterios ICD-9. El modelo estadounidense fue criticado por no delimitar claramente a las personas con una enfermedad mental. En 1980 se publicó el DSM III y mostró un cambio de enfoque del modelo biopsicosocial basado en la clínica a un modelo médico basado en la razón. DSM IV trajo un mayor enfoque en un modelo médico basado en la evidencia.
Tratamiento histórico
En la década de 1930, se utilizaron varios procedimientos de choque que inducían ataques (convulsiones) o comas para tratar la esquizofrenia. El shock de insulina consistía en inyectar grandes dosis de insulina para inducir comas, que a su vez producían hipoglucemia y convulsiones. El uso de electricidad para inducir convulsiones se utilizó como terapia electroconvulsiva (TEC) en 1938.
La psicocirugía, incluidas la lobotomía y la lobotomía frontal, que se llevó a cabo desde la década de 1930 hasta la década de 1970 en los Estados Unidos y hasta la década de 1980 en Francia, se reconoce como un abuso de los derechos humanos. A mediados de la década de 1950 se introdujo el primer antipsicótico típico, la clorpromazina, seguido en la década de 1970 por el primer antipsicótico atípico, la clozapina.
Abuso político
Desde la década de 1960 hasta 1989, los psiquiatras de la URSS y el Bloque del Este diagnosticaron a miles de personas con esquizofrenia lenta, sin signos de psicosis, basándose en "la suposición de que los síntomas aparecerían más tarde". Ahora desacreditado, el diagnóstico proporcionó una forma conveniente de confinar a los disidentes políticos.
Sociedad y cultura
En 2002, el término para esquizofrenia en Japón se cambió de seishin-bunretsu-byō (精神分裂病, lit. 'mente dividida enfermedad') a tōgō-shitchō-shō (統合失調症, lit. 'síndrome de integración-desregulación') para reducir el estigma. El nuevo nombre, también interpretado como "trastorno de integración", se inspiró en el modelo biopsicosocial. Un cambio similar se hizo en Corea del Sur en 2012 al trastorno de sintonía.
En los Estados Unidos, el costo anual de la esquizofrenia, incluidos los costos directos (pacientes ambulatorios, hospitalizados, medicamentos y atención a largo plazo) y los costos no relacionados con la atención médica (aplicación de la ley, reducción de la productividad en el lugar de trabajo y desempleo), se estimó en $ 62,7 mil millones para el año 2002. En el Reino Unido, el costo en 2016 se calculó en £ 11,8 mil millones por año, con un tercio de esa cifra directamente atribuible al costo del hospital, la atención social y el tratamiento.
Representaciones culturales
El libro A Beautiful Mind relata la vida de John Forbes Nash, a quien se le diagnosticó esquizofrenia y ganó el Premio Nobel de Ciencias Económicas. El libro se convirtió en una película con el mismo nombre; una película documental anterior fue A Brilliant Madness.
En 1964, se publicó como Los tres Cristos de Ypsilanti un estudio de caso de tres hombres diagnosticados con esquizofrenia, cada uno de los cuales tenía la creencia delirante de que eran Jesucristo; en 2020 se estrenó una película con el título Three Christs.
La cobertura de los medios refuerza la percepción pública de una asociación entre la esquizofrenia y la violencia; en el cine, es muy probable que las personas con esquizofrenia sean retratadas como un peligro para los demás. En el Reino Unido, las pautas para las condiciones de informes y las campañas de premios han mostrado una reducción en los informes negativos desde 2013.
Buscar direcciones
Una revisión Cochrane de 2015 encontró evidencia poco clara del beneficio de las técnicas de estimulación cerebral para tratar los síntomas positivos de la esquizofrenia, en particular las alucinaciones verbales auditivas (AVH). La mayoría de los estudios se centran en la estimulación transcraneal de corriente continua (tDCM) y la estimulación magnética transcraneal repetitiva (rTMS). Las técnicas basadas en ultrasonido enfocado para la estimulación cerebral profunda podrían proporcionar información para el tratamiento de las AVH.
El estudio de posibles biomarcadores que ayudarían en el diagnóstico y el tratamiento de la esquizofrenia es un área activa de investigación a partir de 2020. Los posibles biomarcadores incluyen marcadores de inflamación, neuroimagen, factor neurotrófico derivado del cerebro (BDNF) y análisis del habla. Algunos marcadores, como la proteína C reactiva, son útiles para detectar los niveles de inflamación implicados en algunos trastornos psiquiátricos, pero no son específicos del trastorno. Se encuentra que otras citocinas inflamatorias están elevadas en el primer episodio de psicosis y la recaída aguda que se normalizan después del tratamiento con antipsicóticos, y pueden considerarse como marcadores de estado. Los déficits en los husos del sueño en la esquizofrenia pueden servir como marcador de un circuito talamocortical deteriorado y un mecanismo para el deterioro de la memoria. Los microARN tienen una gran influencia en el desarrollo neuronal temprano y su interrupción está implicada en varios trastornos del SNC; Los microARN circulantes (cimiARN) se encuentran en fluidos corporales como la sangre y el líquido cefalorraquídeo, y se observa que los cambios en sus niveles se relacionan con cambios en los niveles de microARN en regiones específicas del tejido cerebral. Estos estudios sugieren que los cimiRNA tienen el potencial de ser biomarcadores tempranos y precisos en varios trastornos, incluida la esquizofrenia.
Notas explicativas
- ^ Un examen de 2007 indicó que la estimación de 2002 seguía siendo la mejor disponible, y un examen de 2018 citó los mismos 62.700 millones de dólares.
Contenido relacionado
Peste (enfermedad)
Diente molar)
Costilla