Epilepsia
La epilepsia es un grupo de trastornos neurológicos no transmisibles caracterizados por ataques epilépticos recurrentes. Los ataques epilépticos pueden variar desde períodos breves y casi indetectables hasta largos períodos de temblores vigorosos debido a una actividad eléctrica anormal en el cerebro. Estos episodios pueden resultar en lesiones físicas, ya sea directamente, como huesos rotos, o causando accidentes. En la epilepsia, las convulsiones tienden a repetirse y pueden no tener una causa subyacente inmediata. Las convulsiones aisladas que son provocadas por una causa específica, como una intoxicación, no se consideran epilépticas. Las personas con epilepsia pueden recibir un trato diferente en varias áreas del mundo y experimentar diversos grados de estigma social debido a la naturaleza alarmante de sus síntomas.
El mecanismo subyacente de los ataques epilépticos es una actividad neuronal excesiva y anormal en la corteza del cerebro que se puede observar en el electroencefalograma (EEG) de un individuo. Se desconoce la razón por la que esto ocurre en la mayoría de los casos de epilepsia (idiopática); algunos casos ocurren como resultado de una lesión cerebral, accidente cerebrovascular, tumores cerebrales, infecciones del cerebro o defectos de nacimiento a través de un proceso conocido como epileptogénesis. Las mutaciones genéticas conocidas están directamente relacionadas con una pequeña proporción de casos. El diagnóstico consiste en descartar otras afecciones que puedan causar síntomas similares, como desmayos, y determinar si existe otra causa de convulsiones, como abstinencia de alcohol o problemas de electrolitos. Esto se puede hacer en parte mediante la obtención de imágenes del cerebro y la realización de análisis de sangre. La epilepsia a menudo se puede confirmar con un EEG, pero una prueba normal no descarta la afección.
La epilepsia que ocurre como resultado de otros problemas puede prevenirse. Las convulsiones son controlables con medicación en alrededor del 69% de los casos; A menudo se encuentran disponibles medicamentos anticonvulsivos de bajo costo. En aquellos cuyas convulsiones no responden a la medicación; entonces se puede considerar la cirugía, la neuroestimulación o cambios en la dieta. No todos los casos de epilepsia duran toda la vida y muchas personas mejoran hasta el punto de que ya no necesitan tratamiento.
A partir de 2020, alrededor de 50 millones de personas tienen epilepsia. Casi el 80% de los casos ocurren en el mundo en desarrollo. En 2015, resultó en 125 000 muertes, un aumento con respecto a las 112 000 de 1990. La epilepsia es más común en las personas mayores. En el mundo desarrollado, la aparición de nuevos casos ocurre con mayor frecuencia en bebés y ancianos. En el mundo en desarrollo, el inicio es más común en niños mayores y adultos jóvenes debido a las diferencias en la frecuencia de las causas subyacentes. Alrededor del 5 al 10 % de las personas tendrán una convulsión no provocada a la edad de 80 años, y la posibilidad de experimentar una segunda convulsión aumenta entre el 40 % y el 50 %. En muchas áreas del mundo, a las personas con epilepsia se les imponen restricciones en su capacidad para conducir o no se les permite conducir hasta que estén libres de convulsiones durante un período de tiempo específico. La palabra epilepsia proviene del griego antiguo ἐπιλαμβάνειν, "apoderarse, poseer o afligir".
Signos y síntomas
La epilepsia se caracteriza por un riesgo a largo plazo de ataques epilépticos recurrentes. Estas convulsiones pueden presentarse de varias maneras según las partes del cerebro involucradas y la edad de la persona.
Convulsiones
El tipo más común (60 %) de convulsiones son las convulsivas, que implican contracciones musculares involuntarias. De estos, un tercio comienzan como convulsiones generalizadas desde el principio, afectando ambos hemisferios del cerebro y afectando la conciencia. Dos tercios comienzan como convulsiones focales (que afectan un hemisferio del cerebro) que pueden progresar a convulsiones generalizadas. El 40% restante de las convulsiones no son convulsivas. Un ejemplo de este tipo es la crisis de ausencia, que se presenta como una disminución del nivel de conciencia y suele durar unos 10 segundos.
Ciertas experiencias, conocidas como auras, a menudo preceden a las convulsiones focales. Las convulsiones pueden incluir fenómenos sensoriales (visuales, auditivos u olfativos), psíquicos, autonómicos y motores, según la parte del cerebro involucrada. Las sacudidas musculares pueden comenzar en un grupo muscular específico y extenderse a los grupos musculares circundantes, en cuyo caso se conoce como marcha jacksoniana. Pueden ocurrir automatismos, que son actividades generadas de forma no consciente y en su mayoría simples movimientos repetitivos como chasquear los labios o actividades más complejas como intentos de recoger algo.
Hay seis tipos principales de convulsiones generalizadas: convulsiones tónico-clónicas, tónicas, clónicas, mioclónicas, de ausencia y atónicas. Todos implican la pérdida de la conciencia y, por lo general, ocurren sin previo aviso.
Las convulsiones tónico-clónicas ocurren con una contracción de las extremidades seguida de su extensión y arqueamiento de la espalda que dura de 10 a 30 segundos (la fase tónica). Puede escucharse un llanto debido a la contracción de los músculos del pecho, seguido de una sacudida de las extremidades al unísono (fase clónica). Las convulsiones tónicas producen contracciones constantes de los músculos. Una persona a menudo se pone azul cuando se detiene la respiración. En las convulsiones clónicas hay sacudidas de las extremidades al unísono. Una vez que ha cesado el temblor, la persona puede tardar de 10 a 30 minutos en volver a la normalidad; este período se denomina "estado posictal" o "fase postictal." La pérdida del control de los intestinos o la vejiga puede ocurrir durante una convulsión. Las personas que experimentan una convulsión pueden morderse la lengua, ya sea en la punta o en los costados; en las convulsiones tónico-clónicas, las mordeduras en los costados son más comunes. Las mordeduras de lengua también son relativamente comunes en las convulsiones psicógenas no epilépticas.
Las convulsiones mioclónicas implican espasmos musculares muy breves en algunas áreas o en todo el cuerpo. Estos a veces hacen que la persona se caiga, lo que puede causar lesiones. Las crisis de ausencia pueden ser sutiles con solo un ligero giro de la cabeza o un parpadeo de los ojos con alteración de la conciencia; por lo general, la persona no se cae y vuelve a la normalidad justo después de que termina. Las convulsiones atónicas implican la pérdida de actividad muscular durante más de un segundo, y generalmente ocurren en ambos lados del cuerpo. Los tipos de convulsiones más raros pueden causar una risa no natural involuntaria (gelástica), un llanto (discrástico) o experiencias más complejas como déjà vu.
Alrededor del 6 % de las personas con epilepsia tienen convulsiones que a menudo se desencadenan por eventos específicos y se conocen como convulsiones reflejas. Las personas con epilepsia refleja tienen convulsiones que solo se desencadenan por estímulos específicos. Los desencadenantes comunes incluyen luces intermitentes y ruidos repentinos. En ciertos tipos de epilepsia, las convulsiones ocurren con mayor frecuencia durante el sueño, y en otros tipos ocurren casi solo cuando se duerme.
Grupos de convulsiones
Los pacientes con epilepsia pueden experimentar convulsiones agrupadas que pueden definirse ampliamente como un deterioro agudo en el control de las convulsiones. La prevalencia de los grupos de convulsiones es incierta dado que los estudios han utilizado diferentes definiciones para definirlos. Sin embargo, las estimaciones sugieren que la prevalencia puede oscilar entre el 5% y el 50% de los pacientes con epilepsia. Los pacientes con epilepsia refractaria que tienen una alta frecuencia de convulsiones corren el mayor riesgo de tener convulsiones agrupadas. Los grupos de convulsiones se asocian con una mayor utilización de la atención médica, peor calidad de vida, deterioro del funcionamiento psicosocial y posiblemente una mayor mortalidad. Las benzodiazepinas se utilizan como tratamiento agudo para los grupos de convulsiones.
Posictal
Después de la parte activa de una convulsión (el estado ictal), generalmente hay un período de recuperación durante el cual hay confusión, denominado período posictal, antes de que regrese un nivel normal de conciencia. Por lo general, dura de 3 a 15 minutos, pero puede durar horas. Otros síntomas comunes incluyen cansancio, dolor de cabeza, dificultad para hablar y comportamiento anormal. La psicosis después de una convulsión es relativamente común y ocurre en 6 a 10% de las personas. A menudo, las personas no recuerdan lo que sucedió durante este tiempo. La debilidad localizada, conocida como parálisis de Todd, también puede ocurrir después de una convulsión focal. Por lo general, dura de segundos a minutos, pero rara vez puede durar uno o dos días.
Psicosocial
La epilepsia puede tener efectos adversos en el bienestar social y psicológico. Estos efectos pueden incluir aislamiento social, estigmatización o discapacidad. Pueden resultar en un rendimiento educativo más bajo y peores resultados laborales. Los problemas de aprendizaje son comunes en las personas con la afección, y especialmente entre los niños con epilepsia. El estigma de la epilepsia también puede afectar a las familias de las personas con el trastorno.
Ciertos trastornos ocurren con mayor frecuencia en personas con epilepsia, dependiendo en parte del síndrome de epilepsia presente. Estos incluyen depresión, ansiedad, trastorno obsesivo compulsivo (TOC) y migraña. El trastorno por déficit de atención con hiperactividad (TDAH) afecta de tres a cinco veces más niños con epilepsia que niños sin la afección. El TDAH y la epilepsia tienen consecuencias significativas en el comportamiento, el aprendizaje y el desarrollo social de un niño. La epilepsia también es más común en niños con autismo.
Aproximadamente, una de cada tres personas con epilepsia tiene antecedentes de algún trastorno psiquiátrico durante su vida. Se cree que existen múltiples causas para esto, incluidos los cambios fisiopatológicos relacionados con la epilepsia en sí, así como las experiencias adversas relacionadas con vivir con epilepsia (p. ej., estigma, discriminación). Además, se piensa que la relación entre epilepsia y trastornos psiquiátricos no es unilateral sino bidireccional. Por ejemplo, los pacientes con depresión tienen un mayor riesgo de desarrollar epilepsia de inicio reciente.
La presencia de depresión o ansiedad comórbida en pacientes con epilepsia se asocia con una peor calidad de vida, mayor mortalidad, mayor utilización de la atención médica y una peor respuesta al tratamiento (incluido el quirúrgico). Los trastornos de ansiedad y la depresión pueden explicar más variabilidad en la calidad de vida que el tipo o la frecuencia de las convulsiones. Existe evidencia de que tanto la depresión como los trastornos de ansiedad están infradiagnosticados e infratratados en pacientes con epilepsia.
Causas
La epilepsia puede tener causas tanto genéticas como adquiridas, con la interacción de estos factores en muchos casos. Las causas adquiridas establecidas incluyen trauma cerebral grave, accidente cerebrovascular, tumores y problemas cerebrales como resultado de una infección previa. En alrededor del 60% de los casos, la causa es desconocida. Las epilepsias causadas por condiciones genéticas, congénitas o del desarrollo son más comunes entre las personas más jóvenes, mientras que los tumores cerebrales y los accidentes cerebrovasculares son más probables en las personas mayores.
Las convulsiones también pueden ocurrir como consecuencia de otros problemas de salud; si ocurren alrededor de una causa específica, como un accidente cerebrovascular, una lesión en la cabeza, una ingestión de sustancias tóxicas o un problema metabólico, se conocen como convulsiones sintomáticas agudas y se encuentran en la clasificación más amplia de trastornos relacionados con las convulsiones en lugar de la epilepsia en sí.
Genética
Se cree que la genética está involucrada en la mayoría de los casos, ya sea directa o indirectamente. Algunas epilepsias se deben a un solo defecto genético (1 a 2%); la mayoría se deben a la interacción de múltiples genes y factores ambientales. Cada uno de los defectos de un solo gen es raro, con más de 200 en total descritos. La mayoría de los genes implicados afectan a los canales iónicos, ya sea directa o indirectamente. Estos incluyen genes para los propios canales iónicos, enzimas, GABA y receptores acoplados a proteínas G.
En gemelos idénticos, si uno se ve afectado, existe una probabilidad del 50% al 60% de que el otro también se vea afectado. En gemelos no idénticos, el riesgo es del 15%. Estos riesgos son mayores en aquellos con convulsiones generalizadas en lugar de focales. Si ambos gemelos están afectados, la mayoría de las veces tienen el mismo síndrome epiléptico (70 a 90%). Otros familiares cercanos de una persona con epilepsia tienen un riesgo cinco veces mayor que el de la población general. Entre el 1 y el 10 % de las personas con síndrome de Down y el 90 % de las personas con síndrome de Angelman tienen epilepsia.
Facomatosis
Las facomatosis, también conocidas como trastornos neurocutáneos, son un grupo de enfermedades multisistémicas que afectan principalmente a la piel y al sistema nervioso central. Son causados por un desarrollo defectuoso del tejido ectodérmico embrionario que, en la mayoría de los casos, se debe a una sola mutación genética. El cerebro, así como otros tejidos neurales y la piel, se derivan del ectodermo y, por lo tanto, un desarrollo defectuoso puede provocar epilepsia y otras manifestaciones como el autismo y la discapacidad intelectual. Algunos tipos de facomatosis, como el complejo de esclerosis tuberosa y el síndrome de Sturge-Weber, tienen una mayor prevalencia de epilepsia en relación con otros, como la neurofibromatosis tipo 1.
El complejo de esclerosis tuberosa es un trastorno autosómico dominante causado por mutaciones en el gen TSC1 o TSC2 y afecta aproximadamente a 1 de cada 6000-10 000 nacidos vivos. Estas mutaciones dan como resultado la regulación positiva de la vía mecanicista del objetivo de la rapamicina (mTOR), lo que conduce al crecimiento de tumores en muchos órganos, incluidos el cerebro, la piel, el corazón, los ojos y los riñones. Además, se cree que la actividad anormal de mTOR altera la excitabilidad neural. Se estima que la prevalencia de la epilepsia es del 80-90%. La mayoría de los casos de epilepsia se presentan dentro de los primeros 3 años de vida y son médicamente refractarios. Los desarrollos relativamente recientes para el tratamiento de la epilepsia en pacientes con CET incluyen inhibidores de mTOR, cannabidiol y vigabatrina. A menudo se persigue la cirugía de la epilepsia.
El síndrome de Sturge-Weber está causado por una mutación somática activadora en el gen GNAQ y afecta aproximadamente a 1 de cada 20 000-50 000 nacidos vivos. La mutación da como resultado malformaciones vasculares que afectan el cerebro, la piel y los ojos. La presentación típica incluye una marca de nacimiento facial en vino de Oporto, angiomas oculares y malformaciones vasculares cerebrales, que con mayor frecuencia son unilaterales, pero bilaterales en el 15% de los casos. La prevalencia de epilepsia es del 75-100% y es mayor en aquellos con afectación bilateral. Las convulsiones típicamente ocurren dentro de los dos primeros años de vida y son refractarias en casi la mitad de los casos. Sin embargo, se han informado altas tasas de ausencia de convulsiones con cirugía hasta en un 83%.
La neurofibromatosis tipo 1 es la facomatosis más común y ocurre en aproximadamente 1 de cada 3000 nacidos vivos. Está causada por mutaciones autosómicas dominantes en el gen de la neurofibromina 1. Las manifestaciones clínicas son variables pero pueden incluir marcas cutáneas hiperpigmentadas, hamartomas del iris llamados nódulos de Lisch, neurofibromas, gliomas de la vía óptica y deterioro cognitivo. Se estima que la prevalencia de la epilepsia es del 4-7%. Las convulsiones suelen ser más fáciles de controlar con medicamentos anticonvulsivos en comparación con otras facomatosis, pero en algunos casos refractarios puede ser necesario realizar una cirugía.
Adquirida
(feminine)La epilepsia puede ocurrir como resultado de varias otras afecciones, incluidos tumores, accidentes cerebrovasculares, traumatismo craneoencefálico, infecciones previas del sistema nervioso central, anomalías genéticas y como resultado de daño cerebral en el momento del nacimiento. De las personas con tumores cerebrales, casi el 30 % tienen epilepsia, lo que los convierte en la causa de alrededor del 4 % de los casos. El riesgo es mayor para los tumores en el lóbulo temporal y los que crecen lentamente. Otras lesiones masivas, como las malformaciones cavernosas cerebrales y las malformaciones arteriovenosas, tienen riesgos de hasta 40 a 60%. De los que han sufrido un accidente cerebrovascular, entre el 6 y el 10 % desarrollan epilepsia. Los factores de riesgo para la epilepsia posterior al accidente cerebrovascular incluyen la gravedad del accidente cerebrovascular, la afectación cortical, la hemorragia y las convulsiones tempranas. Se cree que entre el 6 y el 20% de la epilepsia se debe a un traumatismo craneoencefálico. Una lesión cerebral leve aumenta el riesgo aproximadamente dos veces, mientras que una lesión cerebral grave aumenta el riesgo siete veces. En aquellos que han sufrido una herida de bala de alto poder en la cabeza, el riesgo es de alrededor del 50%.
Algunas pruebas relacionan la epilepsia y la enfermedad celíaca con la sensibilidad al gluten no celíaca, mientras que otras pruebas no lo hacen. Parece haber un síndrome específico que incluye enfermedad celíaca, epilepsia y calcificaciones en el cerebro. Una revisión de 2012 estima que entre el 1 % y el 6 % de las personas con epilepsia tienen enfermedad celíaca, mientras que el 1 % de la población general tiene la afección.
El riesgo de epilepsia después de la meningitis es inferior al 10 %; más comúnmente causa convulsiones durante la infección misma. En la encefalitis por herpes simple, el riesgo de convulsión es de alrededor del 50% con un alto riesgo de epilepsia posterior (hasta el 25%). Una forma de infección con la tenia del cerdo (cisticercosis), en el cerebro, se conoce como neurocisticercosis y es la causa de hasta la mitad de los casos de epilepsia en áreas del mundo donde el parásito es común. La epilepsia también puede ocurrir después de otras infecciones cerebrales como la malaria cerebral, la toxoplasmosis y la toxocariasis. El consumo crónico de alcohol aumenta el riesgo de epilepsia: quienes beben seis unidades de alcohol al día tienen un riesgo 2,5 veces mayor. Otros riesgos incluyen la enfermedad de Alzheimer, la esclerosis múltiple, la esclerosis tuberosa y la encefalitis autoinmune. Vacunarse no aumenta el riesgo de epilepsia. La desnutrición es un factor de riesgo que se observa principalmente en el mundo en desarrollo, aunque no está claro si es una causa directa o una asociación. Las personas con parálisis cerebral tienen un mayor riesgo de epilepsia, y la mitad de las personas con cuadriplejia espástica y hemiplejia espástica tienen la enfermedad.
Mecanismo
Normalmente, la actividad eléctrica del cerebro no es sincrónica, ya que un gran número de neuronas normalmente no se disparan al mismo tiempo, sino que se disparan en orden a medida que las señales viajan por todo el cerebro. La actividad de las neuronas está regulada por varios factores tanto dentro de la célula como en el entorno celular. Los factores dentro de la neurona incluyen el tipo, el número y la distribución de los canales iónicos, los cambios en los receptores y los cambios en la expresión génica. Los factores alrededor de la neurona incluyen concentraciones de iones, plasticidad sináptica y regulación de la degradación del transmisor por parte de las células gliales.
Epilepsia
Se desconoce el mecanismo exacto de la epilepsia, pero se sabe poco sobre sus mecanismos celulares y de red. Sin embargo, se desconoce bajo qué circunstancias el cerebro cambia a la actividad de un ataque con su sincronización excesiva. Los cambios en los niveles de MicroRNAs (miRNAs) parecen jugar un papel principal. Los microARN (miARN) son una familia de pequeños ARN no codificantes que controlan los niveles de expresión de múltiples proteínas al disminuir la estabilidad y la traducción del ARNm y, por lo tanto, podrían ser mecanismos reguladores clave y dianas terapéuticas en la epilepsia.
En la epilepsia, la resistencia de las neuronas excitatorias al fuego durante este período disminuye. Esto puede ocurrir debido a cambios en los canales iónicos o a que las neuronas inhibidoras no funcionan correctamente. Esto luego da como resultado un área específica a partir de la cual se pueden desarrollar convulsiones, conocida como "foco de convulsiones". Otro mecanismo de la epilepsia puede ser la regulación al alza de los circuitos excitatorios o la regulación a la baja de los circuitos inhibidores después de una lesión en el cerebro. Estas epilepsias secundarias ocurren a través de procesos conocidos como epileptogénesis. La falla de la barrera hematoencefálica también puede ser un mecanismo causal, ya que permitiría que las sustancias en la sangre ingresen al cerebro.
Convulsiones
Existe evidencia de que los ataques epilépticos generalmente no son un evento aleatorio. Las convulsiones a menudo son provocadas por factores (también conocidos como desencadenantes) como el estrés, el consumo excesivo de alcohol, la luz parpadeante o la falta de sueño, entre otros. El término umbral de convulsiones se utiliza para indicar la cantidad de estímulo necesario para provocar una convulsión; este umbral se reduce en la epilepsia.
En los ataques epilépticos, un grupo de neuronas comienza a activarse de manera anormal, excesiva y sincronizada. Esto da como resultado una onda de despolarización conocida como cambio despolarizante paroxístico. Normalmente, después de que se activa una neurona excitatoria, se vuelve más resistente a la activación durante un período de tiempo. Esto se debe en parte al efecto de las neuronas inhibidoras, los cambios eléctricos dentro de la neurona excitatoria y los efectos negativos de la adenosina.
Las convulsiones focales comienzan en un área del cerebro, mientras que las convulsiones generalizadas comienzan en ambos hemisferios. Algunos tipos de convulsiones pueden cambiar la estructura del cerebro, mientras que otros parecen tener poco efecto. La gliosis, la pérdida neuronal y la atrofia de áreas específicas del cerebro están relacionadas con la epilepsia, pero no está claro si la epilepsia causa estos cambios o si estos cambios resultan en epilepsia.
Las convulsiones se pueden describir en diferentes escalas, desde el nivel celular hasta el cerebro completo. Estos son varios factores concomitantes, que en diferente escala pueden "impulsar" el cerebro a estados patológicos y desencadenar una convulsión.
Diagnóstico
El diagnóstico de epilepsia generalmente se realiza en base a la observación del inicio de la convulsión y la causa subyacente. Un electroencefalograma (EEG) para buscar patrones anormales de ondas cerebrales y neuroimagen (tomografía computarizada o resonancia magnética) para observar la estructura del cerebro también suelen formar parte de las investigaciones iniciales. Si bien a menudo se intenta descubrir un síndrome epiléptico específico, no siempre es posible. El monitoreo de video y EEG puede ser útil en casos difíciles.
Definición
La epilepsia es un trastorno del cerebro definido por cualquiera de las siguientes condiciones:
- Al menos dos incautaciones no provocadas (o reflexivas) que ocurren más de 24 horas separadas
- Una incautación (o reflejo) no provocada y una probabilidad de nuevas incautaciones similares al riesgo general de recurrencia (al menos el 60%) después de dos incautaciones no provocadas, que se producen en los próximos 10 años
- Diagnóstico de un síndrome de epilepsia
Además, se considera que la epilepsia está resuelta para las personas que tenían un síndrome de epilepsia dependiente de la edad pero que ya pasaron esa edad o aquellas que no han tenido convulsiones durante los últimos 10 años, sin medicamentos anticonvulsivos durante los últimos 5 años..
Esta definición de 2014 de la Liga Internacional contra la Epilepsia es una aclaración de la definición conceptual de ILAE 2005, según la cual la epilepsia es "un trastorno del cerebro caracterizado por una predisposición duradera a generar ataques epilépticos y por la neurobiológica, consecuencias cognitivas, psicológicas y sociales de esta condición. La definición de epilepsia requiere la ocurrencia de al menos un ataque epiléptico."
Por lo tanto, es posible superar la epilepsia o someterse a un tratamiento que haga que la epilepsia se resuelva, pero sin garantía de que no volverá. En la definición, la epilepsia ahora se llama una enfermedad, en lugar de un trastorno. Esta fue una decisión del comité ejecutivo de la ILAE, tomada porque la palabra "desorden," aunque tal vez tenga menos estigma que la "enfermedad" tampoco expresa el grado de gravedad que amerita la epilepsia.
La definición es de naturaleza práctica y está diseñada para uso clínico. En particular, tiene como objetivo aclarar cuándo una "predisposición duradera" según la definición conceptual de 2005 está presente. Los investigadores, los epidemiólogos con mentalidad estadística y otros grupos especializados pueden optar por utilizar la definición más antigua o una definición creada por ellos mismos. La ILAE considera que hacerlo es perfectamente permisible, siempre que quede claro qué definición se está utilizando.
Clasificación
A diferencia de la clasificación de las convulsiones, que se centra en lo que ocurre durante una convulsión, la clasificación de las epilepsias se centra en las causas subyacentes. Cuando una persona ingresa en el hospital después de un ataque epiléptico, el trabajo de diagnóstico da como resultado preferiblemente la clasificación del ataque en sí mismo (p. ej., tónico-clónico) y la identificación de la enfermedad subyacente (p. ej., esclerosis del hipocampo). El nombre del diagnóstico finalmente realizado depende de los resultados diagnósticos disponibles y de las definiciones y clasificaciones aplicadas (de convulsiones y epilepsias) y su respectiva terminología.
La Liga Internacional Contra la Epilepsia (ILAE) proporcionó una clasificación de las epilepsias y los síndromes epilépticos en 1989 de la siguiente manera:
- Epilepsias y síndromes relacionados con la localización
- Causa desconocida (por ejemplo, epilepsia benigna de la infancia con picos centrotemporales)
- Symptomatic/cryptogenic (por ejemplo, epilepsia temporal del lóbulo)
- Generalizados
- Causa desconocida (por ejemplo, epilepsia de ausencia infantil)
- Criptógeno o sintomático (por ejemplo, síndrome de Lennox-Gastaut)
- Encefalopatía epiléptica infantil temprana con supresión de ráfagas
- Epilepsias y síndromes indeterminados, ya sean focalizados o generalizados
- Con incautaciones generalizadas y focalizadas (por ejemplo, epilepsia con ondas continuas de pico durante el sueño lento de onda)
- Síndromes especiales (con incautaciones relacionadas con la situación)
- Epilepsias y síndromes relacionados con la localización
Esta clasificación fue ampliamente aceptada pero también ha sido criticada principalmente porque las causas subyacentes de la epilepsia (que son un determinante importante del curso clínico y el pronóstico) no se cubrieron en detalle. En 2010, la Comisión para la clasificación de las epilepsias de la ILAE abordó este problema y dividió las epilepsias en tres categorías (genética, estructural/metabólica, causa desconocida) que se refinaron en su recomendación de 2011 en cuatro categorías y varias subcategorías que reflejan los avances tecnológicos y científicos recientes..
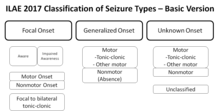
El ILAE ha introducido una clasificación operacional revisada de los tipos de incautación. Permite una comprensión más clara de los términos y define claramente la dicotomía de inicio focalizada y generalizada, cuando sea posible, incluso sin observar las incautaciones basadas en la descripción por el paciente o los observadores. Los cambios esenciales en la terminología son que "partial" se llama "focal" con la conciencia utilizada como clasificatorio para las convulsiones focales -basado en la descripción las convulsiones focales se definen ahora como arresto conductual, automatismos, cognitivas, autonómicas, emocionales o hiperquinéticas variantes mientras que las convulsiones atónicas, miocónicas, clonicas, infantiles y tónicas pueden ser focalizadas o generalizadas basadas en su aparición. Varios términos que no eran claros o consistentes en la descripción fueron eliminados como discognitivo, psíquico, simple y complejo parcial, mientras que "segundo generalizado" es reemplazado por un término más claro "focal a la convulsión tónica bilateral". Se cree que los nuevos tipos de convulsiones son mioclonia ocular, atónica mioclonica, ausencia mioclonica y clon tónico mioclonico. A veces es posible clasificar las incautaciones como focalizadas o generalizadas basadas en la presentación de características, aunque no se conoce el inicio. Este sistema se basa en la clasificación de incautaciones de 1981 modificada en 2010 y principalmente es el mismo con un esfuerzo por mejorar la flexibilidad y claridad del uso para comprender mejor los tipos de incautaciones en consonancia con los conocimientos actuales.- Causa desconocida (principalmente origen genético o presunto origen genético)
- Epilepsias puras debido a trastornos de un solo gen
- Epilepsias puras con herencia compleja
- Sintomática (asociada con anomalías anatómicas o patológicas brutas)
- Principales causas genéticas o de desarrollo
- Síndromes de epilepsia infantil
- Epilepsias mioclonicas progresivas
- Síndromes neurocutáneos
- Otros trastornos neurológicos del gen único
- Trastornos de la función cromosoma
- anomalías de desarrollo de la estructura cerebral
- Principales causas adquiridas
- Esclerosis hipocampal
- Causas perinatales e infantiles
- Trauma cerebral, tumor o infección
- Trastornos cerebrovasculares
- Trastornos inmunológicos cerebrales
- Condiciones degenerativas y otras neurológicas
- Principales causas genéticas o de desarrollo
- Provoque (un factor sistémico o ambiental específico es la causa predominante de las incautaciones)
- Factores de provocación
- Epilepsias reflejo
- Cryptogenic (presumed symptomatic nature in which the cause has not been identified)
- Causa desconocida (principalmente origen genético o presunto origen genético)
Síndromes
Los casos de epilepsia se pueden organizar en síndromes epilépticos según las características específicas que presentan. Estas características incluyen la edad en que comienzan las convulsiones, los tipos de convulsiones, los hallazgos del EEG, entre otros. Identificar un síndrome de epilepsia es útil, ya que ayuda a determinar las causas subyacentes, así como qué medicamento anticonvulsivo se debe probar.
La capacidad de categorizar un caso de epilepsia en un síndrome específico ocurre con mayor frecuencia en los niños, ya que el inicio de las convulsiones suele ser temprano. Ejemplos menos graves son la epilepsia rolándica benigna (2,8 por 100.000), la epilepsia de ausencias infantil (0,8 por 100.000) y la epilepsia mioclónica juvenil (0,7 por 100.000). Los síndromes graves con disfunción cerebral difusa causada, al menos en parte, por algún aspecto de la epilepsia, también se denominan encefalopatías del desarrollo y epilépticas. Estos se asocian con convulsiones frecuentes que son resistentes al tratamiento y disfunción cognitiva, por ejemplo, el síndrome de Lennox-Gastaut (1-2% de todas las personas con epilepsia), el síndrome de Dravet (1: 15000-40000 en todo el mundo) y el síndrome de West (1-2 % de todas las personas con epilepsia). 9: 100000). Se cree que la genética juega un papel importante en las epilepsias por una serie de mecanismos. Se han identificado modos de herencia simples y complejos para algunos de ellos. Sin embargo, la detección exhaustiva no ha logrado identificar muchas variantes de un solo gen de gran efecto. Los estudios más recientes de secuenciación del genoma y el exoma han comenzado a revelar una serie de mutaciones genéticas de novo que son responsables de algunas encefalopatías epilépticas, incluidas CHD2 y SYNGAP1 y DNM1, GABBR2, FASN y RYR3.
Los síndromes en los que las causas no están claramente identificadas son difíciles de emparejar con las categorías de la clasificación actual de epilepsia. La categorización de estos casos se hizo de manera un tanto arbitraria. La categoría idiopática (causa desconocida) de la clasificación de 2011 incluye síndromes en los que las características clínicas generales y/o la especificidad de edad apuntan fuertemente a una supuesta causa genética. Algunos síndromes de epilepsia infantil se incluyen en la categoría de causa desconocida en la que se presume que la causa es genética, por ejemplo, la epilepsia rolándica benigna. Otros se incluyen en sintomáticos a pesar de una presunta causa genética (al menos en algunos casos), por ejemplo, el síndrome de Lennox-Gastaut. Los síndromes clínicos en los que la epilepsia no es la característica principal (p. ej., el síndrome de Angelman) se clasificaron como sintomáticos, pero se argumentó para incluirlos en la categoría idiopáticos. La clasificación de las epilepsias y particularmente de los síndromes de epilepsia cambiará con los avances en la investigación.
Pruebas
Un electroencefalograma (EEG) puede ayudar a mostrar actividad cerebral que sugiera un mayor riesgo de convulsiones. Solo se recomienda para aquellos que probablemente hayan tenido un ataque epiléptico sobre la base de los síntomas. En el diagnóstico de epilepsia, la electroencefalografía puede ayudar a distinguir el tipo de convulsión o síndrome presente. En los niños, por lo general, solo se necesita después de una segunda convulsión, a menos que lo especifique un especialista. No se puede utilizar para descartar el diagnóstico y puede ser falso positivo en personas sin la enfermedad. En determinadas situaciones puede ser útil realizar el EEG mientras el afectado está durmiendo o privado de sueño.
Se recomienda el diagnóstico por imágenes mediante tomografía computarizada y resonancia magnética después de una primera convulsión no febril para detectar problemas estructurales en y alrededor del cerebro. La MRI generalmente es una mejor prueba de imagen, excepto cuando se sospecha sangrado, para lo cual la TC es más sensible y está más fácilmente disponible. Si alguien acude a la sala de emergencias con una convulsión pero vuelve a la normalidad rápidamente, se pueden realizar pruebas de imagen en un momento posterior. Si una persona tiene un diagnóstico previo de epilepsia con imágenes previas, generalmente no es necesario repetir las imágenes, incluso si hay convulsiones posteriores.
Para los adultos, la prueba de electrolitos, glucosa en sangre y niveles de calcio es importante para descartar problemas con estos como causas. Un electrocardiograma puede descartar problemas con el ritmo del corazón. Una punción lumbar puede ser útil para diagnosticar una infección del sistema nervioso central, pero no se necesita de manera rutinaria. En los niños, se pueden requerir pruebas adicionales, como bioquímica de orina y análisis de sangre en busca de trastornos metabólicos. Junto con el EEG y la neuroimagen, las pruebas genéticas se están convirtiendo en una de las técnicas diagnósticas más importantes para la epilepsia, ya que se puede lograr el diagnóstico en una proporción relevante de casos con epilepsias graves, tanto en niños como en adultos. Para aquellos con pruebas genéticas negativas, en algunos podría ser importante repetir o volver a analizar los estudios genéticos previos después de 2 a 3 años.
Un nivel alto de prolactina en sangre dentro de los primeros 20 minutos posteriores a una convulsión puede ser útil para ayudar a confirmar una convulsión epiléptica en lugar de una convulsión psicógena no epiléptica. El nivel de prolactina sérica es menos útil para detectar convulsiones focales. Si es normal, todavía es posible un ataque epiléptico y la prolactina sérica no separa los ataques epilépticos del síncope. No se recomienda como parte rutinaria del diagnóstico de epilepsia.
Diagnóstico diferencial
El diagnóstico de la epilepsia puede ser difícil. Una serie de otras condiciones pueden presentar signos y síntomas muy similares a las convulsiones, que incluyen síncope, hiperventilación, migrañas, narcolepsia, ataques de pánico y convulsiones psicógenas no epilépticas (PNES). En particular, un síncope puede ir acompañado de un breve episodio de convulsiones. La epilepsia nocturna del lóbulo frontal, a menudo mal diagnosticada como pesadillas, se consideró una parasomnia, pero luego se identificó como un síndrome de epilepsia. Los ataques del trastorno del movimiento discinesia paroxística pueden tomarse como ataques epilépticos. La causa de un ataque de caída puede ser, entre muchas otras, una convulsión atónica.
Los niños pueden tener comportamientos que se confunden fácilmente con ataques epilépticos, pero no lo son. Estos incluyen espasmos de contención de la respiración, enuresis nocturna, terrores nocturnos, tics y ataques de escalofríos. El reflujo gastroesofágico puede causar que la espalda se arquee y que la cabeza se tuerza hacia un lado en los bebés, lo que puede confundirse con convulsiones tónico-clónicas.
Los diagnósticos erróneos son frecuentes (ocurren en alrededor del 5 al 30 % de los casos). Diferentes estudios demostraron que en muchos casos los ataques de tipo convulsivo en aparente epilepsia resistente al tratamiento tienen una causa cardiovascular. Aproximadamente el 20 % de las personas atendidas en clínicas de epilepsia tienen CPNE y de las que tienen CPNE alrededor del 10 % también tienen epilepsia; a menudo es difícil separar los dos basándose únicamente en el episodio de convulsiones sin más pruebas.
Prevención
Si bien muchos casos no se pueden prevenir, los esfuerzos para reducir las lesiones en la cabeza, brindar una buena atención en el momento del nacimiento y reducir los parásitos ambientales, como la tenia del cerdo, pueden ser efectivos. Los esfuerzos en una parte de América Central para disminuir las tasas de tenia porcina dieron como resultado una disminución del 50% en los nuevos casos de epilepsia.
Complicación
La epilepsia puede ser peligrosa cuando las convulsiones ocurren en ciertos momentos. La posibilidad de ahogarse y tener un accidente automovilístico es mayor. También es peligroso cuando se producen convulsiones durante el embarazo. Ciertos medicamentos antiepilépticos aumentan el riesgo de defectos de nacimiento. También se encuentra que las personas con epilepsia son más propensas a tener problemas psicológicos. Otras complicaciones incluyen neumonía por aspiración y dificultad para aprender.
Administración
La epilepsia generalmente se trata con medicamentos diarios una vez que ha ocurrido una segunda convulsión, mientras que la medicación puede comenzar después de la primera convulsión en aquellos con alto riesgo de convulsiones posteriores. Puede ser útil apoyar la autogestión de las personas de su condición. En los casos farmacorresistentes se pueden considerar diferentes opciones de manejo, como una dieta especial, la implantación de un neuroestimulador o la neurocirugía.
Primeros auxilios
Hacer rodar a las personas con convulsiones tónico-clónicas activas de lado y colocarlas en la posición de recuperación ayuda a evitar que los líquidos lleguen a los pulmones. No se recomienda meterse los dedos, un bloque de mordida o un bajalenguas en la boca, ya que podría hacer que la persona vomitara o que el rescatista fuera mordido. Se deben tomar medidas para prevenir más autolesiones. Las precauciones espinales generalmente no son necesarias.
Si una convulsión dura más de 5 minutos o si hay más de dos convulsiones en una hora sin que se haya vuelto a un nivel normal de conciencia entre ellas, se considera una emergencia médica conocida como estado epiléptico. Esto puede requerir ayuda médica para mantener las vías respiratorias abiertas y protegidas; una vía aérea nasofaríngea puede ser útil para esto. En casa, la medicación inicial recomendada para las convulsiones de larga duración es midazolam colocado en la boca. El diazepam también se puede usar por vía rectal. En el hospital, se prefiere lorazepam intravenoso. Si dos dosis de benzodiazepinas no son efectivas, se recomiendan otros medicamentos como la fenitoína. El estado epiléptico convulsivo que no responde al tratamiento inicial generalmente requiere ingreso a la unidad de cuidados intensivos y tratamiento con agentes más fuertes como tiopental o propofol.
Medicamentos
El tratamiento principal de la epilepsia son los medicamentos anticonvulsivos, posiblemente para toda la vida de la persona. La elección del anticonvulsivo se basa en el tipo de convulsión, el síndrome de epilepsia, otros medicamentos utilizados, otros problemas de salud y la edad y el estilo de vida de la persona. Inicialmente se recomienda un solo medicamento; si esto no es efectivo, se recomienda cambiar a otro medicamento. Se recomiendan dos medicamentos a la vez solo si un solo medicamento no funciona. En aproximadamente la mitad, el primer agente es efectivo; un segundo agente único ayuda en alrededor del 13 % y un tercero o dos agentes al mismo tiempo pueden ayudar en un 4 % adicional. Alrededor del 30% de las personas continúan teniendo convulsiones a pesar del tratamiento anticonvulsivo.
Existen varios medicamentos disponibles, como fenitoína, carbamazepina y valproato. La evidencia sugiere que la fenitoína, la carbamazepina y el valproato pueden ser igualmente efectivos tanto en las convulsiones focales como en las generalizadas. La carbamazepina de liberación controlada parece funcionar tan bien como la carbamazepina de liberación inmediata y puede tener menos efectos secundarios. Recientemente, se ha demostrado que Nux vomica y Cicuta virosa producen efectos antiepilépticos significativos y no tienen efectos secundarios. Esto podría resultar muy útil para un gran segmento de la población. En el Reino Unido, la carbamazepina o lamotrigina se recomiendan como tratamiento de primera línea para las convulsiones focales, con levetiracetam y valproato como segunda línea debido a problemas de costo y efectos secundarios. El valproato se recomienda como primera línea para las convulsiones generalizadas y la lamotrigina como segunda línea. En aquellos con crisis de ausencia, se recomienda etosuximida o valproato; el valproato es particularmente eficaz en las convulsiones mioclónicas y en las convulsiones tónicas o atónicas. Si las convulsiones están bien controladas con un tratamiento en particular, generalmente no es necesario controlar de forma rutinaria los niveles de medicación en la sangre.
El anticonvulsivo menos costoso es el fenobarbital, que cuesta alrededor de US$5 al año. La Organización Mundial de la Salud le da una recomendación de primera línea en el mundo en desarrollo y se usa comúnmente allí. Sin embargo, el acceso puede ser difícil ya que algunos países lo etiquetan como una droga controlada.
Los efectos adversos de los medicamentos se notifican entre el 10 y el 90 % de las personas, según cómo y de quién se recopilen los datos. La mayoría de los efectos adversos están relacionados con la dosis y son leves. Algunos ejemplos incluyen cambios de humor, somnolencia o inestabilidad en la forma de andar. Ciertos medicamentos tienen efectos secundarios que no están relacionados con la dosis, como erupciones cutáneas, toxicidad hepática o supresión de la médula ósea. Hasta una cuarta parte de las personas interrumpen el tratamiento debido a los efectos adversos. Algunos medicamentos están asociados con defectos de nacimiento cuando se usan durante el embarazo. Se ha informado que muchos de los medicamentos de uso común, como el valproato, la fenitoína, la carbamazepina, el fenobarbital y la gabapentina, aumentan el riesgo de anomalías congénitas, especialmente cuando se usan durante el primer trimestre. A pesar de esto, el tratamiento a menudo se continúa una vez que es efectivo, porque se cree que el riesgo de epilepsia no tratada es mayor que el riesgo de los medicamentos. Entre los medicamentos antiepilépticos, levetiracetam y lamotrigina parecen tener el riesgo más bajo de causar defectos de nacimiento.
Dejar de tomar los medicamentos lentamente puede ser razonable en algunas personas que no tienen una convulsión durante dos a cuatro años; sin embargo, alrededor de un tercio de las personas tienen una recurrencia, con mayor frecuencia durante los primeros seis meses. La detención es posible en aproximadamente el 70% de los niños y el 60% de los adultos. Por lo general, no es necesario medir los niveles de medicación en aquellos cuyas convulsiones están bien controladas.
Cirugía
La cirugía de epilepsia puede ser una opción para las personas con convulsiones focales que siguen siendo un problema a pesar de otros tratamientos. Estos otros tratamientos incluyen al menos una prueba de dos o tres medicamentos. El objetivo de la cirugía es el control total de las convulsiones y esto puede lograrse en el 60-70% de los casos. Los procedimientos comunes incluyen la extirpación del hipocampo a través de una resección del lóbulo temporal anterior, la extirpación de tumores y la extirpación de partes de la neocorteza. Algunos procedimientos, como una callosotomía del cuerpo, se intentan en un esfuerzo por disminuir la cantidad de convulsiones en lugar de curar la afección. Después de la cirugía, los medicamentos pueden retirarse lentamente en muchos casos.
Neuroestimulación
La neuroestimulación a través de la implantación de prótesis neurocibernéticas puede ser otra opción en aquellos que no son candidatos para la cirugía, proporcionando estimulación eléctrica crónica y pulsátil de regiones nerviosas o cerebrales específicas, junto con la atención estándar. Se han utilizado tres tipos en aquellos que no responden a los medicamentos: estimulación del nervio vago (VNS), estimulación talámica anterior y estimulación de respuesta de circuito cerrado.
Estimulación del nervio vago
La modulación no farmacológica de los neurotransmisores a través de la VNS de alto nivel (h-VNS) puede reducir la frecuencia de las convulsiones en niños y adultos que no responden al tratamiento médico o quirúrgico, en comparación con la VNS de bajo nivel (l-VNS).). En una revisión Cochrane de 2022 de 4 ensayos controlados aleatorios, con evidencia de certeza moderada, las personas que recibieron tratamiento con h-VNS tenían un 73 % más de probabilidades (13 % más probabilidades a 164 % más probabilidades) de experimentar una reducción en la frecuencia de las convulsiones en al menos un 50 % (el umbral mínimo definido para la respuesta clínica individual). Potencialmente, 249 (163 a 380) por cada 1000 personas con epilepsia resistente a los medicamentos pueden lograr una reducción del 50 % en las convulsiones después de h-VNS, beneficiando a 105 por cada 1000 personas adicionales en comparación con l-VNS.
Este resultado estuvo limitado por la cantidad de estudios disponibles y la calidad de un ensayo en particular, en el que 3 personas recibieron l-VNS por error. Un análisis de sensibilidad sugirió que, en el mejor de los casos, la probabilidad de respuesta clínica a h-VNS puede ser un 91 % (27 % a 189 %) mayor que la de aquellos que reciben l-VNS. En el peor de los casos, la probabilidad de respuesta clínica a h-VNS seguía siendo un 61 % mayor (entre un 7 % y un 143 % mayor) que con l-VNS.
A pesar del beneficio potencial del tratamiento con h-VNS, la revisión Cochrane también encontró que el riesgo de varios efectos adversos era mayor que aquellos que recibían l-VNS. Hubo evidencia de certeza moderada de que el riesgo de alteración de la voz o ronquera puede ser 2,17 (1,49 a 3,17) veces mayor que en las personas que reciben l-VNS. El riesgo de disnea también fue 2,45 (1,07 a 5,60) veces mayor que el de los pacientes que recibieron l-VNS, aunque el bajo número de eventos y estudios significó que la certeza de la evidencia fue baja. El riesgo de síntomas de abstinencia de rebote, tos, dolor y parestesia no estaba claro.
Dieta
Existe evidencia prometedora de que una dieta cetogénica (alta en grasas, baja en carbohidratos, adecuada en proteínas) disminuye la cantidad de convulsiones y elimina las convulsiones en algunos; sin embargo, se necesita más investigación. Es una opción razonable en aquellos que tienen epilepsia que no mejora con medicamentos y para quienes la cirugía no es una opción. Alrededor del 10% permanece en la dieta durante algunos años debido a problemas de eficacia y tolerabilidad. Los efectos secundarios incluyen problemas estomacales e intestinales en un 30%, y existen preocupaciones a largo plazo sobre enfermedades del corazón. Las dietas menos radicales son más fáciles de tolerar y pueden ser efectivas. No está claro por qué funciona esta dieta. En personas con enfermedad celíaca o sensibilidad al gluten no celíaca y calcificaciones occipitales, una dieta sin gluten puede disminuir la frecuencia de las convulsiones.
Otro
La terapia de evitación consiste en minimizar o eliminar los desencadenantes. Por ejemplo, aquellos que son sensibles a la luz pueden tener éxito usando un televisor pequeño, evitando los videojuegos o usando anteojos oscuros. La biorretroalimentación basada en operante basada en las ondas de EEG tiene cierto apoyo en aquellos que no responden a los medicamentos. Sin embargo, los métodos psicológicos no deben usarse para reemplazar los medicamentos.
Se ha propuesto que el ejercicio es posiblemente útil para prevenir las convulsiones, con algunos datos que respaldan esta afirmación. Algunos perros, comúnmente conocidos como perros convulsivos, pueden ayudar durante o después de una convulsión. No está claro si los perros tienen la capacidad de predecir las convulsiones antes de que ocurran.
Existe evidencia de calidad moderada que respalda el uso de intervenciones psicológicas junto con otros tratamientos en la epilepsia. Esto puede mejorar la calidad de vida, mejorar el bienestar emocional y reducir la fatiga en adultos y adolescentes. Las intervenciones psicológicas también pueden mejorar el control de las convulsiones en algunas personas al promover el autocontrol y la adherencia.
Como terapia complementaria en aquellos que no están bien controlados con otros medicamentos, el cannabidiol parece ser útil en algunos niños. En 2018, la FDA aprobó este producto para el síndrome de Lennox-Gastaut y el síndrome de Dravet.
Existen algunos estudios sobre el uso de la dexametasona para el tratamiento exitoso de las convulsiones resistentes a los medicamentos tanto en adultos como en niños.
En el embarazo
En mujeres en edad fértil, el uso de medicamentos antiepilépticos es una preocupación importante que equilibra los posibles efectos secundarios en el feto con el riesgo de convulsiones no controladas. El uso de FAE conlleva efectos teratogénicos que incluyen retraso del crecimiento intrauterino, malformaciones congénitas importantes y problemas de desarrollo (neurocognitivos) y conductuales, que deben discutirse con la paciente al momento de iniciar los FAE y antes de planificar el embarazo. La mayoría de las mujeres con epilepsia reciben un tratamiento seguro y eficaz y tienen hijos normales, sin embargo, existen riesgos. La Liga Internacional contra la Epilepsia creó un grupo de trabajo sobre mujeres y epilepsia que publicó recomendaciones de consenso para guiar las decisiones de terapia hasta que se disponga de evidencia más definitiva en el futuro.
Medicina alternativa
La medicina alternativa, incluida la acupuntura, las vitaminas de rutina y el yoga, no tiene evidencia confiable para respaldar su uso en la epilepsia. La melatonina, a partir de 2016, no está suficientemente respaldada por evidencia. Los ensayos fueron de calidad metodológica deficiente y no fue posible establecer conclusiones definitivas.
Se ha informado que varios suplementos (con pruebas de confiabilidad variada) son útiles para la epilepsia resistente a los medicamentos. Estos incluyen altas dosis de Omega-3, berberina, miel de Manuka, hongos Reishi y melena de león, curcumina, vitamina E, coenzima Q-10 y resveratrol. La razón por la que estos pueden funcionar (en teoría) es que reducen la inflamación o el estrés oxidativo, dos de los principales mecanismos que contribuyen a la epilepsia.
Pronóstico
Por lo general, la epilepsia no se puede curar, pero los medicamentos pueden controlar las convulsiones de manera efectiva en alrededor del 70 % de los casos. De aquellos con convulsiones generalizadas, más del 80 % puede controlarse bien con medicamentos, mientras que esto es cierto solo en el 50 % de las personas con convulsiones focales. Un predictor del resultado a largo plazo es el número de convulsiones que ocurren en los primeros seis meses. Otros factores que aumentan el riesgo de un mal resultado incluyen poca respuesta al tratamiento inicial, convulsiones generalizadas, antecedentes familiares de epilepsia, problemas psiquiátricos y ondas en el EEG que representan actividad epileptiforme generalizada. En el mundo en desarrollo, el 75% de las personas no reciben tratamiento o no reciben el tratamiento adecuado. En África, el 90% no recibe tratamiento. Esto se debe en parte a que los medicamentos apropiados no están disponibles o son demasiado caros.
Mortalidad
Las personas con epilepsia tienen un mayor riesgo de muerte. Este incremento es entre 1,6 y 4,1 veces superior al de la población general. El mayor aumento de la mortalidad por epilepsia se da entre los ancianos. Las personas con epilepsia de causa desconocida tienen poco aumento del riesgo.
La mortalidad a menudo está relacionada con: la causa subyacente de las convulsiones, el estado epiléptico, el suicidio, el trauma y la muerte súbita inesperada en la epilepsia (SUDEP). La muerte por estado epiléptico se debe principalmente a un problema subyacente en lugar de omitir dosis de medicamentos. El riesgo de suicidio es entre 2 y 6 veces mayor en aquellos con epilepsia; la causa de esto no está clara. SUDEP parece estar parcialmente relacionado con la frecuencia de las convulsiones tónico-clónicas generalizadas y representa alrededor del 15% de las muertes relacionadas con la epilepsia; no está claro cómo disminuir su riesgo.
En el Reino Unido, se estima que entre el 40 % y el 60 % de las muertes son posiblemente prevenibles. En el mundo en desarrollo, muchas muertes se deben a epilepsia no tratada que provoca caídas o estado epiléptico.
Epidemiología
La epilepsia es uno de los trastornos neurológicos graves más comunes que afecta a unos 39 millones de personas en 2015. Afecta al 1 % de la población a los 20 años y al 3 % a los 75 años. Es más común en hombres que en mujeres. siendo la diferencia general pequeña. La mayoría de las personas con el trastorno (80%) se encuentran en poblaciones de bajos ingresos o en el mundo en desarrollo.
La prevalencia estimada de la epilepsia activa (a partir de 2012) está en el rango de 3 a 10 por 1000, y la epilepsia activa se define como alguien con epilepsia que ha tenido al menos una convulsión no provocada en los últimos cinco años. La epilepsia comienza cada año en 40 a 70 por 100 000 en los países desarrollados y en 80 a 140 por 100 000 en los países en desarrollo. La pobreza es un riesgo e incluye tanto ser de un país pobre como ser pobre en relación con otros dentro del propio país. En el mundo desarrollado, la epilepsia comienza más comúnmente en los jóvenes o en los ancianos. En el mundo en desarrollo, su inicio es más común en niños mayores y adultos jóvenes debido a las tasas más altas de traumatismos y enfermedades infecciosas. En los países desarrollados, el número de casos por año disminuyó en los niños y aumentó entre los ancianos entre la década de 1970 y 2003. Esto se ha atribuido en parte a una mejor supervivencia después de los accidentes cerebrovasculares en los ancianos.
Historia
Los registros médicos más antiguos muestran que la epilepsia ha estado afectando a las personas al menos desde el comienzo de la historia registrada. A lo largo de la historia antigua, se pensaba que la enfermedad era una condición espiritual. La descripción más antigua del mundo de un ataque epiléptico proviene de un texto en acadio (un idioma usado en la antigua Mesopotamia) y fue escrito alrededor del año 2000 a. La persona descrita en el texto fue diagnosticada bajo la influencia de un dios de la luna y se sometió a un exorcismo. Los ataques epilépticos se enumeran en el Código de Hammurabi (c. 1790 BC) como motivo por el cual se compró el esclavo puede devolverse para obtener un reembolso, y el Papiro de Edwin Smith (c. 1700 BC) describe casos de personas con convulsiones epilépticas.
El registro detallado más antiguo que se conoce de la enfermedad en sí se encuentra en el Sakikku, un texto médico cuneiforme babilónico de 1067-1046 a. Este texto brinda signos y síntomas, detalla el tratamiento y los resultados probables, y describe muchas características de los diferentes tipos de convulsiones. Como los babilonios no tenían conocimiento biomédico de la naturaleza de la enfermedad, atribuyeron las convulsiones a la posesión de espíritus malignos y pidieron que se tratara la afección por medios espirituales. Alrededor del año 900 a. C., Punarvasu Atreya describió la epilepsia como pérdida del conocimiento; esta definición se trasladó al texto ayurvédico de Charaka Samhita (alrededor del 400 a. C.).
Los antiguos griegos tenían puntos de vista contradictorios sobre la enfermedad. Pensaron en la epilepsia como una forma de posesión espiritual, pero también asociaron la condición con el genio y lo divino. Uno de los nombres que le dieron fue la enfermedad sagrada (ἠ ἱερὰ νόσος). La epilepsia aparece dentro de la mitología griega: está asociada con las diosas Luna Selene y Artemisa, quienes afligían a quienes las trastornaban. Los griegos pensaban que personajes importantes como Julio César y Hércules padecían la enfermedad. La notable excepción a esta visión divina y espiritual fue la de la escuela de Hipócrates. En el siglo V aC, Hipócrates rechazó la idea de que la enfermedad fuera causada por espíritus. En su obra histórica Sobre la enfermedad sagrada, propuso que la epilepsia no era de origen divino y que, en cambio, era un problema médicamente tratable que se originaba en el cerebro. Acusó a los de atribuir una causa sagrada a la enfermedad de difundir la ignorancia a través de la creencia en la magia supersticiosa. Hipócrates propuso que la herencia era importante como causa, describió peores resultados si la enfermedad se presenta a una edad temprana y tomó nota de las características físicas y la vergüenza social asociada con ella. En lugar de referirse a ella como la enfermedad sagrada, utilizó el término gran enfermedad, dando origen al término moderno grand mal, usado para tónico –convulsiones clónicas. A pesar de su trabajo que detalla los orígenes físicos de la enfermedad, su punto de vista no fue aceptado en ese momento. Se siguió culpando a los espíritus malignos hasta al menos el siglo XVII.
En la Antigua Roma la gente no comía ni bebía con la misma cerámica que usaba alguien que estaba afectado. La gente de la época se escupía en el pecho creyendo que eso evitaría que el problema les afectara. Según Apuleyo y otros médicos antiguos, para detectar la epilepsia era común encender un trozo de gagates, cuyo humo desencadenaría el ataque. De vez en cuando se usaba un torno de alfarero, quizás una referencia a la epilepsia fotosensible.
En la mayoría de las culturas, las personas con epilepsia han sido estigmatizadas, rechazadas o incluso encarceladas. Todavía en la segunda mitad del siglo XX, en Tanzania y otras partes de África, la epilepsia se asociaba con la posesión por espíritus malignos, la brujería o el envenenamiento, y muchos creían que era contagiosa. En la Salpêtrière, cuna de la neurología moderna, Jean-Martin Charcot encontró personas con epilepsia al lado de enfermos mentales, con sífilis crónica y criminales dementes. En la antigua Roma, la epilepsia se conocía como morbus comitialis ('enfermedad del salón de actos') y se consideraba una maldición de los dioses. En el norte de Italia, la epilepsia se conocía tradicionalmente como la enfermedad de San Valentín. Al menos en la década de 1840 en los Estados Unidos de América, la epilepsia se conocía como la enfermedad de las caídas o los ataques de caídas, y se consideraba una forma de locura médica. Por la misma época, la epilepsia se conocía en Francia como haut-mal ('gran maldad'), mal-de terre ('enfermedad de la tierra'), mal de Saint Jean ('la enfermedad de San Juan'), mal des enfans ('enfermedad infantil'), y mal-caduc ('enfermedad obsoleta'). Los pacientes de epilepsia en Francia también eran conocidos como tombeurs, o 'personas que se caen', debido a las convulsiones y la pérdida del conocimiento en un episodio epiléptico.
A mediados del siglo XIX, se introdujo el bromuro, el primer medicamento anticonvulsivo eficaz. El primer tratamiento moderno, el fenobarbital, se desarrolló en 1912 y la fenitoína comenzó a usarse en 1938.
Sociedad y cultura
Estigma
El estigma es comúnmente experimentado, en todo el mundo, por personas con epilepsia. Puede afectar a las personas económica, social y culturalmente. En India y China, la epilepsia puede usarse como justificación para negar el matrimonio. La gente en algunas áreas todavía cree que las personas con epilepsia están malditas. En partes de África, como Tanzania y Uganda, se afirma que la epilepsia está asociada con la posesión por espíritus malignos, la brujería o el envenenamiento y muchos creen incorrectamente que es contagiosa. Antes de 1971 en el Reino Unido, la epilepsia se consideraba causal de nulidad del matrimonio. El estigma puede hacer que algunas personas con epilepsia nieguen haber tenido convulsiones alguna vez.
Economía
Las incautaciones resultan en costos económicos directos de alrededor de mil millones de dólares en los Estados Unidos. La epilepsia resultó en costos económicos en Europa de alrededor de 15.500 millones de euros en 2004. En la India, se estima que la epilepsia genera costos de US $ 1.700 millones o el 0,5% del PIB. Es la causa de aproximadamente el 1 % de las visitas a los departamentos de emergencia (2 % para los departamentos de emergencia para niños) en los Estados Unidos.
Vehículos
Las personas con epilepsia tienen aproximadamente el doble de riesgo de verse involucradas en una colisión de vehículos motorizados y, por lo tanto, en muchas áreas del mundo no se les permite conducir o solo pueden hacerlo si se cumplen ciertas condiciones. Se ha sugerido que el retraso en el diagnóstico es una causa de algunas colisiones de vehículos de motor potencialmente evitables, ya que al menos un estudio mostró que la mayoría de los accidentes de vehículos de motor ocurrieron en personas con convulsiones no motoras no diagnosticadas en comparación con aquellas con convulsiones motoras al inicio de la epilepsia. En algunos lugares, los médicos están obligados por ley a informar si una persona ha tenido una convulsión al organismo de autorización, mientras que en otros el requisito es solo que animen a la persona en cuestión a informarla por sí misma. Los países que requieren informes médicos incluyen Suecia, Austria, Dinamarca y España. Los países que requieren que el individuo informe incluyen el Reino Unido y Nueva Zelanda, y los médicos pueden informar si creen que el individuo aún no lo ha hecho. En Canadá, Estados Unidos y Australia, los requisitos relacionados con la presentación de informes varían según la provincia o el estado. Si las convulsiones están bien controladas, la mayoría cree que permitir conducir es razonable. La cantidad de tiempo que una persona debe estar libre de convulsiones antes de poder conducir varía según el país. Muchos países requieren de uno a tres años sin convulsiones. En Estados Unidos el tiempo necesario sin convulsiones lo determina cada estado y oscila entre tres meses y un año.
A las personas con epilepsia o convulsiones generalmente se les niega una licencia de piloto. En Canadá, si una persona no ha tenido más de una convulsión, se le puede considerar después de cinco años para obtener una licencia limitada si todas las demás pruebas son normales. También se pueden considerar aquellos con convulsiones febriles y convulsiones relacionadas con drogas. En los Estados Unidos, la Administración Federal de Aviación no permite que las personas con epilepsia obtengan una licencia de piloto comercial. En raras ocasiones, se pueden hacer excepciones para personas que han tenido una convulsión aislada o convulsiones febriles y han permanecido libres de convulsiones hasta la edad adulta sin medicación. En el Reino Unido, una licencia de piloto privado nacional completa requiere los mismos estándares que una licencia de conducir profesional. Esto requiere un período de diez años sin convulsiones sin tomar medicamentos. Quienes no cumplan con este requisito podrán adquirir una licencia restringida si están libres de embargos durante cinco años.
Organizaciones de apoyo
Existen organizaciones que brindan apoyo a personas y familias afectadas por la epilepsia. La campaña Out of the Shadows, un esfuerzo conjunto de la Organización Mundial de la Salud, la Liga Internacional contra la Epilepsia y la Oficina Internacional para la Epilepsia, brinda ayuda a nivel internacional. En los Estados Unidos, la Epilepsy Foundation es una organización nacional que trabaja para aumentar la aceptación de las personas con el trastorno, su capacidad para funcionar en la sociedad y promover la investigación de una cura. La Fundación para la Epilepsia, algunos hospitales y algunas personas también dirigen grupos de apoyo en los Estados Unidos. En Australia, la Epilepsy Foundation brinda apoyo, brinda educación y capacitación y financia investigaciones para personas que viven con epilepsia.
El Día Internacional de la Epilepsia (Día Mundial de la Epilepsia) comenzó en 2015 y se celebra el segundo lunes de febrero.
El Día Púrpura, un día mundial diferente de concientización sobre la epilepsia, fue iniciado por una canadiense de nueve años llamada Cassidy Megan en 2008, y se celebra todos los años el 26 de marzo.
Investigación
Predicción y modelado de convulsiones
La predicción de convulsiones se refiere a los intentos de pronosticar convulsiones epilépticas en función del EEG antes de que ocurran. A partir de 2011, no se ha desarrollado ningún mecanismo eficaz para predecir las convulsiones. Kindling, donde las exposiciones repetidas a eventos que podrían causar convulsiones eventualmente causan convulsiones más fácilmente, se ha utilizado para crear modelos animales de epilepsia. Una de las hipótesis presentes en la literatura se basa en las vías inflamatorias. Los estudios que respaldan este mecanismo revelaron que los factores inflamatorios, glicolipídicos y oxidativos son más altos en pacientes con epilepsia, especialmente en aquellos con epilepsia generalizada.
Posibles terapias futuras
La terapia génica se está estudiando en algunos tipos de epilepsia. Los medicamentos que alteran la función inmunitaria, como las inmunoglobulinas intravenosas, están poco respaldados por la evidencia. La radiocirugía estereotáctica no invasiva se compara, a partir de 2012, con la cirugía estándar para ciertos tipos de epilepsia.
Otros animales
La epilepsia ocurre en varios otros animales, incluidos perros y gatos; de hecho, es el trastorno cerebral más común en los perros. Por lo general, se trata con anticonvulsivos como fenobarbital o bromuro en perros y fenobarbital en gatos. La imepitoína también se usa en perros. Si bien las convulsiones generalizadas en caballos son bastante fáciles de diagnosticar, puede ser más difícil en las convulsiones no generalizadas y los EEG pueden ser útiles.
Contenido relacionado
Operacion plastica
Radiación electromagnética y salud.
Ángela Vicente