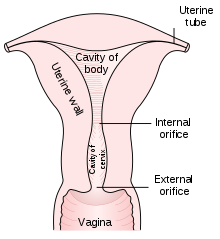
Cuello uterino
El cuello uterino o cervix uteri (del latín, 'cuello del útero') es la parte inferior del útero (matriz) en el ser humano sistema reproductivo femenino. El cuello uterino suele medir de 2 a 3 cm de largo (~1 pulgada) y tiene una forma aproximadamente cilíndrica, que cambia durante el embarazo. El estrecho canal cervical central corre a lo largo de toda su longitud, conectando la cavidad uterina y la luz de la vagina. La abertura hacia el útero se llama orificio interno y la abertura hacia la vagina se llama orificio externo. La parte inferior del cuello uterino, conocida como la porción vaginal del cuello uterino (o exocérvix), sobresale hacia la parte superior de la vagina. El cuello uterino ha sido documentado anatómicamente desde al menos la época de Hipócrates, hace más de 2000 años.
El canal cervical es un pasaje a través del cual los espermatozoides deben viajar para fertilizar un óvulo después de la relación sexual. Varios métodos anticonceptivos, incluidos los capuchones cervicales y los diafragmas cervicales, tienen como objetivo bloquear o impedir el paso de los espermatozoides a través del canal cervical. El moco cervical se usa en varios métodos de conocimiento de la fertilidad, como el modelo Creighton y el método Billings, debido a sus cambios de consistencia a lo largo del período menstrual. Durante el parto vaginal, el cuello uterino debe aplanarse y dilatarse para permitir que el feto avance a lo largo del canal de parto. Las parteras y los médicos utilizan la extensión de la dilatación del cuello uterino para ayudar en la toma de decisiones durante el parto.
El canal cervical está revestido con una sola capa de células en forma de columna, mientras que el exocérvix está cubierto con múltiples capas de células rematadas con células planas. Los dos tipos de epitelios se encuentran en la unión escamocolumnar. La infección por el virus del papiloma humano (VPH) puede causar cambios en el epitelio, lo que puede provocar cáncer de cuello uterino. Las pruebas de citología del cuello uterino a menudo pueden detectar el cáncer de cuello uterino y sus precursores, y permiten un tratamiento exitoso temprano. Las formas de evitar el VPH incluyen evitar las relaciones sexuales, usar condones y vacunarse contra el VPH. Las vacunas contra el VPH, desarrolladas a principios del siglo XXI, reducen el riesgo de cáncer de cuello uterino al prevenir las infecciones de las principales cepas del VPH que causan cáncer.
Estructura
El cuello uterino es parte del sistema reproductivo femenino. Alrededor de 2 a 3 centímetros (0,8 a 1,2 pulgadas) de largo, es la parte inferior más angosta del útero que se continúa arriba con la parte superior más ancha, o cuerpo, del útero. El extremo inferior del cuello uterino sobresale a través de la pared anterior de la vagina y se denomina porción vaginal del cuello uterino (o exocérvix), mientras que el resto del cuello uterino por encima de la vagina se denomina porción supravaginal del cuello uterino. Un canal central, conocido como canal cervical, recorre su longitud y conecta la cavidad del cuerpo del útero con la luz de la vagina. Las aberturas se conocen como orificio interno y orificio externo del útero (u orificio externo), respectivamente. La mucosa que recubre el canal cervical se conoce como endocérvix, y la mucosa que cubre el exocérvix se conoce como exocérvix. El cuello uterino tiene una capa mucosa interna, una capa gruesa de músculo liso, y en la parte posterior, la porción supravaginal tiene una cubierta serosa que consta de tejido conjuntivo y peritoneo suprayacente.
Frente a la parte superior del cuello uterino se encuentra la vejiga, separada de ella por tejido conectivo celular conocido como parametrio, que también se extiende a los lados del cuello uterino. Hacia atrás, el cuello uterino supravaginal está cubierto por peritoneo, que corre hacia la parte posterior de la pared vaginal y luego gira hacia arriba y hacia el recto, formando la bolsa rectouterina. El cuello uterino está más estrechamente conectado a las estructuras circundantes que el resto del útero.
El canal cervical varía mucho en longitud y anchura entre mujeres o a lo largo de la vida de una mujer, y puede medir 8 mm (0,3 pulgadas) en su diámetro más ancho en adultos premenopáusicos. Es más ancho en el medio y más angosto en cada extremo. Las paredes anterior y posterior del canal tienen cada una un pliegue vertical, desde el cual corren crestas en diagonal hacia arriba y lateralmente. Se conocen como pliegues palmares, por su parecido con una hoja de palma. Las crestas anterior y posterior están dispuestas de tal manera que se entrelazan entre sí y cierran el canal. A menudo se borran después del embarazo.
El exocérvix (también conocido como la porción vaginal del cuello uterino) tiene una forma elíptica convexa y se proyecta hacia el cuello uterino entre los fondos de saco vaginales anterior y posterior. En la parte redondeada del exocérvix hay una pequeña abertura externa deprimida que conecta el cuello uterino con la vagina. El tamaño y la forma del exocérvix y la abertura externa (orificio externo) pueden variar según la edad, el estado hormonal y si se ha producido un parto natural o normal. En las mujeres que no han tenido un parto vaginal, la abertura externa es pequeña y circular, y en las mujeres que han tenido un parto vaginal, tiene forma de hendidura. En promedio, el exocérvix mide 3 cm (1,2 pulgadas) de largo y 2,5 cm (1 pulgada) de ancho.
La rama descendente de la arteria uterina suministra sangre al cuello uterino y drena en la vena uterina. Los nervios esplácnicos pélvicos, que emergen como S2-S3, transmiten la sensación de dolor desde el cuello uterino hasta el cerebro. Estos nervios viajan a lo largo de los ligamentos uterosacros, que van desde el útero hasta el sacro anterior.
Tres canales facilitan el drenaje linfático del cuello uterino. El cuello uterino anterior y lateral drena a los ganglios a lo largo de las arterias uterinas, viajando a lo largo de los ligamentos cardinales en la base del ligamento ancho a los ganglios linfáticos ilíacos externos y, en última instancia, a los ganglios linfáticos paraaórticos. El cuello uterino posterior y lateral drena a lo largo de las arterias uterinas hacia los ganglios linfáticos ilíacos internos y, en última instancia, hacia los ganglios linfáticos paraaórticos, y la sección posterior del cuello uterino drena hacia los ganglios linfáticos obturadores y presacros. Sin embargo, existen variaciones a medida que el drenaje linfático del cuello uterino viaja a diferentes conjuntos de ganglios pélvicos en algunas personas. Esto tiene implicaciones en la exploración de los ganglios para la participación en el cáncer de cuello uterino.
Después de la menstruación y directamente bajo la influencia de los estrógenos, el cuello uterino sufre una serie de cambios de posición y textura. Durante la mayor parte del ciclo menstrual, el cuello uterino permanece firme y se coloca bajo y cerrado. Sin embargo, a medida que se acerca la ovulación, el cuello uterino se vuelve más suave y se eleva para abrirse en respuesta a los niveles más altos de estrógeno presentes. Estos cambios también van acompañados de cambios en el moco cervical, que se describen a continuación.
Desarrollo
Como componente del sistema reproductivo femenino, el cuello uterino se deriva de los dos conductos paramesonéfricos (también llamados conductos müllerianos), que se desarrollan alrededor de la sexta semana de la embriogénesis. Durante el desarrollo, las partes externas de los dos conductos se fusionan, formando un solo canal urogenital que se convertirá en la vagina, el cuello uterino y el útero. El cuello uterino crece en tamaño a un ritmo menor que el cuerpo del útero, por lo que el tamaño relativo del cuello uterino disminuye con el tiempo, pasando de ser mucho más grande que el cuerpo del útero en la vida fetal, el doble de grande durante la infancia y la disminución a su tamaño adulto, más pequeño que el útero, después de la pubertad. Anteriormente se pensaba que durante el desarrollo fetal, el epitelio escamoso original del cuello uterino se deriva del seno urogenital y el epitelio cilíndrico original se deriva del conducto paramesonéfrico. El punto en el que estos dos epitelios originales se encuentran se denomina unión escamocolumnar original. Sin embargo, nuevos estudios muestran que todo el epitelio cervical y gran parte del epitelio vaginal se derivan del tejido del conducto de Müller y que las diferencias fenotípicas pueden deberse a otras causas.
Histología
La mucosa endocervical tiene un grosor de aproximadamente 3 mm (0,12 pulgadas) y está revestida con una sola capa de células mucosas cilíndricas. Contiene numerosas glándulas mucosas tubulares, que vacían moco alcalino viscoso en la luz. Por el contrario, el exocérvix está cubierto por epitelio escamoso estratificado no queratinizado, que se asemeja al epitelio escamoso que recubre la vagina. La unión entre estos dos tipos de epitelios se denomina unión escamocolumnar. Debajo de ambos tipos de epitelio hay una capa resistente de colágeno. La mucosa del endocérvix no se desprende durante la menstruación. El cuello uterino tiene más tejido fibroso, que incluye colágeno y elastina, que el resto del útero.
En niñas prepuberales, la unión escamocolumnar funcional está presente justo dentro del canal cervical. Al entrar en la pubertad, debido a la influencia hormonal y durante el embarazo, el epitelio cilíndrico se extiende hacia afuera sobre el exocérvix a medida que el cuello uterino se evierte. Por lo tanto, esto también hace que la unión escamocolumnar se desplace hacia la parte vaginal del cuello uterino, donde queda expuesta al entorno vaginal ácido. El epitelio cilíndrico expuesto puede sufrir metaplasia fisiológica y cambiar a epitelio escamoso metaplásico más resistente en días o semanas, que es muy similar al epitelio escamoso original cuando madura. Por lo tanto, la nueva unión escamocolumnar es interna a la unión escamocolumnar original, y la zona de epitelio inestable entre las dos uniones se denomina zona de transformación del cuello uterino. Histológicamente, la zona de transformación se define generalmente como epitelio escamoso superficial con epitelio cilíndrico superficial o glándulas/criptas estromales, o ambos.
Después de la menopausia, las estructuras uterinas involucionan y la unión escamocolumnar funcional se mueve hacia el canal cervical.
Los quistes de Naboth (o folículos de Naboth) se forman en la zona de transformación donde el revestimiento del epitelio metaplásico reemplazó al epitelio mucoso y provocó la estrangulación de la salida de algunas de las glándulas mucosas. Una acumulación de moco en las glándulas forma quistes de Naboth, generalmente de menos de 5 mm (0,20 pulgadas) de diámetro, que se consideran fisiológicos en lugar de patológicos. Tanto las aberturas de las glándulas como los quistes de Naboth son útiles para identificar la zona de transformación.
Función
Fertilidad
El canal cervical es una vía a través de la cual los espermatozoides ingresan al útero después de haber sido inducidos por estradiol después de las relaciones sexuales y algunas formas de inseminación artificial. Algunos espermatozoides permanecen en las criptas cervicales, los pliegues del endocérvix, que actúan como reservorio, liberando espermatozoides durante varias horas y maximizando las posibilidades de fertilización. Una teoría establece que las contracciones cervicales y uterinas durante el orgasmo atraen el semen hacia el útero. Aunque la "teoría del upsuck" ha sido generalmente aceptado durante algunos años, ha sido cuestionado debido a la falta de evidencia, el pequeño tamaño de la muestra y los errores metodológicos.
Algunos métodos de conocimiento de la fertilidad, como el modelo Creighton y el método Billings, implican estimar los períodos de fertilidad e infertilidad de una mujer mediante la observación de cambios fisiológicos en su cuerpo. Entre estos cambios hay varios relacionados con la calidad de su moco cervical: la sensación que provoca en la vulva, su elasticidad (Spinnbarkeit), su transparencia y la presencia de helechos.
Mucosidad cervical
Varios cientos de glándulas en el endocérvix producen de 20 a 60 mg de moco cervical al día, y aumentan a 600 mg alrededor del momento de la ovulación. Es viscoso porque contiene proteínas grandes conocidas como mucinas. La viscosidad y el contenido de agua varían durante el ciclo menstrual; la mucosidad está compuesta por alrededor de un 93 % de agua, alcanzando un 98 % a mitad del ciclo. Estos cambios le permiten funcionar como barrera o como medio de transporte para los espermatozoides. Contiene electrolitos como calcio, sodio y potasio; componentes orgánicos como glucosa, aminoácidos y proteínas solubles; oligoelementos que incluyen zinc, cobre, hierro, manganeso y selenio; ácidos grasos libres; enzimas tales como amilasa; y prostaglandinas. Su consistencia está determinada por la influencia de las hormonas estrógeno y progesterona. A mitad del ciclo, alrededor del momento de la ovulación, un período de altos niveles de estrógeno, la mucosidad es delgada y serosa para permitir que los espermatozoides ingresen al útero y es más alcalina y, por lo tanto, más hospitalaria para los espermatozoides. También es más alto en electrolitos, lo que resulta en el "ferning" patrón que se puede observar al secar el moco a bajo aumento; a medida que la mucosidad se seca, las sales se cristalizan, asemejándose a las hojas de un helecho. El moco tiene un carácter elástico descrito como Spinnbarkeit más prominente alrededor del momento de la ovulación.
En otros momentos del ciclo, la mucosidad es espesa y más ácida debido a los efectos de la progesterona. Este "estéril" la mucosidad actúa como una barrera para evitar que los espermatozoides entren en el útero. Las mujeres que toman una píldora anticonceptiva oral también tienen una mucosidad espesa debido a los efectos de la progesterona. La mucosidad espesa también evita que los patógenos interfieran con un embarazo naciente.
Un tapón de moco cervical, llamado opérculo, se forma dentro del canal cervical durante el embarazo. Esto proporciona un sello protector para el útero contra la entrada de patógenos y contra la fuga de fluidos uterinos. También se sabe que el tapón mucoso tiene propiedades antibacterianas. Este tapón se libera a medida que se dilata el cuello uterino, ya sea durante la primera etapa del parto o poco antes. Es visible como una secreción mucosa teñida de sangre.
Parto
El cuello uterino juega un papel importante en el parto. A medida que el feto desciende dentro del útero en preparación para el nacimiento, la parte de presentación, generalmente la cabeza, descansa sobre el cuello uterino y es sostenida por él. A medida que avanza el trabajo de parto, el cuello uterino se vuelve más suave y más corto, comienza a dilatarse y se retira para mirar hacia la parte anterior del cuerpo. El apoyo que el cuello uterino brinda a la cabeza fetal comienza a ceder cuando el útero comienza a contraerse. Durante el parto, el cuello uterino debe dilatarse hasta un diámetro de más de 10 cm (3,9 pulgadas) para acomodar la cabeza del feto a medida que desciende del útero a la vagina. Al ensancharse, el cuello uterino también se vuelve más corto, un fenómeno conocido como borramiento.
Junto con otros factores, las parteras y los médicos utilizan el grado de dilatación del cuello uterino para ayudar a tomar decisiones durante el parto. Generalmente, la primera etapa activa del trabajo de parto, cuando las contracciones uterinas se vuelven fuertes y regulares, comienza cuando la dilatación del cuello uterino es de más de 3 a 5 cm (1,2 a 2,0 pulgadas). La segunda fase del trabajo de parto comienza cuando el cuello uterino se ha dilatado a 10 cm (4 pulgadas), lo que se considera su dilatación máxima, y es cuando el pujo activo y las contracciones empujan al bebé a lo largo del canal de parto que conduce al nacimiento del bebé. El número de partos vaginales anteriores es un factor importante que influye en la rapidez con la que el cuello uterino puede dilatarse durante el trabajo de parto. El tiempo que tarda el cuello uterino en dilatarse y borrarse es un factor que se utiliza en los sistemas de informes, como la puntuación de Bishop, que se utiliza para recomendar si se deben utilizar intervenciones como el parto con fórceps, la inducción o la cesárea en el parto.
La incompetencia cervical es una afección en la que se produce un acortamiento del cuello uterino debido a la dilatación y el adelgazamiento, antes del embarazo a término. La longitud cervical corta es el predictor más fuerte de parto prematuro.
Anticoncepción
Varios métodos anticonceptivos involucran el cuello uterino. Los diafragmas cervicales son dispositivos plásticos reutilizables de borde firme que la mujer inserta antes de la relación sexual y que cubren el cuello uterino. La presión contra las paredes de la vagina mantiene la posición del diafragma, y actúa como una barrera física para evitar la entrada de espermatozoides en el útero, impidiendo la fertilización. Los capuchones cervicales son un método similar, aunque son más pequeños y se adhieren al cuello uterino por succión. Los diafragmas y los capuchones a menudo se usan junto con los espermicidas. En un año, el 12 % de las mujeres que usan el diafragma tendrán un embarazo no deseado y, con un uso óptimo, esto se reduce al 6 %. Las tasas de eficacia son más bajas para el capuchón, con un 18 % de mujeres que experimentan un embarazo no deseado y un 10-13 % con un uso óptimo. La mayoría de los tipos de píldoras de progestágeno solo son eficaces como anticonceptivos porque espesan el moco cervical, lo que dificulta el paso de los espermatozoides a lo largo del canal cervical. Además, a veces también pueden impedir la ovulación. Por el contrario, las píldoras anticonceptivas que contienen tanto estrógeno como progesterona, las píldoras anticonceptivas orales combinadas, funcionan principalmente evitando la ovulación. También espesan el moco cervical y adelgazan el revestimiento del útero, mejorando su eficacia.
Importancia clínica
Cáncer
En 2008, el cáncer de cuello uterino fue el tercer cáncer más común en las mujeres de todo el mundo, con tasas que varían geográficamente desde menos de uno hasta más de 50 casos por cada 100 000 mujeres. Es una de las principales causas de muerte relacionada con el cáncer en los países pobres, donde es común el retraso en el diagnóstico que conduce a malos resultados. La introducción de exámenes de detección de rutina ha resultado en menos casos (y muertes por) cáncer de cuello uterino, sin embargo, esto ha ocurrido principalmente en países desarrollados. La mayoría de los países en desarrollo tienen pruebas de detección limitadas o nulas, y el 85% de la carga global ocurre allí.
El cáncer de cuello uterino casi siempre implica una infección por el virus del papiloma humano (VPH). El VPH es un virus con numerosas cepas, varias de las cuales predisponen a cambios precancerosos en el epitelio cervical, particularmente en la zona de transformación, que es el área más común para que comience el cáncer cervical. Las vacunas contra el VPH, como Gardasil y Cervarix, reducen la incidencia de cáncer de cuello uterino al inocular contra las cepas virales involucradas en el desarrollo del cáncer.
Los cambios potencialmente precancerosos en el cuello uterino se pueden detectar mediante exámenes de detección cervicales, utilizando métodos que incluyen una prueba de Papanicolaou (también llamada frotis cervical), en la que se raspan células epiteliales de la superficie del cuello uterino y se examinan bajo un microscopio. El colposcopio, un instrumento utilizado para ver una vista ampliada del cuello uterino, fue inventado en 1925. La prueba de Papanicolaou fue desarrollada por Georgios Papanikolaou en 1928. Aurel Babes en 1927. En algunas partes del mundo desarrollado, incluido el Reino Unido, la prueba de Papanicolaou ha sido reemplazada por la citología de base líquida.
Una alternativa económica, rentable y práctica en los países más pobres es la inspección visual con ácido acético (VIA). Instituir y mantener programas basados en la citología en estas regiones puede ser difícil debido a la necesidad de personal capacitado, equipos e instalaciones y dificultades en el seguimiento. Con VIA, los resultados y el tratamiento pueden estar disponibles el mismo día. Como prueba de detección, la IVAA es comparable a la citología cervical en la identificación precisa de lesiones precancerosas.
Por lo general, el resultado de la displasia se investiga más a fondo, por ejemplo, mediante una biopsia en cono, que también puede extirpar la lesión cancerosa. La neoplasia intraepitelial cervical es un posible resultado de la biopsia y representa cambios displásicos que eventualmente pueden progresar a cáncer invasivo. La mayoría de los casos de cáncer de cuello uterino se detectan de esta manera, sin que hayan causado ningún síntoma. Cuando se presentan síntomas, pueden incluir sangrado vaginal, secreción o malestar.
Inflamación
La inflamación del cuello uterino se conoce como cervicitis. Esta inflamación puede ser del endocérvix o del ectocérvix. Cuando se asocia con el endocérvix, se asocia con flujo vaginal mucoso e infecciones de transmisión sexual como clamidia y gonorrea. Hasta la mitad de las mujeres embarazadas que tienen una infección gonorreica del cuello uterino son asintomáticas. Otras causas incluyen el crecimiento excesivo de la flora comensal de la vagina. Cuando se asocia con el exocérvix, la inflamación puede ser causada por el virus del herpes simple. La inflamación a menudo se investiga mediante la visualización directa del cuello uterino con un espéculo, que puede aparecer blanquecino debido al exudado, y mediante una prueba de Papanicolaou y el examen de bacterias causales. Se pueden usar pruebas especiales para identificar bacterias particulares. Si la inflamación se debe a una bacteria, se pueden administrar antibióticos como tratamiento.
Anomalías anatómicas
La estenosis cervical es un canal cervical anormalmente estrecho, generalmente asociado con un trauma causado por la extracción de tejido para la investigación o el tratamiento del cáncer, o el cáncer cervical en sí. El dietilestilbestrol, utilizado entre 1938 y 1971 para prevenir el parto prematuro y el aborto espontáneo, también está fuertemente asociado con el desarrollo de estenosis cervical y otras anomalías en las hijas de las mujeres expuestas. Otras anomalías incluyen: adenosis vaginal, en la que el epitelio escamoso del exocérvix se vuelve cilíndrico; cánceres tales como adenocarcinomas de células claras; crestas y capuchones cervicales; y desarrollo de una apariencia de cuello uterino en cresta de gallo, que es la condición en la que, como su nombre indica, el cuello uterino del útero tiene forma de cresta de gallo. Alrededor de un tercio de las mujeres nacidas de madres tratadas con dietilestilbestrol (es decir, exposición en el útero) desarrollan un cuello uterino en cresta de gallo.
Los pliegues o crestas agrandados del estroma cervical (tejidos fibrosos) y el epitelio constituyen un cuello uterino en cresta de gallo. De manera similar, los pólipos en cresta de gallo que recubren el cuello uterino generalmente se consideran o agrupan en la misma descripción general. Se considera en sí mismo una anomalía benigna; sin embargo, su presencia suele ser indicativa de exposición a DES y, como tal, las mujeres que experimentan estas anomalías deben ser conscientes de su mayor riesgo de patologías asociadas.
La agenesia cervical es una afección congénita rara en la que el cuello uterino no se desarrolla por completo, a menudo asociado con la falta simultánea de desarrollo de la vagina. Existen otras anomalías cervicales congénitas, a menudo asociadas con anomalías de la vagina y el útero. El cuello uterino puede estar duplicado en situaciones como el útero bicorne y el útero didelfo.
Los pólipos cervicales, que son crecimientos excesivos benignos del tejido endocervical, si están presentes, pueden causar sangrado o un crecimiento excesivo benigno puede estar presente en el canal cervical. El ectropión cervical se refiere al crecimiento excesivo horizontal del revestimiento de la columna endocervical en una capa de una célula de espesor sobre el ectocérvix.
Otros mamíferos
Las hembras marsupiales tienen úteros y cuellos uterinos emparejados. La mayoría de las especies de mamíferos euterios (placentarios) tienen un cuello uterino único y un útero único, bipartito o bicorne. Los lagomorfos, roedores, cerdos hormigueros y damanes tienen un útero dúplex y dos cuellos uterinos. Los lagomorfos y los roedores comparten muchas características morfológicas y se agrupan en el clado Glires. Los osos hormigueros de la familia myrmecophagidae son inusuales porque carecen de un cuello uterino definido; se cree que perdieron la característica en lugar de que otros mamíferos desarrollaran un cuello uterino en más de un linaje. En los cerdos domésticos, el cuello uterino contiene una serie de cinco almohadillas interdigitadas que sostienen el pene en forma de sacacorchos del jabalí durante la cópula.
Etimología y pronunciación
La palabra cervix () vino al inglés del latín, donde significa "cuello", y al igual que su contraparte germánica, puede referirse no solo al cuello [del cuerpo] sino también a una parte estrecha análoga de un objeto. El cérvix uteri (cuello del útero) es, por lo tanto, el cérvix uterino, pero en inglés la palabra cervix usada sola generalmente se refiere a él. Así, el adjetivo cervical puede referirse al cuello (como en vértebras cervicales o ganglios linfáticos cervicales) o al cuello uterino (como en capuchón cervical o cáncer de cuello uterino).
Latín cervix proviene de la raíz protoindoeuropea ker-, que hace referencia a una "estructura que se proyecta". Por lo tanto, la palabra cérvix está relacionada lingüísticamente con la palabra inglesa "horn", la palabra persa para "head" (Persa: سر sar), la palabra griega para "cabeza" (Griego: κορυφή koruphe), y los galeses y palabras en rumano para "venado" (Galés: carw, rumano: cerb).
El cuello uterino fue documentado en la literatura anatómica al menos en la época de Hipócrates; El cáncer de cuello uterino se describió por primera vez hace más de 2000 años, con descripciones proporcionadas tanto por Hipócrates como por Areteo. Sin embargo, hubo alguna variación en el sentido de la palabra entre los primeros escritores, quienes usaron el término para referirse tanto al cuello uterino como al orificio uterino interno. El primer uso atestiguado de la palabra para referirse al cuello uterino fue en 1702.
Contenido relacionado
Corteza entorrinal
Oído interno
Ganglio





![Transformation zone types:[18] Type 1: Completely ectocervical (common under hormonal influence). Type 2: Endocervical component but fully visible (common before puberty). Type 3: Endocervical component, not fully visible (common after menopause).](https://upload.wikimedia.org/wikipedia/commons/thumb/b/b7/Transformation_zone_types.png/430px-Transformation_zone_types.png)