Acné
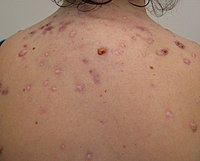
Acné, también conocido como acné vulgaris, es una afección de la piel a largo plazo que ocurre cuando las células muertas de la piel y la grasa de la piel obstruir los folículos pilosos. Las características típicas de la afección incluyen puntos negros o puntos blancos, espinillas, piel grasa y posibles cicatrices. Afecta principalmente a la piel con una cantidad relativamente alta de glándulas sebáceas, incluida la cara, la parte superior del tórax y la espalda. La apariencia resultante puede provocar falta de confianza, ansiedad, baja autoestima y, en casos extremos, depresión o pensamientos suicidas.
La susceptibilidad al acné es principalmente genética en el 80 % de los casos. Los roles de la dieta y el tabaquismo en la condición no están claros, y ni la limpieza ni la exposición a la luz solar parecen jugar un papel. En ambos sexos, las hormonas llamadas andrógenos parecen ser parte del mecanismo subyacente, al causar una mayor producción de sebo. Otro factor común es el crecimiento excesivo de la bacteria Cutibacterium acnes, presente en la piel.
Existen tratamientos para el acné, incluidos cambios en el estilo de vida, medicamentos y procedimientos médicos. Comer menos carbohidratos simples como el azúcar puede minimizar la condición. Los tratamientos que se aplican directamente sobre la piel afectada, como el ácido azelaico, el peróxido de benzoílo y el ácido salicílico, son de uso común. Los antibióticos y los retinoides están disponibles en formulaciones que se aplican sobre la piel y se toman por vía oral para el tratamiento del acné. Sin embargo, la resistencia a los antibióticos puede desarrollarse como resultado de la terapia con antibióticos. Varios tipos de píldoras anticonceptivas ayudan a prevenir el acné en las mujeres. Los profesionales médicos suelen reservar las pastillas de isotretinoína para el acné severo, debido a los mayores efectos secundarios potenciales. Algunos en la comunidad médica recomiendan el tratamiento temprano y agresivo del acné para disminuir el impacto general a largo plazo en las personas.
En 2015, el acné afectó a aproximadamente 633 millones de personas en todo el mundo, lo que la convierte en la octava enfermedad más común en todo el mundo. El acné ocurre comúnmente en la adolescencia y afecta aproximadamente al 80-90% de los adolescentes en el mundo occidental. Algunas sociedades rurales informan tasas más bajas de acné que las industrializadas. Los niños y adultos también pueden verse afectados antes y después de la pubertad. Aunque el acné se vuelve menos común en la edad adulta, persiste en casi la mitad de las personas afectadas hasta los veinte y treinta años, y un grupo más pequeño continúa teniendo dificultades a los cuarenta.
Clasificación
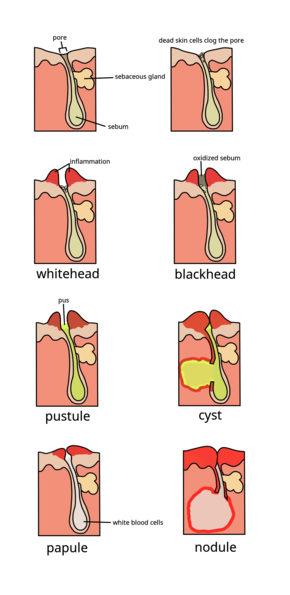
La gravedad del acné vulgar (Gr. ἀκµή, "punto" + L. vulgaris, "común") puede clasificarse como leve, moderada, o grave para determinar un régimen de tratamiento apropiado. No existe una escala universalmente aceptada para clasificar la gravedad del acné. La presencia de folículos cutáneos obstruidos (conocidos como comedones) limitados a la cara con lesiones inflamatorias ocasionales define el acné leve. Se dice que el acné de gravedad moderada ocurre cuando se presenta una mayor cantidad de pápulas y pústulas inflamatorias en la cara, en comparación con los casos leves de acné, y aparecen en el tronco del cuerpo. Se dice que el acné severo ocurre cuando los nódulos (los 'bultos' dolorosos que se encuentran debajo de la piel) son las lesiones faciales características y la afectación del tronco es extensa.
Los nódulos grandes antes se llamaban quistes. El término noduloquístico se ha utilizado en la literatura médica para describir casos graves de acné inflamatorio. Los quistes verdaderos son raros en las personas con acné, y el término acné nodular severo es ahora la terminología preferida.
Acné inverso (L. invertō, "al revés") y acné rosácea (rosa, "de color rosa"; + -āceus, "formando") no son formas de acné y son nombres alternativos que se refieren respectivamente a las afecciones de la piel hidradenitis supurativa (HS) y rosácea. Aunque la HS comparte ciertas características superpuestas con el acné vulgar, como una tendencia a obstruir los folículos de la piel con restos de células de la piel, la afección carece de las características distintivas del acné y, por lo tanto, se considera un trastorno de la piel distinto.
Signos y síntomas
Las características típicas del acné incluyen una mayor secreción de sebo aceitoso por la piel, microcomedones, comedones, pápulas, nódulos (pápulas grandes), pústulas y, a menudo, deja cicatrices. La apariencia del acné varía con el color de la piel. Puede dar lugar a problemas psicológicos y sociales.
Cicatrices
Las cicatrices del acné son causadas por la inflamación dentro de la dermis y se estima que afectan al 95 % de las personas con acné vulgar. La curación anormal y la inflamación dérmica crean la cicatriz. La cicatrización es más probable que ocurra con el acné severo, pero puede ocurrir con cualquier forma de acné vulgar. Las cicatrices del acné se clasifican en función de si la respuesta de cicatrización anormal que sigue a la inflamación dérmica conduce a un exceso de depósito o pérdida de colágeno en el sitio de la lesión del acné.
Las cicatrices de acné atróficas han perdido colágeno debido a la respuesta de curación y son el tipo más común de cicatriz de acné (representan aproximadamente el 75 % de todas las cicatrices de acné). Las cicatrices de picahielos, las cicatrices de furgones y las cicatrices rodantes son subtipos de cicatrices de acné atróficas. Las cicatrices de los vagones son cicatrices redondas u ovoides con bordes afilados y varían en tamaño de 1,5 a 4 mm de ancho. Las cicatrices de los picahielos son cicatrices estrechas (menos de 2 mm de ancho) y profundas que se extienden hasta la dermis. Las cicatrices rodantes son más anchas que las cicatrices de picahielos y vagones (de 4 a 5 mm de ancho) y tienen un patrón de profundidad similar a una onda en la piel.
Las cicatrices hipertróficas son poco frecuentes y se caracterizan por un mayor contenido de colágeno después de la respuesta de curación anormal. Se describen como firmes y elevados de la piel. Las cicatrices hipertróficas permanecen dentro de los márgenes originales de la herida, mientras que las cicatrices queloides pueden formar tejido cicatricial fuera de estos bordes. Las cicatrices queloides del acné ocurren con mayor frecuencia en hombres y personas con piel más oscura, y generalmente ocurren en el tronco del cuerpo.
En noviembre de 2021 se publicó un estudio que expone el consenso de veinticuatro cirujanos plásticos y dermatólogos de renombre internacional sobre los dispositivos energéticos más eficaces para el tratamiento de las cicatrices del acné.
Pigmentación
Después de que se resuelve una lesión de acné nodular inflamada, es común que la piel se oscurezca en esa área, lo que se conoce como hiperpigmentación posinflamatoria (PIH). La inflamación estimula las células de la piel productoras de pigmento especializadas (conocidas como melanocitos) para producir más pigmento de melanina, lo que conduce a la apariencia oscurecida de la piel. La PIH ocurre con mayor frecuencia en personas con un color de piel más oscuro. Cicatriz pigmentada es un término común usado para PIH, pero es engañoso ya que sugiere que el cambio de color es permanente. A menudo, la PIH se puede prevenir evitando que el nódulo se agrave y puede desaparecer con el tiempo. Sin embargo, la PIH no tratada puede durar meses, años o incluso ser permanente si se ven afectadas las capas más profundas de la piel. Incluso la exposición mínima de la piel a los rayos ultravioleta del sol puede sostener la hiperpigmentación. El uso diario de protector solar SPF 15 o superior puede minimizar este riesgo.
Causas
Los factores de riesgo para el desarrollo del acné, además de la genética, no se han identificado de manera concluyente. Los posibles contribuyentes secundarios incluyen hormonas, infecciones, dieta y estrés. Los estudios que investigan el impacto del tabaquismo sobre la incidencia y la gravedad del acné no han sido concluyentes. La luz del sol y la limpieza no están asociadas con el acné.
Genes
El acné parece ser altamente hereditario; la genética explica el 81% de la variación en la población. Los estudios realizados en gemelos afectados y parientes de primer grado demuestran aún más la naturaleza fuertemente hereditaria del acné. La susceptibilidad al acné probablemente se deba a la influencia de múltiples genes, ya que la enfermedad no sigue un patrón de herencia clásico (mendeliano). Estos genes candidatos incluyen ciertas variaciones en los genes del factor de necrosis tumoral alfa (TNF-alfa), IL-1 alfa y CYP1A1, entre otros. La variación del polimorfismo de un solo nucleótido 308 G/A en el gen del TNF se asocia con un mayor riesgo de acné. El acné puede ser una característica de trastornos genéticos raros como el síndrome de Apert. El acné severo puede estar asociado con el síndrome XYY.
Hormonas
La actividad hormonal, como ocurre durante los ciclos menstruales y la pubertad, puede contribuir a la formación de acné. Durante la pubertad, un aumento en las hormonas sexuales llamadas andrógenos hace que las glándulas de los folículos de la piel se agranden y produzcan más sebo aceitoso. Las hormonas andrógenas testosterona, dihidrotestosterona (DHT) y dehidroepiandrosterona (DHEA) están relacionadas con el acné. Los altos niveles de la hormona del crecimiento (GH) y el factor de crecimiento similar a la insulina 1 (IGF-1) también están asociados con el empeoramiento del acné. Tanto los andrógenos como el IGF-1 parecen ser esenciales para que se produzca el acné, ya que el acné no se desarrolla en personas con síndrome de insensibilidad completa a los andrógenos (CAIS) o síndrome de Laron (insensibilidad a la GH, lo que resulta en niveles muy bajos de IGF-1).
Las condiciones médicas que comúnmente causan un estado alto de andrógenos, como el síndrome de ovario poliquístico, la hiperplasia suprarrenal congénita y los tumores secretores de andrógenos, pueden causar acné en las personas afectadas. Por el contrario, las personas que carecen de hormonas androgénicas o que son insensibles a los efectos de los andrógenos rara vez tienen acné. El embarazo puede aumentar los niveles de andrógenos y, en consecuencia, la síntesis de sebo graso. El acné puede ser un efecto secundario de la terapia de reemplazo de testosterona o del uso de esteroides anabólicos. Los suplementos dietéticos y de culturismo de venta libre a menudo contienen esteroides anabólicos agregados ilegalmente.
Infecciones
La especie bacteriana anaerobia Cutibacterium acnes (anteriormente Propionibacterium acnes) contribuye al desarrollo del acné, pero su función exacta no se conoce bien. Hay subcepas específicas de C. acnes asociados con piel normal y otros con acné inflamatorio moderado o severo. No está claro si estas cepas indeseables evolucionan en el sitio o se adquieren, o posiblemente ambas, dependiendo de la persona. Estas cepas tienen la capacidad de cambiar, perpetuar o adaptarse al ciclo anormal de inflamación, producción de aceite y desprendimiento inadecuado de células muertas de la piel de los poros del acné. La infección por el ácaro parásito Demodex está asociada con el desarrollo de acné. No está claro si la erradicación del ácaro mejora el acné.
Dieta
Se ha descubierto que las dietas con una carga glucémica alta tienen diferentes grados de efecto sobre la gravedad del acné. Múltiples ensayos controlados aleatorios y estudios no aleatorios han encontrado que una dieta con una carga glucémica más baja es efectiva para reducir el acné. Existe evidencia observacional débil que sugiere que el consumo de leche de vaca se asocia positivamente con una mayor frecuencia y gravedad del acné. La leche contiene proteína de suero y hormonas como el IGF-1 bovino y precursores de la dihidrotestosterona. Los estudios sugieren que estos componentes promueven los efectos de la insulina y el IGF-1 y, por lo tanto, aumentan la producción de hormonas andrógenas, sebo y promueven la formación de comedones. La evidencia disponible no respalda un vínculo entre comer chocolate o sal y la gravedad del acné. Pocos estudios han examinado la relación entre la obesidad y el acné. La vitamina B12 puede desencadenar brotes en la piel similares al acné (erupciones acneiformes) o empeorar el acné existente cuando se toma en dosis que exceden la ingesta diaria recomendada.
Estrés
Hay pocos estudios de alta calidad que demuestren que el estrés causa o empeora el acné. A pesar de ser controvertido, algunas investigaciones indican que el aumento de la gravedad del acné se asocia con altos niveles de estrés en ciertos contextos, como los cambios hormonales que se observan en el síndrome premenstrual.
Otro
Algunas personas experimentan una intensificación severa de su acné cuando se exponen a climas cálidos y húmedos; esto se debe a que las bacterias y los hongos prosperan en ambientes cálidos y húmedos. Esta exacerbación del acné inducida por el clima se ha denominado acné tropical. La obstrucción mecánica de los folículos de la piel con cascos o barbijos puede empeorar el acné preexistente. Sin embargo, cuando el acné es causado por una obstrucción mecánica, no se considera una forma de acné vulgar cuando se trata de una técnica muy técnica. Se trataría de otra erupción acneiforme conocida como Acné mecánico. Varios medicamentos también pueden empeorar el acné preexistente; esta condición es el acné medicamentosa forma de acné. Los ejemplos de tales medicamentos incluyen litio, hidantoína, isoniazida, glucocorticoides, yoduros, bromuros y testosterona. Cuando el acné medicamentoso es causado específicamente por esteroides anabolizantes androgénicos, puede denominarse simplemente acné esteroideo. Las personas genéticamente susceptibles pueden tener brotes de acné como resultado de una erupción lumínica polimorfa; una condición desencadenada por la luz solar y la exposición a la luz ultravioleta artificial. Esta forma de acné se llama Acne aestivalis y es causada específicamente por la exposición intensa a la luz UVA. Las personas afectadas generalmente experimentan brotes de acné estacional en la parte superior de los brazos, la cintura escapular, la espalda y el pecho. Los brotes generalmente ocurren de uno a tres días después de haber estado expuestos a la radiación UVA intensa. A diferencia de otras formas de acné, la condición no afecta la cara; esto podría ser posiblemente el resultado de la patogenia de la erupción lumínica polimorfa, en la que se ven afectadas las áreas de la piel que están nuevamente expuestas a la intensa radiación ultravioleta. Dado que las caras generalmente se dejan descubiertas en todas las etapas de la vida, hay poca o ninguna probabilidad de que aparezca una erupción allí. Los estudios muestran que tanto los brotes de erupciones lumínicas polimorfas como la respuesta del brote de acné aestivalis pueden prevenirse con antioxidantes tópicos combinados con la aplicación de un protector solar de amplio espectro.
Fisiopatología
El acné vulgar es una enfermedad crónica de la piel de la unidad pilosebácea y se desarrolla debido a obstrucciones en los folículos pilosos de la piel. Estos bloqueos se producen como resultado de los siguientes cuatro procesos anormales: aumento de la producción de sebo aceitoso (influido por los andrógenos), depósito excesivo de la proteína queratina que conduce a la formación de comedones, colonización del folículo por Cutibacterium acnes (< i>C. acnes) y la liberación local de sustancias químicas proinflamatorias en la piel.
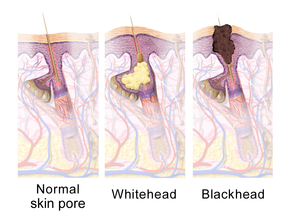
El cambio patológico más temprano es la formación de un tapón (un microcomedón), que es impulsado principalmente por el crecimiento excesivo, la reproducción y la acumulación de células de la piel en el folículo piloso. En la piel sana, las células de la piel que han muerto salen a la superficie y salen por el poro del folículo piloso. En las personas con acné, el aumento de la producción de sebo aceitoso hace que las células muertas de la piel se peguen. La acumulación de restos de células muertas de la piel y sebo aceitoso bloquea el poro del folículo piloso, formando así el microcomedón. El C. acnes biofilm dentro del folículo piloso empeora este proceso. Si el microcomedón es superficial dentro del folículo piloso, el pigmento de la piel melanina se expone al aire, lo que da como resultado su oxidación y apariencia oscura (conocida como punto negro o comedón abierto). Por el contrario, si el microcomedón se encuentra en lo profundo del folículo piloso, provoca la formación de un punto blanco (conocido como comedón cerrado).
El principal impulsor hormonal de la producción de sebo graso en la piel es la dihidrotestosterona. Otra hormona androgénica responsable del aumento de la actividad de las glándulas sebáceas es la DHEA-S. Las glándulas suprarrenales secretan cantidades más altas de DHEA-S durante la adrenarquia (una etapa de la pubertad) y esto conduce a un aumento en la producción de sebo. En un ambiente de piel rico en sebo, la bacteria de la piel natural y en gran parte comensal C. acnes crece fácilmente y puede causar inflamación dentro y alrededor del folículo debido a la activación del sistema inmunitario innato. C. acnes desencadena la inflamación de la piel en el acné al aumentar la producción de varias señales químicas proinflamatorias (como IL-1α, IL-8, TNF-α y LTB4); La IL-1α es esencial para la formación de comedones.
C. La capacidad del acné para unirse y activar una clase de receptores del sistema inmunitario conocidos como receptores tipo toll (TLR), especialmente TLR2 y TLR4, es un mecanismo central de la inflamación de la piel relacionada con el acné. Activación de TLR2 y TLR4 por C. acnes conduce a una mayor secreción de IL-1α, IL-8 y TNF-α. La liberación de estas señales inflamatorias atrae varias células inmunitarias al folículo piloso, incluidos neutrófilos, macrófagos y células Th1. La IL-1α estimula una mayor actividad y reproducción de las células de la piel, lo que, a su vez, estimula el desarrollo de comedones. Además, las células de las glándulas sebáceas producen más péptidos antimicrobianos, como HBD1 y HBD2, en respuesta a la unión de TLR2 y TLR4.
C. acnes también provoca la inflamación de la piel al alterar la composición grasa del sebo aceitoso. Oxidación del lípido escualeno por C. acnes es de particular importancia. La oxidación del escualeno activa NF-κB (un complejo proteico) y, en consecuencia, aumenta los niveles de IL-1α. Además, la oxidación del escualeno aumenta la actividad de la enzima 5-lipoxigenasa, que cataliza la conversión del ácido araquidónico en leucotrieno B4 (LTB4). LTB4 promueve la inflamación de la piel al actuar sobre la proteína del receptor alfa activado por el proliferador de peroxisomas (PPARα). PPARα aumenta la actividad de la proteína activadora 1 (AP-1) y NF-κB, lo que conduce al reclutamiento de células T inflamatorias. C. La capacidad de acnes para convertir los triglicéridos del sebo en ácidos grasos libres proinflamatorios a través de la secreción de la enzima lipasa explica aún más sus propiedades inflamatorias. Estos ácidos grasos libres estimulan una mayor producción de catelicidina, HBD1 y HBD2, lo que conduce a una mayor inflamación.
Esta cascada inflamatoria generalmente conduce a la formación de lesiones inflamatorias de acné, que incluyen pápulas, pústulas infectadas o nódulos. Si la reacción inflamatoria es grave, el folículo puede penetrar en las capas más profundas de la dermis y el tejido subcutáneo y provocar la formación de nódulos profundos. La participación de AP-1 en la cascada inflamatoria antes mencionada activa las metaloproteinasas de la matriz, que contribuyen a la destrucción del tejido local y la formación de cicatrices.
Junto con la bacteria C. acnes, la especie bacteriana Staphylococcus epidermidis (S. epidermidis) también interviene en la fisiopatología del acné vulgar. La proliferación de S. epidermidis con C. acnes provoca la formación de biopelículas, que bloquean los folículos pilosos y los poros, creando un entorno anaeróbico debajo de la piel. Esto permite un mayor crecimiento de ambos C. acnes y S. epidermidis debajo de la piel. La proliferación de C. acnes provoca la formación de biopelículas y una matriz de biopelícula, lo que dificulta aún más el tratamiento del acné.
Diagnóstico
El acné vulgar se diagnostica según el juicio clínico de un profesional médico. La evaluación de una persona con sospecha de acné debe incluir un historial médico detallado sobre antecedentes familiares de acné, una revisión de los medicamentos que toma, signos o síntomas de producción excesiva de hormonas andrógenas, cortisol y hormona del crecimiento. Los comedones (puntos negros y puntos blancos) deben estar presentes para diagnosticar el acné. En su ausencia, una apariencia similar a la del acné sugeriría un trastorno de la piel diferente. Los microcomedones (el precursor de los puntos negros y los puntos blancos) no son visibles a simple vista cuando se inspecciona la piel y requieren un microscopio para verlos. Muchas características pueden indicar que el acné vulgar de una persona es sensible a las influencias hormonales. Las pistas históricas y físicas que pueden sugerir acné sensible a las hormonas incluyen el inicio entre los 20 y los 30 años; empeoramiento la semana antes del período de una mujer; lesiones de acné predominantemente en la línea de la mandíbula y el mentón; y lesiones de acné inflamatorias/nodulares.
Existen varias escalas para clasificar la gravedad del acné vulgar, pero persiste el desacuerdo sobre cuál es la ideal para uso diagnóstico. La escala de calificación del acné de Cook usa fotografías para calificar la gravedad de 0 a 8, donde los números más altos representan un acné más severo. Esta escala fue la primera en utilizar un protocolo fotográfico estandarizado para evaluar la gravedad del acné; desde su creación en 1979, la escala ha sufrido varias revisiones. La técnica de clasificación del acné de Leeds cuenta las lesiones de acné en la cara, la espalda y el pecho y las clasifica como inflamatorias o no inflamatorias. Las puntuaciones de Leeds varían de 0 (menos grave) a 10 (más grave), aunque las escalas modificadas tienen una puntuación máxima de 12. La escala de clasificación del acné de Pillsbury clasifica la gravedad del acné del grado 1 (menos grave) al grado 4 (más grave).
Diagnóstico diferencial
Muchas afecciones de la piel pueden simular el acné vulgar y se conocen colectivamente como erupciones acneiformes. Tales condiciones incluyen angiofibromas, quistes epidérmicos, verrugas planas, foliculitis, queratosis pilaris, milia, dermatitis perioral y rosácea, entre otras. La edad es un factor que puede ayudar a distinguir entre estos trastornos. Los trastornos de la piel, como la dermatitis perioral y la queratosis pilaris, pueden parecer similares al acné, pero tienden a ocurrir con mayor frecuencia en la infancia. La rosácea tiende a ocurrir con más frecuencia en adultos mayores. El enrojecimiento facial desencadenado por el calor o el consumo de alcohol o comida picante también es más sugestivo de rosácea. La presencia de comedones ayuda a los profesionales de la salud a diferenciar el acné de los trastornos de la piel que tienen una apariencia similar. Cloracné y acné ocupacional debido a la exposición a ciertos químicos & compuestos industriales, pueden parecerse mucho al acné vulgar.
Administración
Existen muchos tratamientos diferentes para el acné. Estos incluyen ácido alfa hidroxi, medicamentos antiandrógenos, antibióticos, medicamentos antiseborreicos, ácido azelaico, peróxido de benzoilo, tratamientos hormonales, jabones queratolíticos, nicotinamida, retinoides y ácido salicílico. Los tratamientos para el acné funcionan en al menos cuatro formas diferentes, incluidas las siguientes: reducción de la inflamación, manipulación hormonal, eliminación de C. acnes, y normalizando el desprendimiento de células de la piel y la producción de sebo en el poro para evitar el bloqueo. Los tratamientos típicos incluyen terapias tópicas como antibióticos, peróxido de benzoilo y retinoides, y terapias sistémicas, incluidos antibióticos, agentes hormonales y retinoides orales.
Las terapias recomendadas para el uso de primera línea en el tratamiento del acné vulgar incluyen retinoides tópicos, peróxido de benzoilo y antibióticos tópicos u orales. Los procedimientos como la terapia de luz y la terapia con láser no son tratamientos de primera línea y, por lo general, solo tienen una función adicional debido a su alto costo y evidencia limitada. La terapia con luz azul tiene un beneficio poco claro. Los medicamentos para el acné se enfocan en las primeras etapas de la formación de comedones y generalmente son ineficaces para las lesiones cutáneas visibles; el acné generalmente mejora entre ocho y doce semanas después de comenzar la terapia.
La gente a menudo ve el acné como una condición a corto plazo, y algunos esperan que desaparezca después de la pubertad. Este concepto erróneo puede conducir a depender de la autogestión o problemas con la adherencia al tratamiento a largo plazo. Comunicar la naturaleza a largo plazo de la afección y un mejor acceso a información confiable sobre el acné puede ayudar a las personas a saber qué esperar de los tratamientos.
Cuidado de la piel
En general, se recomienda que las personas con acné no laven la piel afectada más de dos veces al día. La aplicación de un humectante sin fragancia en pieles sensibles y propensas al acné puede reducir la irritación. La irritación de la piel causada por los medicamentos para el acné suele alcanzar su punto máximo dos semanas después del inicio del uso y tiende a mejorar con el uso continuo. Los dermatólogos recomiendan usar productos cosméticos que digan específicamente que no son comedogénicos, que no contienen aceite y que no obstruirán los poros.
Los pacientes con acné vulgar, incluso aquellos con piel grasa, deben hidratarse para apoyar la barrera de humedad de la piel, ya que la disfunción de la barrera cutánea puede contribuir al acné. Los humectantes, especialmente los humectantes que contienen ceramida, como terapia complementaria son particularmente útiles para la piel seca y la irritación que comúnmente resulta del tratamiento tópico del acné. Los estudios demuestran que los humectantes que contienen ceramida son importantes para el cuidado óptimo de la piel; mejoran la adherencia a la terapia del acné y complementan las terapias existentes contra el acné. En un estudio en el que los pacientes con acné usaron gel de fosfato de clindamicina al 1,2 %/peróxido de benzoilo al 2,5 % por la mañana y aplicaron un gel de tretinoína micronizado al 0,05 % por la noche, la gran mayoría de los pacientes no experimentaron efectos adversos cutáneos durante todo el estudio. Se concluyó que el uso del limpiador de ceramida y la crema humectante de ceramida provocó una tolerabilidad favorable, no interfirió con la eficacia del tratamiento y mejoró la adherencia al régimen. La importancia de preservar el manto ácido y sus funciones de barrera está ampliamente aceptada en la comunidad científica. Por lo tanto, mantener un pH en el rango de 4.5 - 5.5 es fundamental para mantener la superficie de la piel en condiciones óptimas y saludables.
Dieta
Rara vez se observa una relación causal con la dieta/nutrición y las afecciones dermatológicas. Más bien, se han encontrado asociaciones, algunas de ellas convincentes, entre la dieta y los resultados, incluida la gravedad de la enfermedad y la cantidad de afecciones experimentadas por un paciente. Está surgiendo evidencia que respalda la terapia de nutrición médica como una forma de reducir la gravedad y la incidencia de enfermedades dermatológicas, incluido el acné. Los investigadores observaron un vínculo entre las dietas de alto índice glucémico y el acné. Los dermatólogos también recomiendan una dieta baja en azúcares simples como método para mejorar el acné. A partir de 2014, la evidencia disponible es insuficiente para utilizar la restricción de leche para este propósito.
Medicamentos
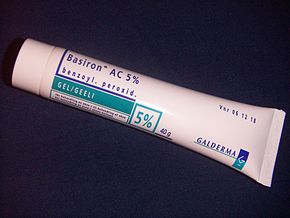
Peróxido de benzoílo
El peróxido de benzoilo (BPO) es un tratamiento de primera línea para el acné leve y moderado debido a su eficacia y efectos secundarios leves (principalmente irritación de la piel). En el folículo de la piel, el peróxido de benzoílo mata a C. acnes al oxidar sus proteínas mediante la formación de radicales libres de oxígeno y ácido benzoico. Es probable que estos radicales libres interfieran con el metabolismo y la capacidad de la bacteria para producir proteínas. Además, el peróxido de benzoílo es levemente eficaz para descomponer los comedones e inhibir la inflamación. Los productos combinados usan peróxido de benzoílo con un antibiótico tópico o retinoide, como peróxido de benzoílo/clindamicina y peróxido de benzoílo/adapaleno, respectivamente. El peróxido de benzoilo tópico es efectivo para tratar el acné.
Los efectos secundarios incluyen aumento de la fotosensibilidad de la piel, sequedad, enrojecimiento y descamación ocasional. A menudo se recomienda el uso de protector solar durante el tratamiento para prevenir las quemaduras solares. Las concentraciones más bajas de peróxido de benzoilo son tan efectivas como las concentraciones más altas para tratar el acné, pero se asocian con menos efectos secundarios. A diferencia de los antibióticos, el peróxido de benzoílo no parece generar resistencia bacteriana a los antibióticos.
Retinoides
Los retinoides son medicamentos que reducen la inflamación, normalizan el ciclo de vida de las células del folículo y reducen la producción de sebo. Están relacionados estructuralmente con la vitamina A. Los estudios muestran que los dermatólogos y los médicos de atención primaria los prescriben de forma insuficiente para el acné. Los retinoides parecen influir en el ciclo de vida celular en el revestimiento del folículo. Esto ayuda a prevenir la acumulación de células de la piel dentro del folículo piloso que pueden crear un bloqueo. Son un tratamiento de primera línea para el acné, especialmente para personas con piel de color oscuro. Se sabe que los retinoides conducen a una mejora más rápida de la hiperpigmentación posinflamatoria.
Los retinoides tópicos incluyen adapaleno, retinol, retinaldehído, isotretinoína, tazaroteno, trifaroteno y tretinoína. A menudo causan un brote inicial de acné y enrojecimiento facial y pueden causar una irritación significativa de la piel. En términos generales, los retinoides aumentan la sensibilidad de la piel a la luz solar y, por lo tanto, se recomienda su uso por la noche. La tretinoína es el menos costoso de los retinoides tópicos y es el más irritante para la piel, mientras que el adapaleno es el menos irritante pero cuesta mucho más. La mayoría de las formulaciones de tretinoína son incompatibles para su uso con peróxido de benzoílo. El tazaroteno es el retinoide tópico más efectivo y costoso, pero por lo general no se tolera tan bien. En 2019, la FDA aprobó una formulación de loción de tazaroteno, comercializada como una opción menos irritante. El retinol es una forma de vitamina A que tiene efectos similares pero más leves y está presente en muchos humectantes de venta libre y otros productos tópicos.
La isotretinoína es un retinoide oral que es muy efectivo para el acné nodular severo y el acné moderado que es resistente a otros tratamientos. Uno o dos meses de uso suelen ser adecuados para ver una mejora. El acné a menudo se resuelve por completo o es mucho más leve después de un ciclo de isotretinoína oral de 4 a 6 meses. Después de una sola ronda de tratamiento, alrededor del 80 % de las personas reportan una mejoría, y más del 50 % reportan una remisión completa. Alrededor del 20 % de las personas requieren un segundo ciclo, pero el 80 % de ellas informan una mejora, lo que da como resultado una tasa de eficacia acumulada del 96 %.
Existe la preocupación de que la isotretinoína esté relacionada con efectos adversos, como depresión, tendencias suicidas y anemia. No hay pruebas claras que respalden algunas de estas afirmaciones. En algunos estudios se ha encontrado que la isotretinoína es superior a los antibióticos o al placebo para reducir las lesiones del acné. Sin embargo, una revisión de 2018 que comparó las lesiones inflamatorias después del tratamiento con antibióticos o isotretinoína no encontró diferencias. La frecuencia de eventos adversos fue aproximadamente el doble con el uso de isotretinoína, aunque en su mayoría fueron eventos relacionados con la sequedad. No se encontró de manera concluyente un mayor riesgo de suicidio o depresión.
Las autoridades médicas regulan estrictamente el uso de isotretinoína en mujeres en edad fértil debido a sus conocidos efectos nocivos durante el embarazo. Para que una mujer así sea considerada candidata para la isotretinoína, debe tener una prueba de embarazo negativa confirmada y usar un método anticonceptivo eficaz. En 2008, Estados Unidos inició el programa iPLEDGE para prevenir el uso de isotretinoína durante el embarazo. iPledge requiere que la mujer tenga dos pruebas de embarazo negativas y use dos tipos de anticonceptivos durante al menos un mes antes de que comience la terapia con isotretinoína y un mes después. La eficacia del programa iPledge es controvertida debido a los continuos casos de incumplimiento de la anticoncepción.
Antibióticos
Las personas pueden aplicar antibióticos en la piel o tomarlos por vía oral para tratar el acné. Trabajan matando a C. acnes y reduciendo la inflamación. Aunque varias pautas exigen que los proveedores de atención médica reduzcan las tasas de antibióticos orales recetados, muchos proveedores no siguen esta guía. Los antibióticos orales siguen siendo la terapia sistémica prescrita con más frecuencia para el acné. El uso excesivo generalizado de antibióticos de amplio espectro para el acné ha llevado a tasas más altas de C resistente a los antibióticos. acnes en todo el mundo, especialmente a la tetraciclina (p. ej., doxiciclina) y a los antibióticos macrólidos (p. ej., eritromicina tópica) de uso común. Por lo tanto, los dermatólogos prefieren los antibióticos como parte de una terapia combinada y no solos.
Los antibióticos de uso común, ya sea aplicados en la piel o por vía oral, incluyen clindamicina, eritromicina, metronidazol, sulfacetamida y tetraciclinas (p. ej., doxiciclina o minociclina). La doxiciclina 40 miligramos diarios (dosis baja) parece tener una eficacia similar a la de 100 miligramos diarios y tiene menos efectos secundarios gastrointestinales. Sin embargo, la doxiciclina en dosis bajas no está aprobada por la FDA para el tratamiento del acné. Los antibióticos aplicados a la piel se usan típicamente para el acné leve a moderadamente severo. Los antibióticos orales son generalmente más efectivos que los antibióticos tópicos y producen una resolución más rápida de las lesiones inflamatorias del acné que las aplicaciones tópicas. No se recomienda el uso conjunto de antibióticos tópicos y orales.
Los antibióticos orales se recomiendan por no más de tres meses, ya que los ciclos de antibióticos que exceden esta duración se asocian con el desarrollo de resistencia a los antibióticos y no muestran un beneficio claro en duraciones más cortas. Si se usan antibióticos orales a largo plazo más allá de los tres meses, se recomienda usar peróxido de benzoílo o un retinoide al mismo tiempo para limitar el riesgo de C. acnes desarrollando resistencia a los antibióticos.
El antibiótico dapsona es eficaz contra el acné inflamatorio cuando se aplica sobre la piel. Por lo general, no es una opción de primera línea debido a su mayor costo y la falta de superioridad clara sobre otros antibióticos. La dapsona tópica a veces es una terapia preferida en mujeres o para personas con piel sensible o de tono más oscuro. No se recomienda su uso con peróxido de benzoilo debido al riesgo de causar una decoloración de la piel de color amarillo anaranjado con esta combinación. La minociclina es un tratamiento efectivo para el acné, pero no es un antibiótico de primera línea debido a la falta de evidencia de que sea mejor que otros tratamientos y a las preocupaciones sobre su seguridad en comparación con otras tetraciclinas.
La sareciclina es el antibiótico oral más reciente desarrollado específicamente para el tratamiento del acné y está aprobado por la FDA para el tratamiento del acné inflamatorio de moderado a grave en pacientes a partir de los nueve años de edad. Es un antibiótico de tetraciclina de espectro reducido que exhibe la actividad antibacteriana necesaria contra los patógenos relacionados con el acné vulgar y una baja propensión a inducir resistencia a los antibióticos. En ensayos clínicos, la sareciclina demostró eficacia clínica para reducir las lesiones inflamatorias del acné a las tres semanas y redujo el acné del tronco (espalda y tórax).
Agentes hormonales
En las mujeres, el uso de píldoras anticonceptivas combinadas puede mejorar el acné. Estos medicamentos contienen un estrógeno y una progestina. Funcionan al disminuir la producción de hormonas andrógenas por parte de los ovarios y al disminuir las fracciones libres y, por lo tanto, biológicamente activas de andrógenos, lo que da como resultado una menor producción de sebo en la piel y, en consecuencia, reduce la gravedad del acné. Las progestinas de primera generación, como la noretindrona y el norgestrel, tienen propiedades androgénicas y pueden empeorar el acné. Aunque los estrógenos orales disminuyen los niveles de IGF-1 en algunas situaciones, lo que teóricamente podría mejorar los síntomas del acné, las píldoras anticonceptivas combinadas no parecen afectar los niveles de IGF-1 en mujeres fértiles. Las píldoras anticonceptivas que contienen acetato de ciproterona parecen disminuir los niveles de IGF-1 total y libre. Las mujeres con acné prefieren las combinaciones que contienen progestágenos de tercera o cuarta generación, incluidos desogestrel, dienogest, drospirenona o norgestimato, así como las píldoras anticonceptivas que contienen acetato de ciproterona o acetato de clormadinona, debido a sus efectos antiandrogénicos más fuertes. Los estudios han demostrado una reducción del 40 al 70 % en las lesiones de acné con las píldoras anticonceptivas combinadas. Una revisión de 2014 encontró que los antibióticos orales parecen ser algo más efectivos que las píldoras anticonceptivas para reducir la cantidad de lesiones inflamatorias del acné a los tres meses. Sin embargo, las dos terapias son aproximadamente iguales en eficacia a los seis meses para disminuir el número de lesiones de acné inflamatorias, no inflamatorias y totales. Los autores del análisis sugirieron que las píldoras anticonceptivas pueden ser un tratamiento preferido de primera línea para el acné, sobre los antibióticos orales, en ciertas mujeres debido a su eficacia similar a los seis meses y la falta de resistencia a los antibióticos asociada. A diferencia de las píldoras anticonceptivas combinadas, las formas anticonceptivas de progestágeno solo que contienen progestágenos androgénicos se han asociado con un empeoramiento del acné.
Los antiandrógenos como el acetato de ciproterona y la espironolactona pueden tratar con éxito el acné, especialmente en mujeres con signos de producción excesiva de andrógenos, como aumento de la vellosidad o producción de sebo en la piel, o pérdida de cabello en el cuero cabelludo. La espironolactona es un tratamiento eficaz para el acné en mujeres adultas. A diferencia de las píldoras anticonceptivas combinadas, no está aprobada por la Administración de Drogas y Alimentos de los Estados Unidos para este propósito. La espironolactona es un antagonista de la aldosterona y es un tratamiento útil para el acné debido a su capacidad para bloquear adicionalmente el receptor de andrógenos en dosis más altas. Sola o en combinación con una píldora anticonceptiva, la espironolactona ha mostrado una reducción del 33 al 85 % en las lesiones de acné en las mujeres. La eficacia de la espironolactona para el acné parece depender de la dosis. Según se informa, el acetato de ciproterona en dosis altas por sí solo reduce los síntomas del acné en las mujeres entre un 75 y un 90 % en tres meses. Por lo general, se combina con un estrógeno para evitar las irregularidades menstruales y la deficiencia de estrógenos. El medicamento parece ser eficaz en el tratamiento del acné en los hombres; un estudio encontró que una dosis alta redujo las lesiones inflamatorias del acné en un 73 %. Sin embargo, los efectos secundarios de la espironolactona y el acetato de ciproterona en los hombres, como la ginecomastia, la disfunción sexual y la disminución de la densidad mineral ósea, generalmente hacen que su uso para el acné masculino no sea práctico.
Las mujeres embarazadas y lactantes no deben recibir antiandrógenos para el acné debido a la posibilidad de trastornos congénitos como hipospadias y feminización de los bebés varones. Las mujeres que son sexualmente activas y que pueden o pueden quedar embarazadas deben usar un método anticonceptivo eficaz para prevenir el embarazo mientras toman un antiandrógeno. Los antiandrógenos a menudo se combinan con píldoras anticonceptivas por este motivo, lo que puede resultar en una eficacia aditiva. La FDA agregó una advertencia de recuadro negro a la espironolactona sobre los posibles riesgos de tumores según la investigación preclínica con dosis muy altas (> 100 veces la dosis clínica) y advirtió que se debe evitar el uso innecesario del medicamento. Sin embargo, varios estudios epidemiológicos extensos posteriormente no encontraron mayor riesgo de tumores en asociación con la espironolactona en humanos. Por el contrario, se han descubierto fuertes asociaciones de acetato de ciproterona con ciertos tumores cerebrales y se ha restringido su uso. El riesgo de tumor cerebral con acetato de ciproterona se debe a sus fuertes acciones progestágenas y no está relacionado con la actividad antiandrogénica ni es compartido por otros antiandrógenos.
La flutamida, un antagonista puro del receptor de andrógenos, es eficaz en el tratamiento del acné en las mujeres. Parece reducir los síntomas del acné entre un 80 y un 90 %, incluso en dosis bajas, y varios estudios muestran una eliminación completa del acné. En un estudio, la flutamida disminuyó las puntuaciones de acné en un 80 % en tres meses, mientras que la espironolactona redujo los síntomas solo en un 40 % en el mismo período. En un gran estudio a largo plazo, el 97% de las mujeres informaron satisfacción con el control de su acné con flutamida. Aunque es eficaz, la flutamida tiene un riesgo de toxicidad hepática grave, y se han producido casos de muerte en mujeres que toman incluso dosis bajas del medicamento para tratar afecciones de la piel y el cabello dependientes de los andrógenos. Como tal, el uso de flutamida para el acné se ha vuelto cada vez más limitado y se ha argumentado que el uso continuado de flutamida para tales fines no es ético. La bicalutamida, un antagonista puro de los receptores de andrógenos con el mismo mecanismo que la flutamida y con una eficacia antiandrogénica comparable o superior pero con un riesgo mucho menor de toxicidad hepática, es una opción alternativa a la flutamida en el tratamiento de afecciones de la piel y el cabello dependientes de andrógenos en mujeres.
La clascoterona es un antiandrógeno tópico que ha demostrado eficacia en el tratamiento del acné tanto en hombres como en mujeres y fue aprobado para uso clínico para esta indicación en agosto de 2020. No ha mostrado absorción sistémica ni efectos secundarios antiandrogénicos asociados. En una pequeña comparación directa directa, la clascoterona mostró una mayor eficacia que la isotretinoína tópica. Los inhibidores de la 5α-reductasa, como la finasterida y la dutasterida, pueden ser útiles para el tratamiento del acné tanto en hombres como en mujeres, pero no se han evaluado adecuadamente para este fin. Además, los inhibidores de la 5α-reductasa tienen un gran potencial para producir defectos de nacimiento en los bebés varones y esto limita su uso en las mujeres. Sin embargo, los inhibidores de la 5α-reductasa se usan con frecuencia para tratar el exceso de vello facial/corporal en las mujeres y se pueden combinar con píldoras anticonceptivas para prevenir el embarazo. No hay evidencia a partir de 2010 para apoyar el uso de cimetidina o ketoconazol en el tratamiento del acné.
Los tratamientos hormonales para el acné, como la combinación de píldoras anticonceptivas y antiandrógenos, se pueden considerar terapia de primera línea para el acné en muchas circunstancias, incluida la anticoncepción deseada, hiperandrogenismo conocido o sospechado, acné durante la edad adulta, acné que brota antes de la menstruación y cuando los síntomas de la producción significativa de sebo (seborrea) están co-presentes. La terapia hormonal es efectiva para el acné tanto en mujeres con hiperandrogenismo como en mujeres con niveles normales de andrógenos.
Ácido azelaico
El ácido azelaico es eficaz para el acné de leve a moderado cuando se aplica tópicamente en una concentración del 15 al 20 %. Es necesario el tratamiento dos veces al día durante seis meses, y es tan eficaz como el peróxido de benzoílo tópico al 5 %, la isotretinoína al 0,05 % y la eritromicina al 2 %. El ácido azelaico es un tratamiento efectivo para el acné debido a su capacidad para reducir la acumulación de células de la piel en el folículo y sus propiedades antibacterianas y antiinflamatorias. Tiene un ligero efecto aclarante de la piel debido a su capacidad para inhibir la síntesis de melanina. Por lo tanto, es útil en el tratamiento de personas con acné que también están afectadas por hiperpigmentación posinflamatoria. El ácido azelaico puede causar irritación de la piel. Es menos eficaz y más caro que los retinoides. El ácido azelaico también condujo a una peor respuesta al tratamiento en comparación con el peróxido de benzoilo. En comparación con la tretinoína, el ácido azelaico responde poco o nada al tratamiento.
Ácido salicílico
El ácido salicílico es un beta-hidroxiácido de aplicación tópica que evita que las bacterias se reproduzcan y tiene propiedades queratolíticas. Es menos eficaz que la terapia con retinoides. El ácido salicílico abre los poros de la piel obstruidos y promueve el desprendimiento de las células epiteliales de la piel. La piel seca es el efecto secundario más común con la aplicación tópica, aunque el oscurecimiento de la piel puede ocurrir en personas con tipos de piel más oscuros.
Otros medicamentos
Las preparaciones tópicas y orales de nicotinamida (la forma amida de la vitamina B3) son tratamientos médicos alternativos. Según los informes, la nicotinamida mejora el acné debido a sus propiedades antiinflamatorias, su capacidad para suprimir la producción de sebo y sus propiedades para curar heridas. Las preparaciones tópicas y orales de zinc son tratamientos sugeridos para el acné; la evidencia para apoyar su uso para este propósito es limitada. Las capacidades del zinc para reducir la inflamación y la producción de sebo, así como para inhibir la C. acnes crecimiento son sus mecanismos propuestos para mejorar el acné. Los antihistamínicos pueden mejorar los síntomas entre quienes ya toman isotretinoína debido a sus propiedades antiinflamatorias y su capacidad para suprimir la producción de sebo.
La hidroquinona aclara la piel cuando se aplica tópicamente al inhibir la tirosinasa, la enzima responsable de convertir el aminoácido tirosina en el pigmento de la piel melanina, y se usa para tratar la hiperpigmentación posinflamatoria asociada al acné. Al interferir con la producción de melanina en la epidermis, la hidroquinona conduce a una menor hiperpigmentación ya que las células de la piel oscurecida se desprenden naturalmente con el tiempo. La mejora en la hiperpigmentación de la piel generalmente se observa dentro de los seis meses cuando se usa dos veces al día. La hidroquinona es ineficaz para la hiperpigmentación que afecta las capas más profundas de la piel, como la dermis. Se recomienda el uso de un protector solar con SPF 15 o superior por la mañana con reaplicación cada dos horas cuando se usa hidroquinona. Su aplicación solo en las áreas afectadas reduce el riesgo de aclarar el color de la piel normal, pero puede provocar un anillo temporal de piel aclarada alrededor del área hiperpigmentada. La hidroquinona generalmente se tolera bien; los efectos secundarios suelen ser leves (por ejemplo, irritación de la piel) y ocurren con el uso de una concentración superior al 4% recomendado. La mayoría de los preparados contienen el conservante metabisulfito de sodio, que se ha relacionado con casos raros de reacciones alérgicas, como anafilaxia y exacerbaciones graves del asma en personas susceptibles. En casos extremadamente raros, la aplicación frecuente e inadecuada de altas dosis de hidroquinona se ha asociado con una condición sistémica conocida como ocronosis exógena (decoloración de la piel y daño del tejido conectivo por la acumulación de ácido homogentísico).
Terapia combinada
Se ha demostrado que la terapia combinada, que utiliza medicamentos de diferentes clases juntos, cada uno con un mecanismo de acción diferente, es un enfoque más eficaz para el tratamiento del acné que la monoterapia. El uso de peróxido de benzoilo tópico y antibióticos juntos es más efectivo que los antibióticos solos. De manera similar, el uso de un retinoide tópico con un antibiótico elimina las lesiones de acné más rápido que el uso de antibióticos solos. Las combinaciones de uso frecuente incluyen las siguientes: antibiótico y peróxido de benzoilo, antibiótico y retinoide tópico, o retinoide tópico y peróxido de benzoilo. Los dermatólogos generalmente prefieren combinar el peróxido de benzoílo con un retinoide a la combinación de un antibiótico tópico con un retinoide. Ambos regímenes son efectivos, pero el peróxido de benzoílo no genera resistencia a los antibióticos.
Embarazo
Aunque la actividad de las glándulas sebáceas en la piel aumenta durante las últimas etapas del embarazo, el embarazo no se ha asociado de manera confiable con un empeoramiento de la gravedad del acné. En general, los medicamentos de aplicación tópica se consideran el enfoque de primera línea para el tratamiento del acné durante el embarazo, ya que tienen poca absorción sistémica y, por lo tanto, es poco probable que dañen al feto en desarrollo. Las terapias altamente recomendadas incluyen peróxido de benzoílo aplicado tópicamente (categoría C del embarazo) y ácido azelaico (categoría B). El ácido salicílico tiene una clasificación de seguridad de categoría C debido a una mayor absorción sistémica (9 a 25 %) y una asociación entre el uso de medicamentos antiinflamatorios en el tercer trimestre y los efectos adversos para el feto en desarrollo, incluida la escasez de líquido amniótico en el útero. y cierre temprano de los bebés' vaso sanguíneo del conducto arterioso. No se recomienda el uso prolongado de ácido salicílico sobre áreas significativas de la piel o debajo de vendajes oclusivos (sellados), ya que estos métodos aumentan la absorción sistémica y el potencial de daño fetal. La tretinoína (categoría C) y el adapaleno (categoría C) se absorben muy poco, pero ciertos estudios han sugerido efectos teratogénicos en el primer trimestre. Los datos que examinan la asociación entre la exposición materna a retinoides tópicos en el primer trimestre del embarazo y los resultados adversos del embarazo son limitados. Una revisión sistemática de estudios observacionales concluyó que dicha exposición no parece aumentar el riesgo de defectos congénitos mayores, abortos espontáneos, mortinatos, nacimientos prematuros o bajo peso al nacer. De manera similar, en estudios que examinaron los efectos de los retinoides tópicos durante el embarazo, no se observó daño fetal en el segundo y tercer trimestre. Sin embargo, debido a que no se descartan los daños raros de los retinoides tópicos, no se recomienda su uso durante el embarazo debido a problemas persistentes de seguridad. Los retinoides cuyo uso está contraindicado durante el embarazo incluyen el retinoide tópico tazaroteno y los retinoides orales isotretinoína y acitretina (todos de la categoría X). La espironolactona está relativamente contraindicada para su uso durante el embarazo debido a sus efectos antiandrógenos. No se recomienda la finasterida ya que es altamente teratogénica.
Los antibióticos tópicos considerados seguros durante el embarazo incluyen clindamicina, eritromicina y metronidazol (todos de categoría B), debido a la absorción sistémica insignificante. La nadifloxacina y la dapsona (categoría C) son otros antibióticos tópicos que se pueden usar para tratar el acné en mujeres embarazadas, pero se han estudiado menos. No se han informado eventos fetales adversos por el uso tópico de dapsona. Si se utilizan retinoides, existe un alto riesgo de que se produzcan anomalías en el feto en desarrollo; por lo tanto, se requiere que las mujeres en edad fértil usen un método anticonceptivo eficaz si se usan retinoides para tratar el acné. Los antibióticos orales considerados seguros para el embarazo (todos de categoría B) incluyen azitromicina, cefalosporinas y penicilinas. Las tetraciclinas (categoría D) están contraindicadas durante el embarazo, ya que se sabe que se depositan en los dientes fetales en desarrollo, lo que da como resultado una decoloración amarilla y un adelgazamiento del esmalte dental. Su uso durante el embarazo se ha asociado con el desarrollo de hígado graso agudo del embarazo y se evita por esta razón.
Procedimientos
Evidencia limitada respalda la extracción de comedones, pero es una opción para los comedones que no mejoran con el tratamiento estándar. Otro procedimiento para el alivio inmediato es la inyección de un corticosteroide en un comedón de acné inflamado. El electrocauterio y la electrofulguración son tratamientos alternativos efectivos para los comedones.
La fototerapia es un método de tratamiento que consiste en aplicar ciertas longitudes de onda específicas de luz en un área de la piel afectada por el acné. Se han utilizado tanto luz normal como láser. La evidencia de la fototerapia como tratamiento para el acné es débil y no concluyente. Varias terapias de luz parecen proporcionar un beneficio a corto plazo, pero los datos sobre los resultados a largo plazo y los resultados en personas con acné grave son escasos; puede tener un papel para las personas cuyo acné ha sido resistente a los medicamentos tópicos. Un metanálisis de 2016 no pudo concluir si las terapias de luz eran más beneficiosas que el placebo o ningún tratamiento, ni la duración del beneficio.
Cuando se usa luz normal inmediatamente después de la aplicación de una sustancia sensibilizante en la piel, como el ácido aminolevulínico o el aminolevulinato de metilo, el tratamiento se denomina terapia fotodinámica (TFD). La PDT tiene la mayor evidencia de apoyo de todas las modalidades de terapia de luz. La PDT trata el acné mediante el uso de varias formas de luz (p. ej., luz azul o luz roja) que se dirigen preferentemente a la unidad pilosebácea. Una vez que la luz activa la sustancia sensibilizante, ésta genera radicales libres y especies reactivas de oxígeno en la piel, que dañan deliberadamente las glándulas sebáceas y matan a C. acnés bacterias. Se han usado muchos tipos diferentes de láseres no ablativos (es decir, láseres que no vaporizan la capa superior de la piel sino que inducen una respuesta fisiológica en la piel a partir de la luz) para tratar el acné, incluidos aquellos que usan longitudes de onda de luz infrarrojas. Los láseres ablativos (como el CO2 y los tipos fraccionados) también se han utilizado para tratar el acné activo y sus cicatrices. Cuando se utilizan láseres ablativos, el tratamiento a menudo se denomina rejuvenecimiento con láser porque, como se mencionó anteriormente, se vaporizan todas las capas superiores de la piel. Los láseres ablativos están asociados con tasas más altas de efectos adversos en comparación con los láseres no ablativos, con ejemplos de hiperpigmentación posinflamatoria, enrojecimiento facial persistente y dolor persistente. Fisiológicamente, se cree que ciertas longitudes de onda de luz, usadas con o sin químicos tópicos acompañantes, matan bacterias y disminuyen el tamaño y la actividad de las glándulas que producen sebo. Las desventajas de la fototerapia pueden incluir su costo, la necesidad de múltiples visitas, el tiempo requerido para completar los procedimientos y el dolor asociado con algunas de las modalidades de tratamiento. Los efectos secundarios típicos incluyen descamación de la piel, enrojecimiento temporal de la piel, hinchazón e hiperpigmentación posinflamatoria.
La dermoabrasión es un procedimiento terapéutico eficaz para reducir la apariencia de las cicatrices atróficas superficiales de las variedades vagón y rodante. Las cicatrices en picahielos no responden bien al tratamiento con dermoabrasión debido a su profundidad. El procedimiento es doloroso y tiene muchos efectos secundarios potenciales, como sensibilidad de la piel a la luz solar, enrojecimiento y disminución de la pigmentación de la piel. La dermoabrasión ha caído en desgracia con la introducción del rejuvenecimiento con láser. A diferencia de la dermoabrasión, no hay evidencia de que la microdermoabrasión sea un tratamiento efectivo para el acné.
Los rellenos dérmicos o subcutáneos son sustancias que se inyectan en la piel para mejorar la apariencia de las cicatrices del acné. Los rellenos se utilizan para aumentar la producción natural de colágeno en la piel y para aumentar el volumen de la piel y disminuir la profundidad de las cicatrices del acné. Los ejemplos de rellenos utilizados para este propósito incluyen ácido hialurónico; microesferas de poli(metacrilato de metilo) con colágeno; derivados del colágeno humano y bovino, y grasa extraída del propio cuerpo de la persona (transferencia de grasa autóloga).
La microaguja es un procedimiento en el que se pasa un instrumento con varias filas de agujas diminutas sobre la piel para provocar una respuesta de cicatrización de heridas y estimular la producción de colágeno para reducir la aparición de cicatrices atróficas de acné en personas con piel más oscura. Los efectos adversos notables de las microagujas incluyen hiperpigmentación posinflamatoria y cicatrización de vías de tranvía (descritas como cicatrices discretas ligeramente elevadas en una distribución lineal similar a una vía de tranvía). Se cree que esto último se atribuye principalmente a una técnica inadecuada por parte del médico, incluido el uso de presión excesiva o agujas inapropiadamente grandes.
La subcisión es útil para el tratamiento de cicatrices de acné atróficas superficiales e implica el uso de una pequeña aguja para aflojar las adherencias fibróticas que dan como resultado la apariencia deprimida de la cicatriz.
Las exfoliaciones químicas se pueden usar para reducir la apariencia de las cicatrices del acné. Los peelings suaves incluyen aquellos que usan ácido glicólico, ácido láctico, ácido salicílico, solución de Jessner o una concentración más baja (20 %) de ácido tricloroacético. Estas exfoliaciones solo afectan la capa epidérmica de la piel y pueden ser útiles en el tratamiento de las cicatrices superficiales del acné, así como en los cambios de pigmentación de la piel por el acné inflamatorio. Las concentraciones más altas de ácido tricloroacético (30-40%) se consideran exfoliaciones de fuerza media y afectan la piel tan profundamente como la dermis papilar. Las formulaciones de ácido tricloroacético concentrado al 50% o más se consideran exfoliaciones químicas profundas. Las exfoliaciones químicas de intensidad media y profunda son más eficaces para las cicatrices atróficas más profundas, pero es más probable que causen efectos secundarios como cambios en la pigmentación de la piel, infección y pequeños quistes superficiales blancos conocidos como milia.
Medicina alternativa
Los investigadores están investigando terapias complementarias como tratamiento para personas con acné. Evidencia de baja calidad sugiere que la aplicación tópica de aceite de árbol de té o veneno de abeja puede reducir el número total de lesiones cutáneas en pacientes con acné. El aceite de árbol de té parece ser aproximadamente tan efectivo como el peróxido de benzoílo o el ácido salicílico, pero se asocia con dermatitis alérgica de contacto. Los mecanismos propuestos para los efectos antiacné del aceite de árbol de té incluyen la acción antibacteriana contra C. acnes y propiedades antiinflamatorias. Muchas otras terapias derivadas de plantas han demostrado efectos positivos contra el acné (p. ej., aceite de albahaca, oligosacáridos de algas marinas; sin embargo, pocos estudios bien realizados han examinado su uso para este propósito. Falta evidencia de alta calidad para el uso de acupuntura, medicina herbaria o terapia con ventosas para el acné.
Cuidado personal
Hay disponibles muchos tratamientos de venta libre en muchas formas, que a menudo se conocen como cosmecéuticos. Ciertos tipos de maquillaje pueden ser útiles para enmascarar el acné. En aquellos con piel grasa, a menudo se prefiere un producto a base de agua.
Pronóstico
El acné suele mejorar alrededor de los 20 años, pero puede persistir hasta la edad adulta. Pueden producirse cicatrices físicas permanentes. Las complicaciones raras del acné o su tratamiento incluyen la formación de granulomas piógenos, osteoma cutis y acné con edema facial. Algunos en la comunidad médica recomiendan el tratamiento temprano y agresivo del acné para reducir las posibilidades de estos malos resultados.
Impacto en la salud mental
Existe buena evidencia que respalda la idea de que el acné y las cicatrices asociadas afectan negativamente el estado psicológico de una persona, empeoran el estado de ánimo, reducen la autoestima y están asociados con un mayor riesgo de trastornos de ansiedad, depresión y tendencias suicidas. pensamientos.
Las percepciones erróneas sobre los factores causantes y agravantes del acné son comunes, y las personas con acné a menudo se culpan a sí mismas, y otros suelen culpar a las personas con acné por su condición. Tal culpa puede empeorar el sentido de autoestima de la persona afectada. Hasta el siglo XX, incluso entre los dermatólogos, se creía que la lista de causas incluía pensamientos sexuales excesivos y masturbación. La asociación de la dermatología con las infecciones de transmisión sexual, especialmente la sífilis, contribuyó al estigma.
Otra complicación psicológica del acné vulgar es el acné excoriée, que ocurre cuando una persona se rasca y rasca las espinillas de manera persistente, independientemente de la gravedad de su acné. Esto puede provocar cicatrices significativas, cambios en la pigmentación de la piel de la persona afectada y un empeoramiento cíclico de la ansiedad de la persona afectada por su apariencia.
Epidemiología
A nivel mundial, el acné afecta aproximadamente a 650 millones de personas, o alrededor del 9,4 % de la población, en 2010. Afecta a casi el 90 % de las personas en las sociedades occidentales durante la adolescencia, pero puede ocurrir antes de la adolescencia y persistir hasta la edad adulta. Si bien el acné que se desarrolla por primera vez entre los 21 y los 25 años es poco común, afecta al 54 % de las mujeres y al 40 % de los hombres mayores de 25 años y tiene una prevalencia de por vida del 85 %. Alrededor del 20% de los afectados tienen casos moderados o graves. Es ligeramente más común en mujeres que en hombres (9.8% versus 9.0%). En los mayores de 40 años, el 1% de los hombres y el 5% de las mujeres todavía tienen problemas.
Las tasas parecen ser más bajas en las sociedades rurales. Si bien algunas investigaciones han encontrado que afecta a personas de todos los grupos étnicos, es posible que el acné no ocurra en los pueblos no occidentalizados de Papúa Nueva Guinea y Paraguay.
El acné afecta a entre 40 y 50 millones de personas en los Estados Unidos (16 %) y aproximadamente entre 3 millones y 5 millones en Australia (23 %). El acné severo tiende a ser más común en personas de ascendencia caucásica o amerindia que en personas de ascendencia africana.
Historia
Los registros históricos indican que los faraones tenían acné, lo que puede ser la referencia más antigua conocida de la enfermedad. La utilidad del azufre como remedio tópico para el acné se remonta al menos al reinado de Cleopatra (69-30 a. C.). Según los informes, el médico griego del siglo VI Aëtius de Amida acuñó el término "ionthos" (ίονθωξ,) o "acnae", que parece ser una referencia a las lesiones de la piel facial que ocurren durante "la & #39;acmé' de la vida" (pubertad).
En el siglo XVI, el médico y botánico francés François Boissier de Sauvages de Lacroix proporcionó una de las primeras descripciones del acné. Usó el término "psydracia achne" para describir tubérculos pequeños, rojos y duros que alteraban la apariencia facial de una persona durante la adolescencia y no producían picazón ni dolor.
El reconocimiento y caracterización del acné progresó en 1776 cuando Josef Plenck (un médico austriaco) publicó un libro que proponía el concepto novedoso de clasificar las enfermedades de la piel por sus lesiones elementales (iniciales). En 1808, el dermatólogo inglés Robert Willan perfeccionó el trabajo de Plenck al proporcionar las primeras descripciones detalladas de varios trastornos de la piel utilizando la terminología morfológica que sigue en uso en la actualidad. Thomas Bateman continuó y amplió el trabajo de Robert Willan como alumno suyo y proporcionó las primeras descripciones e ilustraciones del acné aceptadas como precisas por los dermatólogos modernos. Erasmus Wilson, en 1842, fue el primero en hacer la distinción entre el acné vulgar y la rosácea. La primera monografía médica profesional dedicada íntegramente al acné fue escrita por Lucius Duncan Bulkley y publicada en Nueva York en 1885.
Los científicos plantearon inicialmente la hipótesis de que el acné representaba una enfermedad del folículo piloso de la piel y se producía debido a la obstrucción del poro por el sebo. Durante la década de 1880, observaron bacterias al microscopio en muestras de piel de personas con acné. Los investigadores creían que la bacteria causaba comedones, producción de sebo y, en última instancia, acné. A mediados del siglo XX, los dermatólogos se dieron cuenta de que ningún factor hipotético (sebo, bacterias o exceso de queratina) explicaba la enfermedad en su totalidad. Esto llevó a la comprensión actual de que el acné podría explicarse por una secuencia de eventos relacionados, comenzando con el bloqueo del folículo de la piel por un exceso de células muertas, seguido por la invasión bacteriana del poro del folículo piloso, cambios en la producción de sebo e inflamación.
El enfoque del tratamiento del acné experimentó cambios significativos durante el siglo XX. Los retinoides se convirtieron en un tratamiento médico para el acné en 1943. El peróxido de benzoilo se propuso por primera vez como tratamiento en 1958 y sigue siendo un elemento básico del tratamiento del acné. La introducción de los antibióticos orales de tetraciclina (como la minociclina) modificó el tratamiento del acné en la década de 1950. Estos reforzaron la idea entre los dermatólogos de que el crecimiento bacteriano en la piel juega un papel importante en la aparición del acné. Posteriormente, en la década de 1970, se descubrió que la tretinoína (nombre comercial original Retin A) era un tratamiento eficaz. El desarrollo de la isotretinoína oral (vendida como Accutane y Roaccutane) siguió en 1980. Después de su introducción en los Estados Unidos, los científicos identificaron la isotretinoína como un medicamento que probablemente cause defectos de nacimiento si se toma durante el embarazo. En los Estados Unidos, más de 2000 mujeres quedaron embarazadas mientras tomaban isotretinoína entre 1982 y 2003, y la mayoría de los embarazos terminaron en aborto o aborto espontáneo. Aproximadamente 160 bebés nacieron con defectos de nacimiento debido al uso materno de isotretinoína durante el embarazo.
El tratamiento del acné con hielo seco triturado tópico, conocido como cryoslush, se describió por primera vez en 1907, pero ya no se realiza con frecuencia. Antes de 1960, el uso de rayos X también era un tratamiento común.
Sociedad y cultura
Los costos y el impacto social del acné son considerables. En los Estados Unidos, el acné vulgaris es responsable de más de 5 millones de visitas al médico y cuesta más de 2 500 millones de dólares cada año en costos directos. Del mismo modo, el acné vulgaris es responsable de 3,5 millones de visitas al médico cada año en el Reino Unido. Las ventas de las diez principales marcas de tratamientos para el acné en EE. UU. en 2015 ascendieron a 352 millones de dólares.
El acné vulgar y las cicatrices resultantes se asocian con importantes dificultades sociales y académicas que pueden durar hasta la edad adulta. Durante la Gran Depresión, los dermatólogos descubrieron que los hombres jóvenes con acné tenían dificultades para conseguir trabajo. Hasta la década de 1930, muchas personas consideraban que el acné era un problema trivial entre las niñas de clase media porque, a diferencia de la viruela y la tuberculosis, nadie moría a causa de él, y era un problema femenino, porque era mucho menos probable que los niños buscaran atención médica. Durante la Segunda Guerra Mundial, algunos soldados en climas tropicales desarrollaron un acné tropical tan severo y generalizado en sus cuerpos que fueron declarados médicamente no aptos para el servicio.
Investigación
Se están realizando esfuerzos para comprender mejor los mecanismos de producción de sebo. Esta investigación tiene como objetivo desarrollar medicamentos que se dirijan e interfieran con las hormonas que se sabe que aumentan la producción de sebo (p. ej., IGF-1 y la hormona estimulante de los melanocitos alfa). Otros medicamentos reductores del sebo, como los antiandrógenos tópicos, los moduladores de los receptores activados por proliferadores de peroxisomas y los inhibidores de la enzima estearoil-CoA desaturasa-1, también son un foco de los esfuerzos de investigación. Partículas que liberan óxido nítrico en la piel para disminuir la inflamación de la piel causada por C. acnes y el sistema inmunitario se han mostrado prometedores para mejorar el acné en los primeros ensayos clínicos. Otra vía de investigación en etapa inicial se ha centrado en cómo utilizar mejor la terapia de luz y láser para destruir selectivamente las glándulas productoras de sebo en los folículos pilosos de la piel para reducir la producción de sebo y mejorar la apariencia del acné.
El uso de péptidos antimicrobianos frente a C. acnes está bajo investigación como tratamiento para el acné para superar la resistencia a los antibióticos. En 2007, los científicos informaron sobre la primera secuenciación del genoma de un C. acnes bacteriófago (PA6). Los autores propusieron aplicar esta investigación al desarrollo de la terapia con bacteriófagos como tratamiento del acné para superar los problemas asociados con el uso de antibióticos a largo plazo, como la resistencia bacteriana. Los probióticos orales y tópicos están bajo evaluación como tratamientos para el acné. Los probióticos pueden tener efectos terapéuticos para las personas afectadas por el acné debido a su capacidad para disminuir la inflamación de la piel y mejorar la humedad de la piel al aumentar el contenido de ceramida de la piel. A partir de 2014, el conocimiento de los efectos de los probióticos sobre el acné en humanos era limitado.
La disminución de los niveles de ácido retinoico en la piel puede contribuir a la formación de comedones. Los investigadores están investigando métodos para aumentar la producción de ácido retinoico en la piel para abordar esta deficiencia. Una vacuna contra el acné inflamatorio ha mostrado resultados prometedores en ratones y humanos. Algunos han expresado su preocupación sobre la creación de una vacuna diseñada para neutralizar una comunidad estable de bacterias normales de la piel que se sabe que protege la piel de la colonización por microorganismos más dañinos.
Otros animales
El acné puede ocurrir en gatos, perros y caballos.
Contenido relacionado
Cavidad pleural
Flotador
Fobia