Transtorno bipolar
Transtorno bipolar, anteriormente conhecido como depressão maníaca, é um distúrbio mental caracterizado por períodos de depressão e períodos de humor anormalmente elevado, cada um durando de dias a semanas. Se o humor elevado for grave ou associado a psicose, é chamado de mania; se for menos grave, é chamado de hipomania. Durante a mania, um indivíduo se comporta ou se sente anormalmente enérgico, feliz ou irritado, e muitas vezes toma decisões impulsivas com pouca consideração pelas consequências. Geralmente também há uma necessidade reduzida de sono durante as fases maníacas. Durante os períodos de depressão, o indivíduo pode chorar e ter uma visão negativa da vida e contato visual ruim com os outros. O risco de suicídio é alto; durante um período de 20 anos, 6% das pessoas com transtorno bipolar morreram por suicídio, enquanto 30-40% se envolveram em automutilação. Outros problemas de saúde mental, como transtornos de ansiedade e transtornos por uso de substâncias, são comumente associados ao transtorno bipolar.
Embora as causas desse transtorno de humor não sejam claramente compreendidas, acredita-se que fatores genéticos e ambientais desempenhem um papel. Muitos genes, cada um com pequenos efeitos, podem contribuir para o desenvolvimento do distúrbio. Fatores genéticos representam cerca de 70-90% do risco de desenvolver transtorno bipolar. Os fatores de risco ambientais incluem uma história de abuso na infância e estresse prolongado. A condição é classificada como transtorno bipolar I se houve pelo menos um episódio maníaco, com ou sem episódios depressivos, e como transtorno bipolar II se houve pelo menos um episódio hipomaníaco (mas sem episódios maníacos completos) e um episódio depressivo maior. É classificada como ciclotimia se houver episódios hipomaníacos com períodos de depressão que não preencham os critérios para episódios depressivos maiores. Se esses sintomas forem devidos a medicamentos ou problemas médicos, eles não são diagnosticados como transtorno bipolar. Outras condições que têm sintomas sobrepostos ao transtorno bipolar incluem transtorno de déficit de atenção e hiperatividade, transtornos de personalidade, esquizofrenia e transtorno por uso de substâncias, bem como muitas outras condições médicas. Testes médicos não são necessários para um diagnóstico, embora exames de sangue ou imagens médicas possam descartar outros problemas.
Estabilizadores do humor—lítio e certos anticonvulsivantes como valproato e carbamazepina, bem como antipsicóticos atípicos como o aripiprazol—são a base da prevenção farmacológica de recaída a longo prazo. Os antipsicóticos são adicionalmente administrados durante os episódios maníacos agudos, bem como nos casos em que os estabilizadores do humor são mal tolerados ou ineficazes. Em pacientes em que a adesão é motivo de preocupação, formulações injetáveis de ação prolongada estão disponíveis. Há alguma evidência de que a psicoterapia melhora o curso desse distúrbio. O uso de antidepressivos em episódios depressivos é controverso: eles podem ser eficazes, mas têm sido implicados no desencadeamento de episódios maníacos. O tratamento de episódios depressivos, portanto, muitas vezes é difícil. A terapia eletroconvulsiva (ECT) é eficaz em episódios maníacos e depressivos agudos, especialmente com psicose ou catatonia. A internação em um hospital psiquiátrico pode ser necessária se uma pessoa for um risco para si ou para os outros; às vezes, o tratamento involuntário é necessário se a pessoa afetada recusar o tratamento.
O transtorno bipolar ocorre em aproximadamente 1% da população global. Nos Estados Unidos, estima-se que cerca de 3% sejam afetados em algum momento de suas vidas; as taxas parecem ser semelhantes em mulheres e homens. Os sintomas geralmente começam entre as idades de 20 e 25 anos; um início mais precoce na vida está associado a um pior prognóstico. O interesse pela funcionalidade na avaliação de pacientes com transtorno bipolar está crescendo, com ênfase em domínios específicos como trabalho, educação, vida social, família e cognição. Cerca de um quarto a um terço das pessoas com transtorno bipolar têm problemas financeiros, sociais ou relacionados ao trabalho devido à doença. O transtorno bipolar está entre as 20 principais causas de incapacidade em todo o mundo e acarreta custos substanciais para a sociedade. Devido às escolhas de estilo de vida e aos efeitos colaterais dos medicamentos, o risco de morte por causas naturais, como doença cardíaca coronária, em pessoas com transtorno bipolar é o dobro da população em geral.
Sinais e sintomas
O final da adolescência e o início da idade adulta são os anos de pico para o início do transtorno bipolar. A condição é caracterizada por episódios intermitentes de mania e/ou depressão, com ausência de sintomas intermediários. Durante esses episódios, as pessoas com transtorno bipolar exibem interrupções no humor normal, na atividade psicomotora (o nível de atividade física que é influenciado pelo humor) – por exemplo, inquietação constante durante a mania ou movimentos lentos durante a depressão - ritmo circadiano e cognição. A mania pode apresentar níveis variados de perturbação do humor, variando de euforia, que está associada à "mania clássica", a disforia e irritabilidade. Sintomas psicóticos, como delírios ou alucinações, podem ocorrer em episódios maníacos e depressivos; seu conteúdo e natureza são consistentes com o humor predominante da pessoa.
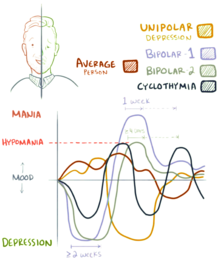
De acordo com os critérios do DSM-5, a mania é diferenciada da hipomania pela duração: a hipomania está presente se os sintomas de humor elevado persistirem por pelo menos quatro dias consecutivos, enquanto a mania está presente se tais sintomas persistirem por mais de uma semana. Ao contrário da mania, a hipomania nem sempre está associada ao funcionamento prejudicado. Os mecanismos biológicos responsáveis pela mudança de um episódio maníaco ou hipomaníaco para um episódio depressivo, ou vice-versa, permanecem pouco compreendidos.
Episódios maníacos
Também conhecida como episódio maníaco, a mania é um período distinto de pelo menos uma semana de humor elevado ou irritável, que pode variar de euforia a delírio. O sintoma central da mania envolve um aumento na energia da atividade psicomotora. A mania também pode se apresentar com aumento da auto-estima ou grandiosidade, pensamentos acelerados, fala pressionada e difícil de interromper, diminuição da necessidade de sono, comportamento social desinibido, aumento das atividades voltadas para objetivos e julgamento prejudicado, o que pode levar à exibição de comportamentos caracterizados como impulsivo ou de alto risco, como hipersexualidade ou gastos excessivos. Para se encaixar na definição de um episódio maníaco, esses comportamentos devem prejudicar a capacidade do indivíduo de se socializar ou trabalhar. Se não for tratado, um episódio maníaco geralmente dura de três a seis meses.
Em episódios maníacos graves, uma pessoa pode apresentar sintomas psicóticos, nos quais o conteúdo do pensamento é afetado junto com o humor. Eles podem se sentir imparáveis, ou como se tivessem um relacionamento especial com Deus, uma grande missão a cumprir ou outras ideias grandiosas ou delirantes. Isso pode levar a um comportamento violento e, às vezes, à internação em um hospital psiquiátrico. A gravidade dos sintomas maníacos pode ser medida por escalas de classificação, como a Young Mania Rating Scale, embora permaneçam dúvidas sobre a confiabilidade dessas escalas.
O início de um episódio maníaco ou depressivo é muitas vezes prenunciado por distúrbios do sono. Indivíduos maníacos geralmente têm um histórico de transtorno por uso de substâncias desenvolvido ao longo dos anos como uma forma de "automedicação".
Episódios hipomaníacos
A hipomania é a forma mais branda de mania, definida como pelo menos quatro dias dos mesmos critérios da mania, mas que não causa uma diminuição significativa na capacidade do indivíduo de se socializar ou trabalhar, carece de características psicóticas, como delírios ou alucinações, e não requer internação psiquiátrica. O funcionamento geral pode realmente aumentar durante os episódios de hipomania e acredita-se que sirva como um mecanismo de defesa contra a depressão por alguns. Episódios hipomaníacos raramente progridem para episódios maníacos completos. Algumas pessoas que sofrem de hipomania mostram maior criatividade, enquanto outras são irritáveis ou demonstram falta de discernimento.
A hipomania pode ser boa para algumas pessoas que a experimentam, embora a maioria das pessoas que a experimentam afirme que o estresse da experiência é muito doloroso. As pessoas com transtorno bipolar que sofrem de hipomania tendem a esquecer os efeitos de suas ações sobre as pessoas ao seu redor. Mesmo quando a família e os amigos reconhecem as mudanças de humor, o indivíduo muitas vezes nega que algo esteja errado. Se não forem acompanhados por episódios depressivos, os episódios hipomaníacos geralmente não são considerados problemáticos, a menos que as mudanças de humor sejam incontroláveis ou voláteis. Mais comumente, os sintomas continuam por períodos de tempo de algumas semanas a alguns meses.
Episódios depressivos
Os sintomas da fase depressiva do transtorno bipolar incluem sentimentos persistentes de tristeza, irritabilidade ou raiva, perda de interesse em atividades anteriormente apreciadas, culpa excessiva ou inapropriada, desesperança, dormir demais ou pouco, alterações no apetite e/ou peso, fadiga, problemas de concentração, auto-aversão ou sentimentos de inutilidade e pensamentos de morte ou suicídio. Embora os critérios do DSM-5 para o diagnóstico de episódios unipolares e bipolares sejam os mesmos, algumas características clínicas são mais comuns neste último, incluindo aumento do sono, início súbito e resolução dos sintomas, ganho ou perda significativa de peso e episódios graves após o parto.
Quanto mais cedo a idade de início, maior a probabilidade de os primeiros episódios serem depressivos. Para a maioria das pessoas com bipolar tipos 1 e 2, os episódios depressivos são muito mais longos do que os episódios maníacos ou hipomaníacos. Como o diagnóstico de transtorno bipolar requer um episódio maníaco ou hipomaníaco, muitos indivíduos afetados são inicialmente diagnosticados erroneamente como portadores de depressão maior e tratados incorretamente com antidepressivos prescritos.
Episódios afetivos mistos
No transtorno bipolar, um estado misto é um episódio durante o qual os sintomas de mania e depressão ocorrem simultaneamente. Indivíduos que experimentam um estado misto podem ter sintomas maníacos, como pensamentos grandiosos, ao mesmo tempo em que experimentam sintomas depressivos, como culpa excessiva ou sentimentos suicidas. Eles são considerados como tendo um risco maior de comportamento suicida, pois emoções depressivas, como desesperança, costumam estar associadas a mudanças de humor ou dificuldades no controle de impulsos. Os transtornos de ansiedade ocorrem mais frequentemente como comorbidade em episódios bipolares mistos do que na depressão ou mania bipolar não mista. O uso de substâncias (incluindo álcool) também segue essa tendência, parecendo assim retratar os sintomas bipolares como não mais do que uma consequência do uso de substâncias.
Condições comórbidas
Pessoas com transtorno bipolar geralmente têm outras condições psiquiátricas coexistentes, como ansiedade (presente em cerca de 71% das pessoas com transtorno bipolar), abuso de substâncias (56%), transtornos de personalidade (36%) e transtorno de déficit de atenção e hiperatividade (10–20%), o que pode aumentar o fardo da doença e piorar o prognóstico. Certas condições médicas também são mais comuns em pessoas com transtorno bipolar em comparação com a população em geral. Isso inclui taxas aumentadas de síndrome metabólica (presente em 37% das pessoas com transtorno bipolar), enxaquecas (35%), obesidade (21%) e diabetes tipo 2 (14%). Isso contribui para um risco de morte duas vezes maior em pessoas com transtorno bipolar em comparação com a população em geral.
O transtorno por uso de substâncias é uma comorbidade comum no transtorno bipolar; o assunto foi amplamente revisado.
Causas
As causas do transtorno bipolar provavelmente variam entre os indivíduos e o mecanismo exato subjacente ao transtorno ainda não está claro. Acredita-se que as influências genéticas sejam responsáveis por 73 a 93% do risco de desenvolver o distúrbio, indicando um forte componente hereditário. A hereditariedade geral do espectro bipolar foi estimada em 0,71. Estudos com gêmeos foram limitados por tamanhos de amostra relativamente pequenos, mas indicaram uma contribuição genética substancial, bem como influência ambiental. Para o transtorno bipolar I, a taxa na qual gêmeos idênticos (mesmos genes) terão transtorno bipolar I (concordância) é de cerca de 40%, em comparação com cerca de 5% em gêmeos fraternos. Uma combinação de bipolar I, II e ciclotimia produziu taxas semelhantes de 42% e 11% (gêmeos idênticos e fraternos, respectivamente). As taxas de combinações de bipolar II sem bipolar I são mais baixas - bipolar II em 23 e 17% e bipolar II combinando com ciclotimia em 33 e 14% - o que pode refletir uma heterogeneidade genética relativamente maior.
A causa dos transtornos bipolares se sobrepõe ao transtorno depressivo maior. Ao definir a concordância como os co-gêmeos com transtorno bipolar ou depressão maior, a taxa de concordância sobe para 67% em gêmeos idênticos e 19% em gêmeos fraternos. A concordância relativamente baixa entre gêmeos fraternos criados juntos sugere que os efeitos ambientais familiares compartilhados são limitados, embora a capacidade de detectá-los tenha sido limitada por pequenos tamanhos de amostra.
Genético
Estudos genéticos comportamentais sugeriram que muitas regiões cromossômicas e genes candidatos estão relacionados à suscetibilidade ao transtorno bipolar, com cada gene exercendo um efeito leve a moderado. O risco de transtorno bipolar é quase dez vezes maior em parentes de primeiro grau de pessoas com transtorno bipolar do que na população em geral; da mesma forma, o risco de transtorno depressivo maior é três vezes maior em parentes de pessoas com transtorno bipolar do que na população em geral.
Embora o primeiro achado de ligação genética para mania tenha sido em 1969, os estudos de ligação têm sido inconsistentes. Os resultados apontam fortemente para a heterogeneidade, com diferentes genes implicados em diferentes famílias. Associações significativas robustas e replicáveis em todo o genoma mostraram que vários polimorfismos de nucleotídeo único (SNPs) comuns estão associados ao transtorno bipolar, incluindo variantes nos genes CACNA1C, ODZ4 e NCAN. O maior e mais recente estudo de associação do genoma falhou em encontrar qualquer locus que exerça um grande efeito, reforçando a ideia de que nenhum gene único é responsável pelo transtorno bipolar na maioria dos casos. Polimorfismos em BDNF, DRD4, DAO e TPH1 têm sido freqüentemente associados ao transtorno bipolar e foram inicialmente associados em uma meta-análise, mas isso associação desapareceu após correção para testes múltiplos. Por outro lado, dois polimorfismos em TPH2 foram identificados como associados ao transtorno bipolar.
Devido às descobertas inconsistentes em um estudo de associação de todo o genoma, vários estudos adotaram a abordagem de analisar SNPs em vias biológicas. As vias de sinalização tradicionalmente associadas ao transtorno bipolar que foram apoiadas por esses estudos incluem sinalização do hormônio liberador de corticotrofina, sinalização β-adrenérgica cardíaca, sinalização da fosfolipase C, sinalização do receptor de glutamato, sinalização da hipertrofia cardíaca, sinalização Wnt, sinalização Notch e sinalização da endotelina 1. Dos 16 genes identificados nessas vias, três foram desregulados na porção dorsolateral do córtex pré-frontal do cérebro em estudos post-mortem: CACNA1C, GNG2 e ITPR2.
O transtorno bipolar está associado à expressão reduzida de enzimas específicas de reparo do DNA e ao aumento dos níveis de danos oxidativos ao DNA.
Ambiental
Os fatores psicossociais desempenham um papel significativo no desenvolvimento e no curso do transtorno bipolar, e as variáveis psicossociais individuais podem interagir com disposições genéticas. Eventos de vida recentes e relacionamentos interpessoais provavelmente contribuem para o aparecimento e a recorrência de episódios de humor bipolar, assim como para a depressão unipolar. Em pesquisas, 30 a 50% dos adultos diagnosticados com transtorno bipolar relatam experiências traumáticas/abusivas na infância, que estão associadas a um início mais precoce, uma taxa mais alta de tentativas de suicídio e mais transtornos concomitantes, como transtorno de estresse pós-traumático. O número de eventos estressantes relatados na infância é maior naqueles com diagnóstico adulto de transtorno do espectro bipolar do que naqueles sem, particularmente eventos decorrentes de um ambiente hostil e não do próprio comportamento da criança. De forma aguda, a mania pode ser induzida pela privação do sono em cerca de 30% das pessoas com transtorno bipolar.
Neurológico
Menos comumente, o transtorno bipolar ou um transtorno do tipo bipolar pode ocorrer como resultado ou em associação com uma condição ou lesão neurológica, incluindo acidente vascular cerebral, lesão cerebral traumática, infecção por HIV, esclerose múltipla, porfiria e, raramente, epilepsia do lobo temporal.
Mecanismos propostos
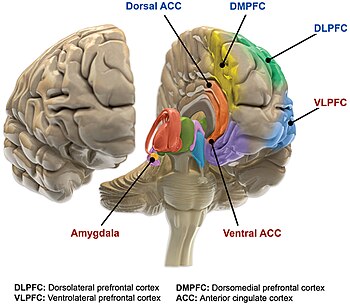
Os mecanismos precisos que causam o transtorno bipolar não são bem compreendidos. Acredita-se que o transtorno bipolar esteja associado a anormalidades na estrutura e função de certas áreas do cérebro responsáveis por tarefas cognitivas e pelo processamento de emoções. Um modelo neurológico para o transtorno bipolar propõe que o circuito emocional do cérebro pode ser dividido em duas partes principais. O sistema ventral (regula a percepção emocional) inclui estruturas cerebrais como a amígdala, a ínsula, o corpo estriado ventral, o córtex cingulado anterior ventral e o córtex pré-frontal. O sistema dorsal (responsável pela regulação emocional) inclui o hipocampo, o córtex cingulado anterior dorsal e outras partes do córtex pré-frontal. O modelo levanta a hipótese de que o transtorno bipolar pode ocorrer quando o sistema ventral é superativado e o sistema dorsal é subativado. Outros modelos sugerem que a capacidade de regular as emoções é interrompida em pessoas com transtorno bipolar e que a disfunção do córtex pré-frontal ventricular é crucial para essa interrupção.
Metanálises de estudos de ressonância magnética estrutural mostraram que certas regiões do cérebro (por exemplo, o córtex cingulado anterior rostral esquerdo, córtex fronto-insular, córtex pré-frontal ventral e claustro) são menores em pessoas com transtorno bipolar, enquanto outras regiões são menores maiores (ventrículos laterais, globo pálido, cíngulo anterior subgenual e amígdala). Além disso, essas meta-análises descobriram que pessoas com transtorno bipolar têm taxas mais altas de hiperintensidades profundas da substância branca.
Achados de ressonância magnética funcional sugerem que o córtex pré-frontal ventricular regula o sistema límbico, especialmente a amígdala. Em pessoas com transtorno bipolar, a atividade diminuída do córtex pré-frontal ventricular permite a atividade desregulada da amígdala, o que provavelmente contribui para o humor instável e a má regulação emocional. Consistente com isso, o tratamento farmacológico da mania retorna a atividade do córtex pré-frontal ventricular aos níveis em pessoas não maníacas, sugerindo que a atividade do córtex pré-frontal ventricular é um indicador do estado de humor. No entanto, embora o tratamento farmacológico da mania reduza a hiperatividade da amígdala, ela permanece mais ativa do que a amígdala daqueles sem transtorno bipolar, sugerindo que a atividade da amígdala pode ser um marcador do distúrbio, e não do estado de humor atual. Episódios maníacos e depressivos tendem a ser caracterizados por disfunção em diferentes regiões do córtex pré-frontal ventricular. Os episódios maníacos parecem estar associados à diminuição da ativação do córtex pré-frontal do ventrículo direito, enquanto os episódios depressivos estão associados à diminuição da ativação do córtex pré-frontal do ventrículo esquerdo. Essas interrupções geralmente ocorrem durante o desenvolvimento associadas à disfunção da poda sináptica.
Pessoas com transtorno bipolar que estão em estado de humor eutímico apresentam atividade diminuída no giro lingual em comparação com pessoas sem transtorno bipolar. Em contraste, eles demonstram atividade diminuída no córtex frontal inferior durante episódios maníacos em comparação com pessoas sem o distúrbio. Estudos semelhantes que examinaram as diferenças na atividade cerebral entre pessoas com e sem transtorno bipolar não encontraram uma área consistente no cérebro que fosse mais ou menos ativa ao comparar esses dois grupos. Pessoas com transtorno bipolar têm maior ativação das áreas límbicas ventrais do hemisfério esquerdo – que medeiam as experiências emocionais e a geração de respostas emocionais – e diminuição da ativação das estruturas corticais do hemisfério direito relacionadas à cognição – estruturas associadas à regulação das emoções.
Neurocientistas propuseram modelos adicionais para tentar explicar a causa do transtorno bipolar. Um modelo proposto para o transtorno bipolar sugere que a hipersensibilidade dos circuitos de recompensa que consistem em circuitos frontostriatais causa mania, e a diminuição da sensibilidade desses circuitos causa depressão. De acordo com o "inflamação" hipótese, quando as pessoas que são geneticamente predispostas ao transtorno bipolar experimentam eventos estressantes, o limiar de estresse no qual ocorrem as mudanças de humor torna-se progressivamente mais baixo, até que os episódios eventualmente comecem (e se repitam) espontaneamente. Há evidências que suportam uma associação entre o estresse no início da vida e a disfunção do eixo hipotálamo-hipófise-adrenal levando à sua superativação, que pode desempenhar um papel na patogênese do transtorno bipolar. Outros componentes do cérebro que foram propostos para desempenhar um papel no transtorno bipolar são as mitocôndrias e uma bomba de sódio ATPase. Os ritmos circadianos e a regulação do hormônio melatonina também parecem estar alterados.
A dopamina, um neurotransmissor responsável pela ciclagem do humor, aumentou a transmissão durante a fase maníaca. A hipótese da dopamina afirma que o aumento da dopamina resulta na regulação negativa homeostática secundária de elementos-chave do sistema e receptores, como menor sensibilidade dos receptores dopaminérgicos. Isso resulta na diminuição da transmissão de dopamina característica da fase depressiva. A fase depressiva termina com a regulação homeostática potencialmente reiniciando o ciclo novamente. O glutamato aumenta significativamente no córtex pré-frontal dorsolateral esquerdo durante a fase maníaca do transtorno bipolar e retorna aos níveis normais quando a fase termina.
Medicamentos usados para tratar bipolar podem exercer seu efeito modulando a sinalização intracelular, como por meio da depleção dos níveis de mio-inositol, inibição da sinalização de cAMP e alteração de subunidades da proteína G associada à dopamina. Consistente com isso, níveis elevados de Gαi, Gαs e Gαq/11 foram relatados em amostras de cérebro e sangue, juntamente com aumento da expressão e sensibilidade da proteína quinase A (PKA); tipicamente, a PKA é ativada como parte da cascata de sinalização intracelular a jusante do desprendimento da subunidade Gαs do complexo da proteína G.
Níveis reduzidos de ácido 5-hidroxiindolacético, um subproduto da serotonina, estão presentes no líquido cefalorraquidiano de pessoas com transtorno bipolar durante as fases depressiva e maníaca. O aumento da atividade dopaminérgica foi hipotetizado em estados maníacos devido à capacidade dos agonistas da dopamina de estimular a mania em pessoas com transtorno bipolar. A diminuição da sensibilidade dos receptores adrenérgicos α2 reguladores, bem como o aumento da contagem de células no locus coeruleus, indicaram aumento da atividade noradrenérgica em pessoas maníacas. Baixos níveis plasmáticos de GABA em ambos os lados do espectro do humor foram encontrados. Uma revisão não encontrou nenhuma diferença nos níveis de monoamina, mas encontrou um turnover anormal de norepinefrina em pessoas com transtorno bipolar. Verificou-se que a depleção de tirosina reduz os efeitos da metanfetamina em pessoas com transtorno bipolar, bem como os sintomas de mania, implicando a dopamina na mania. A ligação VMAT2 foi encontrada aumentada em um estudo de pessoas com mania bipolar.
Diagnóstico
O transtorno bipolar é comumente diagnosticado durante a adolescência ou início da idade adulta, mas o início pode ocorrer ao longo da vida. Seu diagnóstico é baseado nas experiências auto-relatadas do indivíduo, comportamento anormal relatado por familiares, amigos ou colegas de trabalho, sinais observáveis de doença avaliados por um clínico e, idealmente, um exame médico para descartar outras causas. As escalas de classificação pontuadas pelo cuidador, especificamente da mãe, demonstraram ser mais precisas do que os relatórios pontuados por professores e jovens na identificação de jovens com transtorno bipolar. A avaliação geralmente é feita em nível ambulatorial; a admissão em uma unidade de internação é considerada se houver risco para si ou para os outros.
Os critérios mais amplamente usados para diagnosticar o transtorno bipolar são do Manual Diagnóstico e Estatístico de Transtornos Mentais da Associação Americana de Psiquiatria (APA), Quinta Edição (DSM-5) e da Organização Mundial da Saúde (OMS) Classificação Estatística Internacional de Doenças e Problemas Relacionados à Saúde, 10ª Edição (CID-10). Os critérios da CID-10 são usados com mais frequência em ambientes clínicos fora dos EUA, enquanto os critérios do DSM são usados dentro dos EUA e são os critérios predominantes usados internacionalmente em estudos de pesquisa. O DSM-5, publicado em 2013, inclui especificadores adicionais e mais precisos em comparação com seu antecessor, o DSM-IV-TR. Este trabalho influenciou a próxima décima primeira revisão da CID, que inclui os vários diagnósticos dentro do espectro bipolar do DSM-V.
Existem várias escalas de classificação para o rastreamento e avaliação do transtorno bipolar, incluindo a escala de diagnóstico do espectro bipolar, o Questionário de Transtorno do Humor, o Inventário de Comportamento Geral e a Lista de Verificação de Hipomania. A utilização de escalas de avaliação não pode substituir uma entrevista clínica completa, mas serve para sistematizar a recordação dos sintomas. Por outro lado, instrumentos para triagem de transtorno bipolar tendem a ter menor sensibilidade.
Diagnóstico diferencial
O transtorno bipolar é classificado pela Classificação Internacional de Doenças como um transtorno mental e comportamental. Os transtornos mentais que podem ter sintomas semelhantes aos observados no transtorno bipolar incluem esquizofrenia, transtorno depressivo maior, transtorno de déficit de atenção e hiperatividade (TDAH) e certos transtornos de personalidade, como transtorno de personalidade limítrofe. Uma diferença fundamental entre o transtorno bipolar e o transtorno de personalidade limítrofe é a natureza das mudanças de humor; em contraste com as mudanças sustentadas de humor ao longo de dias a semanas ou mais, as da última condição (mais precisamente chamada de desregulação emocional) são repentinas e geralmente de curta duração e secundárias a estressores sociais.
Embora não existam testes biológicos que sejam diagnósticos de transtorno bipolar, exames de sangue e/ou exames de imagem são realizados para investigar se doenças médicas com apresentações clínicas semelhantes às do transtorno bipolar estão presentes antes de fazer um diagnóstico definitivo. Doenças neurológicas como esclerose múltipla, convulsões parciais complexas, derrames, tumores cerebrais, doença de Wilson, lesão cerebral traumática, doença de Huntington e enxaquecas complexas podem imitar características do transtorno bipolar. Um EEG pode ser usado para excluir distúrbios neurológicos, como epilepsia, e uma tomografia computadorizada ou ressonância magnética da cabeça pode ser usada para excluir lesões cerebrais. Além disso, distúrbios do sistema endócrino, como hipotireoidismo, hipertireoidismo e doença de Cushing, estão no diferencial, assim como o lúpus eritematoso sistêmico da doença do tecido conjuntivo. Causas infecciosas de mania que podem parecer semelhantes à mania bipolar incluem encefalite herpética, HIV, influenza ou neurossífilis. Certas deficiências vitamínicas, como pelagra (deficiência de niacina), deficiência de vitamina B12, deficiência de folato e síndrome de Wernicke Korsakoff (deficiência de tiamina) também podem levar à mania. Medicamentos comuns que podem causar sintomas maníacos incluem antidepressivos, prednisona, medicamentos para a doença de Parkinson, hormônio tireoidiano, estimulantes (incluindo cocaína e metanfetamina) e certos antibióticos.
Espectro bipolar
Os transtornos do espectro bipolar incluem: transtorno bipolar I, transtorno bipolar II, transtorno ciclotímico e casos em que sintomas subliminares causam prejuízo ou sofrimento clinicamente significativo. Esses transtornos envolvem episódios depressivos maiores que se alternam com episódios maníacos ou hipomaníacos, ou com episódios mistos que apresentam sintomas de ambos os estados de humor. O conceito do espectro bipolar é semelhante ao conceito original de doença maníaco-depressiva de Emil Kraepelin. O transtorno bipolar II foi estabelecido como diagnóstico em 1994 no DSM IV; embora o debate continue sobre se é uma entidade distinta, parte de um espectro ou se existe.
Critérios e subtipos
O DSM e o ICD caracterizam o transtorno bipolar como um espectro de transtornos que ocorrem em um continuum. O DSM-5 e o CID-11 listam três subtipos específicos:
- Bipolar Eu desordem: Pelo menos um episódio maníaco é necessário para fazer o diagnóstico; episódios depressivos são comuns na grande maioria dos casos com transtorno bipolar I, mas são desnecessários para o diagnóstico. Os especificadores como "leite, moderada, moderada-severmelho, grave" e "com características psicóticas" devem ser adicionados conforme aplicável para indicar a apresentação e o curso do transtorno.
- Transtorno bipolar II: Nenhum episódio maníaco e um ou mais episódios hipomanicos e um ou mais episódios depressivos principais. Episódios hipomanos não vão para os extremos completos da mania (Ou seja., não costumam causar graves deficiências sociais ou ocupacionais, e são sem psicose), e isso pode tornar o bipolar II mais difícil de diagnosticar, uma vez que os episódios hipomaníacos podem simplesmente aparecer como períodos de alta produtividade bem-sucedida e são relatados menos frequentemente do que uma depressão angustiante e implacável.
- Cyclothymia: Uma história de episódios hipomanicos com períodos de depressão que não atendem critérios para os principais episódios depressivos.
Quando relevante, os especificadores para início no periparto e com ciclagem rápida devem ser usados com qualquer subtipo. Indivíduos que apresentam sintomas subliminares que causam sofrimento ou prejuízo clinicamente significativo, mas não preenchem todos os critérios para um dos três subtipos, podem ser diagnosticados com outro transtorno bipolar especificado ou não especificado. Outro transtorno bipolar especificado é usado quando um clínico decide explicar por que todos os critérios não foram satisfeitos (por exemplo, hipomania sem um episódio depressivo maior anterior). Se se pensa que a condição tem uma causa médica não psiquiátrica, o diagnóstico de transtorno bipolar e relacionado devido a outra condição médica é feito, enquanto transtorno bipolar e relacionado induzido por substância/medicamento é usado se acredita-se que um medicamento tenha desencadeado a condição.
Ciclagem rápida
A maioria das pessoas que atendem aos critérios para transtorno bipolar apresenta vários episódios, em média 0,4 a 0,7 por ano, com duração de três a seis meses. Ciclismo rápido, no entanto, é um especificador de curso que pode ser aplicado a qualquer subtipo bipolar. É definido como tendo quatro ou mais episódios de perturbação do humor em um período de um ano. A ciclagem rápida geralmente é temporária, mas é comum entre pessoas com transtorno bipolar e afeta entre 25,8 e 45,3% delas em algum momento de sua vida. Esses episódios são separados uns dos outros por uma remissão (parcial ou total) por pelo menos dois meses ou uma mudança na polaridade do humor (ou seja, de um episódio depressivo para um episódio maníaco ou vice-versa). A definição de ciclagem rápida mais frequentemente citada na literatura (incluindo o DSM-V e o CID-11) é a de Dunner e Fieve: pelo menos quatro episódios depressivos maiores, maníacos, hipomaníacos ou mistos durante um período de 12 meses. A literatura que examina o tratamento farmacológico da ciclagem rápida é escassa e não há um consenso claro com relação ao seu manejo farmacológico ideal. As pessoas com os subtipos de ciclagem rápida ou ultradianos de transtorno bipolar tendem a ser mais difíceis de tratar e menos responsivas aos medicamentos do que outras pessoas com transtorno bipolar.
Condições psiquiátricas coexistentes
O diagnóstico de transtorno bipolar pode ser complicado por condições psiquiátricas coexistentes (comorbidades), incluindo transtorno obsessivo-compulsivo, transtorno por uso de substâncias, transtornos alimentares, transtorno de déficit de atenção e hiperatividade, fobia social, síndrome pré-menstrual (incluindo transtorno disfórico pré-menstrual) ou síndrome do pânico. Uma análise longitudinal completa dos sintomas e episódios, auxiliada, se possível, por discussões com amigos e familiares, é crucial para estabelecer um plano de tratamento onde essas comorbidades existem. Filhos de pais com transtorno bipolar têm mais frequentemente outros problemas de saúde mental.
Crianças
Na década de 1920, Kraepelin observou que os episódios maníacos são raros antes da puberdade. Em geral, o transtorno bipolar em crianças não foi reconhecido na primeira metade do século XX. Esta questão diminuiu com um maior seguimento dos critérios DSM na última parte do século XX. O diagnóstico de transtorno bipolar infantil, embora anteriormente controverso, ganhou maior aceitação entre os psiquiatras da infância e da adolescência. Crianças e adolescentes americanos diagnosticados com transtorno bipolar em hospitais comunitários aumentaram 4 vezes atingindo taxas de até 40% em 10 anos por volta do início do século 21, enquanto em ambulatórios dobrou atingindo 6%. Estudos usando os critérios do DSM mostram que até 1% dos jovens pode ter transtorno bipolar. O DSM-5 estabeleceu um diagnóstico – transtorno disruptivo da desregulação do humor – que abrange crianças com irritabilidade persistente e de longo prazo que às vezes foi erroneamente diagnosticada como portadora de transtorno bipolar, diferente da irritabilidade no transtorno bipolar que é restrita a episódios discretos de humor.
Idosos
O transtorno bipolar é incomum em pacientes idosos, com uma prevalência medida ao longo da vida de 1% em pessoas com mais de 60 anos e uma prevalência de 12 meses de 0,1–0,5% em pessoas com mais de 65 anos. Apesar disso, está super-representado em internações psiquiátricas, constituindo 4 a 8% das internações em unidades de psiquiatria para idosos, e a incidência de transtornos do humor está aumentando em geral com o envelhecimento da população. Os episódios depressivos mais comumente se apresentam com distúrbios do sono, fadiga, desesperança quanto ao futuro, raciocínio lento e falta de concentração e memória; os últimos três sintomas são vistos no que é conhecido como pseudodemência. As características clínicas também diferem entre aqueles com transtorno bipolar de início tardio e aqueles que o desenvolveram no início da vida; o primeiro grupo apresenta episódios maníacos mais leves, alterações cognitivas mais proeminentes e um histórico de pior funcionamento psicossocial, enquanto o segundo apresenta mais comumente episódios afetivos mistos e tem uma história familiar de doença mais forte. Pessoas idosas com transtorno bipolar experimentam alterações cognitivas, particularmente em funções executivas, como pensamento abstrato e troca de conjuntos cognitivos, bem como concentração por longos períodos e tomada de decisões.
Prevenção
As tentativas de prevenção do transtorno bipolar têm se concentrado no estresse (como adversidades na infância ou famílias altamente conflituosas) que, embora não seja um agente causal diagnóstico específico para o transtorno bipolar, coloca os indivíduos geneticamente e biologicamente vulneráveis em risco de um curso mais grave do transtorno bipolar. doença. Estudos longitudinais indicaram que os estágios maníacos completos são frequentemente precedidos por uma variedade de características clínicas prodrômicas, fornecendo suporte para a ocorrência de um estado de risco do transtorno quando uma intervenção precoce pode impedir seu desenvolvimento posterior e/ou melhorar seu resultado..
Gestão
O objetivo do manejo é tratar os episódios agudos com segurança com medicamentos e trabalhar com o paciente na manutenção a longo prazo para prevenir novos episódios e otimizar a função usando uma combinação de técnicas farmacológicas e psicoterapêuticas. A hospitalização pode ser necessária especialmente com os episódios maníacos presentes no bipolar I. Isso pode ser voluntário ou (se a legislação local permitir) involuntário. As internações de longo prazo são agora menos comuns devido à desinstitucionalização, embora ainda possam ocorrer. Após (ou no lugar de) uma internação hospitalar, os serviços de apoio disponíveis podem incluir centros de acolhimento, visitas de membros de uma equipe de saúde mental comunitária ou de uma equipe de Tratamento Comunitário Assertivo, emprego apoiado, grupos de apoio liderados por pacientes e programas ambulatoriais intensivos. Às vezes, eles são chamados de programas de internação parcial.
Psicosocial
A psicoterapia visa ajudar uma pessoa com transtorno bipolar a aceitar e entender seu diagnóstico, lidar com vários tipos de estresse, melhorar seus relacionamentos interpessoais e reconhecer sintomas prodrômicos antes da recorrência total. A terapia cognitivo-comportamental (TCC), a terapia focada na família e a psicoeducação têm mais evidências de eficácia em relação à prevenção de recaídas, enquanto a terapia interpessoal e de ritmo social e a terapia cognitivo-comportamental parecem ser as mais eficazes em relação aos sintomas depressivos residuais. A maioria dos estudos baseou-se apenas no bipolar I, no entanto, e o tratamento durante a fase aguda pode ser um desafio particular. Alguns clínicos enfatizam a necessidade de conversar com indivíduos que sofrem de mania, para desenvolver uma aliança terapêutica de apoio à recuperação.
Medicamento
Os medicamentos são frequentemente prescritos para ajudar a melhorar os sintomas do transtorno bipolar. Medicamentos aprovados para o tratamento do transtorno bipolar, incluindo estabilizadores de humor, antipsicóticos e antidepressivos. Às vezes, uma combinação de medicamentos também pode ser sugerida. A escolha dos medicamentos pode diferir dependendo do tipo de episódio de transtorno bipolar ou se a pessoa está passando por depressão unipolar ou bipolar. Outros fatores a serem considerados ao decidir sobre uma abordagem de tratamento apropriada incluem se a pessoa tem alguma comorbidade, sua resposta a terapias anteriores, efeitos adversos e o desejo da pessoa de ser tratada.
Estabilizadores de humor
O lítio e os anticonvulsivantes carbamazepina, lamotrigina e ácido valpróico são classificados como estabilizadores do humor devido ao seu efeito sobre os estados de humor no transtorno bipolar. O lítio tem a melhor evidência geral e é considerado um tratamento eficaz para episódios maníacos agudos, prevenindo recaídas e depressão bipolar. O lítio reduz o risco de suicídio, automutilação e morte em pessoas com transtorno bipolar. O lítio é preferido para a estabilização do humor a longo prazo. O tratamento com lítio também está associado a efeitos adversos e demonstrou corroer a função renal e da tireoide por períodos prolongados. O valproato tornou-se um tratamento comumente prescrito e trata com eficácia os episódios maníacos. A carbamazepina é menos eficaz na prevenção de recaídas do que o lítio ou o valproato. A lamotrigina tem alguma eficácia no tratamento da depressão, e esse benefício é maior na depressão mais grave. Também demonstrou ter algum benefício na prevenção de recaídas do transtorno bipolar, embora haja preocupações sobre os estudos realizados, e não traz nenhum benefício no subtipo de ciclagem rápida do transtorno bipolar. O valproato e a carbamazepina são teratogênicos e devem ser evitados como tratamento em mulheres em idade fértil, mas a descontinuação desses medicamentos durante a gravidez está associada a um alto risco de recaída. A eficácia do topiramato é desconhecida. A carbamazepina trata efetivamente os episódios maníacos, com algumas evidências de que apresenta maior benefício no transtorno bipolar de ciclo rápido ou naqueles com mais sintomas psicóticos ou mais sintomas semelhantes aos do transtorno esquizoafetivo.
Os estabilizadores de humor são usados para manutenção a longo prazo, mas não demonstraram a capacidade de tratar rapidamente a depressão bipolar aguda.
Antipsicóticos
Os medicamentos antipsicóticos são eficazes para o tratamento de curto prazo dos episódios maníacos bipolares e parecem ser superiores ao lítio e aos anticonvulsivantes para esse fim. Antipsicóticos atípicos também são indicados para depressão bipolar refratária ao tratamento com estabilizadores de humor. A olanzapina é eficaz na prevenção de recaídas, embora as evidências de apoio sejam mais fracas do que as evidências para o lítio. Uma revisão de 2006 descobriu que o haloperidol era um tratamento eficaz para mania aguda, dados limitados não sustentavam nenhuma diferença na eficácia geral entre haloperidol, olanzapina ou risperidona, e que poderia ser menos eficaz que o aripiprazol.
Antidepressivos
Os antidepressivos não são recomendados para uso isolado no tratamento do transtorno bipolar e não fornecem nenhum benefício em relação aos estabilizadores de humor. Medicamentos antipsicóticos atípicos (por exemplo, aripiprazol) são preferidos aos antidepressivos para aumentar os efeitos dos estabilizadores do humor devido à falta de eficácia dos antidepressivos no transtorno bipolar. O tratamento do transtorno bipolar com antidepressivos acarreta um risco de mudanças afetivas; onde uma pessoa muda de depressão para fases maníacas ou hipomaníacas. O risco de mudanças afetivas é maior na depressão bipolar I; os antidepressivos são geralmente evitados no transtorno bipolar I ou usados apenas com estabilizadores de humor quando são considerados necessários. Há também um risco de acelerar o ciclo entre as fases quando os antidepressivos são usados no transtorno bipolar.
Abordagens de tratamento combinadas
Os antipsicóticos e os estabilizadores do humor usados em conjunto são mais rápidos e eficazes no tratamento da mania do que qualquer uma das classes de drogas usadas isoladamente. Algumas análises indicam que os antipsicóticos sozinhos também são mais eficazes no tratamento da mania aguda. Um tratamento de primeira linha para a depressão no transtorno bipolar é uma combinação de olanzapina e fluoxetina.
Outras drogas
Cursos curtos de benzodiazepínicos são usados em adição a outros medicamentos para efeito calmante até que a estabilização do humor se torne efetiva. A terapia eletroconvulsiva (ECT) é uma forma eficaz de tratamento para distúrbios agudos do humor em pessoas com transtorno bipolar, especialmente quando características psicóticas ou catatônicas são exibidas. A ECT também é recomendada para uso em mulheres grávidas com transtorno bipolar. Não está claro se a cetamina (um anestésico dissociativo geral comum usado em cirurgia) é útil no transtorno bipolar. A gabapentina e a pregabalina não demonstraram ser eficazes no tratamento do transtorno bipolar.
Crianças
O tratamento do transtorno bipolar em crianças envolve medicamentos e psicoterapia. A literatura e a pesquisa sobre os efeitos da terapia psicossocial nos transtornos do espectro bipolar são escassas, dificultando a determinação da eficácia de várias terapias. Estabilizadores do humor e antipsicóticos atípicos são comumente prescritos. Entre os primeiros, o lítio é o único composto aprovado pelo FDA para crianças. O tratamento psicológico normalmente combina educação sobre a doença, terapia de grupo e terapia cognitivo-comportamental. Medicação de longo prazo é frequentemente necessária.
Resistência ao tratamento
A ocorrência de má resposta ao tratamento tem dado suporte ao conceito de resistência ao tratamento no transtorno bipolar. As diretrizes para a definição dessa resistência ao tratamento e as opções baseadas em evidências para seu manejo foram revisadas em 2020.
Prognóstico
Uma condição ao longo da vida com períodos de recuperação parcial ou total entre episódios recorrentes de recaída, o transtorno bipolar é considerado um grande problema de saúde em todo o mundo devido ao aumento das taxas de incapacidade e mortalidade prematura. Também está associada a problemas psiquiátricos e médicos concomitantes, taxas mais altas de morte por causas naturais (por exemplo, doença cardiovascular) e altas taxas de diagnóstico inicial insuficiente ou incorreto, causando atraso no tratamento adequado e contribuindo para prognósticos mais desfavoráveis. Quando comparadas à população em geral, as pessoas com transtorno bipolar também apresentam taxas mais altas de outras comorbidades médicas graves, incluindo diabetes mellitus, doenças respiratórias, HIV e infecção pelo vírus da hepatite C. Depois que o diagnóstico é feito, continua difícil obter a remissão completa de todos os sintomas com os medicamentos psiquiátricos atualmente disponíveis e os sintomas geralmente se tornam progressivamente mais graves com o tempo.
A adesão aos medicamentos é um dos fatores mais significativos que podem diminuir a taxa e a gravidade da recaída e ter um impacto positivo no prognóstico geral. No entanto, os tipos de medicamentos usados no tratamento da DB geralmente causam efeitos colaterais e mais de 75% dos indivíduos com TB tomam seus medicamentos de forma inconsistente por vários motivos. Dos vários tipos do distúrbio, o ciclo rápido (quatro ou mais episódios em um ano) está associado ao pior prognóstico devido a taxas mais altas de autoagressão e suicídio. Indivíduos diagnosticados com bipolar que têm histórico familiar de transtorno bipolar correm maior risco de episódios maníacos/hipomaníacos mais frequentes. O início precoce e as características psicóticas também estão associadas a piores resultados, bem como subtipos que não respondem ao lítio.
O reconhecimento e a intervenção precoces também melhoram o prognóstico, pois os sintomas nos estágios iniciais são menos graves e respondem melhor ao tratamento. O início após a adolescência está relacionado a melhores prognósticos para ambos os sexos, sendo o sexo masculino um fator de proteção contra níveis mais elevados de depressão. Para as mulheres, um melhor funcionamento social antes de desenvolver transtorno bipolar e ser mãe protege contra tentativas de suicídio.
Funcionamento
Mudanças nos processos e habilidades cognitivas são observadas nos transtornos do humor, sendo as do transtorno bipolar maiores do que as do transtorno depressivo maior. Estes incluem capacidades atencionais e executivas reduzidas e memória prejudicada. As pessoas com transtorno bipolar frequentemente experimentam um declínio no funcionamento cognitivo durante (ou possivelmente antes) do primeiro episódio, após o qual um certo grau de disfunção cognitiva geralmente se torna permanente, com comprometimento mais grave durante as fases agudas e comprometimento moderado durante os períodos de remissão. Como resultado, dois terços das pessoas com TB continuam a experimentar funcionamento psicossocial prejudicado entre os episódios, mesmo quando seus sintomas de humor estão em remissão total. Um padrão semelhante é observado tanto no BD-I quanto no BD-II, mas as pessoas com BD-II apresentam um grau menor de comprometimento.
Quando o transtorno bipolar ocorre em crianças, ele afeta grave e adversamente seu desenvolvimento psicossocial. Crianças e adolescentes com transtorno bipolar têm taxas mais altas de dificuldades significativas com transtornos por uso de substâncias, psicose, dificuldades acadêmicas, problemas comportamentais, dificuldades sociais e problemas legais. Os déficits cognitivos geralmente aumentam ao longo da doença. Graus mais elevados de comprometimento correlacionam-se com o número de episódios maníacos e hospitalizações anteriores e com a presença de sintomas psicóticos. A intervenção precoce pode retardar a progressão do comprometimento cognitivo, enquanto o tratamento em estágios posteriores pode ajudar a reduzir o sofrimento e as consequências negativas relacionadas à disfunção cognitiva.
Apesar dos objetivos excessivamente ambiciosos que frequentemente fazem parte dos episódios maníacos, os sintomas da mania prejudicam a capacidade de atingir esses objetivos e muitas vezes interferem no funcionamento social e ocupacional de um indivíduo. Um terço das pessoas com BD permanecem desempregados por um ano após uma hospitalização por mania. Os sintomas depressivos durante e entre os episódios, que ocorrem com muito mais frequência para a maioria das pessoas do que os sintomas hipomaníacos ou maníacos ao longo da doença, estão associados a uma menor recuperação funcional entre os episódios, incluindo desemprego ou subemprego tanto para o TB-I quanto para o TB-II. No entanto, o curso da doença (duração, idade de início, número de hospitalizações e presença ou não de ciclagem rápida) e o desempenho cognitivo são os melhores preditores de resultados de emprego em indivíduos com transtorno bipolar, seguidos por sintomas de depressão e anos de Educação.
Recuperação e recorrência
Um estudo naturalístico em 2003 por Tohen e colaboradores desde a primeira internação por mania ou episódio misto (representando os casos hospitalizados e, portanto, mais graves) constatou que 50% alcançaram a recuperação sindrômica (não mais preenchendo os critérios para o diagnóstico) em seis semanas e 98% em dois anos. Dentro de dois anos, 72% alcançaram a recuperação sintomática (nenhum sintoma) e 43% alcançaram a recuperação funcional (recuperação do status ocupacional e residencial anterior). No entanto, 40% experimentaram um novo episódio de mania ou depressão dentro de 2 anos de recuperação sindrômica e 19% mudaram de fase sem recuperação.
Os sintomas que precedem uma recaída (prodrômico), especialmente aqueles relacionados à mania, podem ser identificados de forma confiável por pessoas com transtorno bipolar. Houve a intenção de ensinar aos pacientes estratégias de enfrentamento ao perceber tais sintomas com resultados encorajadores.
Suicídio
O transtorno bipolar pode causar ideação suicida que leva a tentativas de suicídio. Indivíduos cujo transtorno bipolar começa com um episódio afetivo depressivo ou misto parecem ter um prognóstico pior e um risco aumentado de suicídio. Uma em cada duas pessoas com transtorno bipolar tenta o suicídio pelo menos uma vez durante a vida e muitas tentativas são concluídas com sucesso. A taxa média anual de suicídio é de 0,4%, que é de 10 a 20 vezes a da população em geral. O número de mortes por suicídio no transtorno bipolar é entre 18 e 25 vezes maior do que seria esperado em pessoas de idade semelhante sem transtorno bipolar. O risco de suicídio ao longo da vida foi estimado em até 20% naqueles com transtorno bipolar.
Os fatores de risco para tentativas de suicídio e morte por suicídio em pessoas com transtorno bipolar incluem idade avançada, tentativas anteriores de suicídio, episódio depressivo ou de índice misto (primeiro episódio), episódio de índice maníaco com sintomas psicóticos, desesperança ou agitação psicomotora presente durante os episódios, transtorno de ansiedade coexistente, um parente de primeiro grau com transtorno de humor ou suicídio, conflitos interpessoais, problemas ocupacionais, luto ou isolamento social.
Epidemiologia
O transtorno bipolar é a sexta principal causa de incapacidade em todo o mundo e tem uma prevalência ao longo da vida de cerca de 1 a 3% na população em geral. No entanto, uma reanálise dos dados da pesquisa National Epidemiological Catchment Area nos Estados Unidos sugeriu que 0,8% da população experimentou um episódio maníaco pelo menos uma vez (o limiar diagnóstico para bipolar I) e outros 0,5% tiveram um episódio hipomaníaco (o limiar diagnóstico para bipolar II ou ciclotimia). Incluindo critérios diagnósticos abaixo do limiar, como um ou dois sintomas em um curto período de tempo, outros 5,1% da população, somando um total de 6,4%, foram classificados como portadores de transtorno do espectro bipolar. Uma análise mais recente dos dados de uma segunda Pesquisa Nacional de Comorbidade dos EUA constatou que 1% atendeu aos critérios de prevalência ao longo da vida para bipolar I, 1,1% para bipolar II e 2,4% para sintomas subliminares. As estimativas variam sobre quantas crianças e adultos jovens têm transtorno bipolar. Essas estimativas variam de 0,6 a 15%, dependendo de diferentes configurações, métodos e configurações de encaminhamento, levantando suspeitas de sobrediagnóstico. Uma meta-análise do transtorno bipolar em jovens em todo o mundo estimou que cerca de 1,8% das pessoas entre sete e 21 anos têm transtorno bipolar. Semelhante aos adultos, acredita-se que o transtorno bipolar em crianças e adolescentes ocorra com frequência semelhante em meninos e meninas.
Existem limitações conceituais e metodológicas e variações nos resultados. Os estudos de prevalência do transtorno bipolar são normalmente realizados por entrevistadores leigos que seguem esquemas de entrevista totalmente estruturados/fixos; respostas a itens isolados de tais entrevistas podem ter validade limitada. Além disso, os diagnósticos (e, portanto, as estimativas de prevalência) variam dependendo se uma abordagem categórica ou de espectro é usada. Essa consideração levou a preocupações sobre o potencial de subdiagnóstico e superdiagnóstico.
A incidência do transtorno bipolar é semelhante em homens e mulheres, bem como em diferentes culturas e grupos étnicos. Um estudo de 2000 da Organização Mundial da Saúde descobriu que a prevalência e a incidência do transtorno bipolar são muito semelhantes em todo o mundo. A prevalência padronizada por idade por 100.000 variou de 421,0 no sul da Ásia a 481,7 na África e na Europa para homens e de 450,3 na África e na Europa para 491,6 na Oceania para mulheres. No entanto, a gravidade pode diferir amplamente em todo o mundo. As taxas de anos de vida ajustadas por incapacidade, por exemplo, parecem ser mais altas nos países em desenvolvimento, onde a cobertura médica pode ser mais pobre e a medicação menos disponível. Nos Estados Unidos, os asiático-americanos têm taxas significativamente mais baixas do que seus colegas afro-americanos e europeus-americanos. Em 2017, o Global Burden of Disease Study estimou que havia 4,5 milhões de novos casos e um total de 45,5 milhões de casos globalmente.
História
No início de 1800, a lipemania do psiquiatra francês Jean-Étienne Dominique Esquirol, uma de suas monomanias afetivas, foi a primeira elaboração sobre o que viria a ser a depressão moderna. A base da conceituação atual da doença bipolar pode ser rastreada até a década de 1850. Em 1850, Jean-Pierre Falret descreveu a "insanidade circular" (la folie circulaire, pronúncia francesa: [la fɔli siʁ.ky.lɛʁ]); a palestra foi resumida em 1851 na "Gazette des hôpitaux" ("Diário do Hospital"). Três anos depois, em 1854, Jules-Gabriel-François Baillarger (1809-1890) descreveu à Imperial Académie Nationale de Médecine uma doença mental bifásica que causava oscilações recorrentes entre mania e melancolia, que ele denominou folie à double forme (Pronúncia francesa: [fɔli a dubl fɔʀm ], "loucura em forma dupla"). O artigo original de Baillarger, "De la folie à double formme" apareceu na revista médica Annales médico-psychologiques (Anais médico-psicológicos) em 1854.
Esses conceitos foram desenvolvidos pelo psiquiatra alemão Emil Kraepelin (1856–1926), que, usando o conceito de ciclotimia de Kahlbaum, categorizou e estudou o curso natural de pacientes bipolares não tratados. Ele cunhou o termo psicose maníaco-depressiva, depois de observar que os períodos de doença aguda, maníaca ou depressiva, eram geralmente pontuados por intervalos relativamente livres de sintomas em que o paciente era capaz de funcionar normalmente.
O termo "reação maníaco-depressiva" apareceu na primeira versão do DSM em 1952, influenciado pelo legado de Adolf Meyer. A subtipagem em "unipolar" transtornos depressivos e transtornos bipolares tem sua origem no conceito de Karl Kleist – desde 1911 – de transtornos afetivos unipolares e bipolares, que foi usado por Karl Leonhard em 1957 para diferenciar entre transtorno unipolar e transtorno bipolar na depressão. Esses subtipos foram considerados como condições separadas desde a publicação do DSM-III. Os subtipos bipolar II e ciclagem rápida foram incluídos desde o DSM-IV, com base no trabalho da década de 1970 de David Dunner, Elliot Gershon, Frederick Goodwin, Ronald Fieve e Joseph Fleiss.
Sociedade e cultura
Custo
Os Estados Unidos gastaram aproximadamente US$ 202,1 bilhões com pessoas diagnosticadas com transtorno bipolar I (excluindo outros subtipos de transtorno bipolar e pessoas não diagnosticadas) em 2015. Uma análise estimou que o Reino Unido gastou aproximadamente £ 5,2 bilhões com o transtorno em 2007. Em Além dos custos econômicos, o transtorno bipolar é uma das principais causas de incapacidade e perda de produtividade em todo o mundo. As pessoas com transtorno bipolar são geralmente mais incapacitadas, têm um nível de funcionamento mais baixo, maior duração da doença e maiores taxas de absenteísmo no trabalho e diminuição da produtividade quando comparadas a pessoas com outros transtornos de saúde mental. A diminuição da produtividade observada em quem cuida de pessoas com transtorno bipolar também contribui significativamente para esses custos.
Defesa
Existem problemas generalizados com estigma social, estereótipos e preconceito contra indivíduos com diagnóstico de transtorno bipolar. Em 2000, a atriz Carrie Fisher veio a público com seu diagnóstico de transtorno bipolar. Ela se tornou uma das defensoras mais reconhecidas das pessoas com transtorno bipolar aos olhos do público e defendeu ferozmente a eliminação do estigma em torno das doenças mentais, incluindo o transtorno bipolar. Stephen Fried, que escreveu extensivamente sobre o assunto, observou que Fisher ajudou a chamar a atenção para a cronicidade do distúrbio, a natureza recidivante e que as recaídas do transtorno bipolar não indicam falta de disciplina ou deficiências morais. Desde que foi diagnosticado aos 37 anos, o ator Stephen Fry pressionou para aumentar a conscientização sobre a doença, com seu documentário de 2006 Stephen Fry: A vida secreta do maníaco-depressivo. Em um esforço para aliviar o estigma social associado ao transtorno bipolar, o maestro Ronald Braunstein fundou a Orquestra ME/2 com sua esposa Caroline Whiddon em 2011. Braunstein foi diagnosticado com transtorno bipolar em 1985 e seus shows com a Orquestra ME/2 foram concebido para criar um ambiente de apresentação acolhedor para seus colegas musicais, ao mesmo tempo em que aumenta a conscientização do público sobre doenças mentais.
Casos notáveis
Vários autores escreveram sobre o transtorno bipolar e muitas pessoas bem-sucedidas discutiram abertamente suas experiências com ele. Kay Redfield Jamison, psicóloga clínica e professora de psiquiatria na Escola de Medicina da Universidade Johns Hopkins, traçou o perfil de seu próprio transtorno bipolar em suas memórias An Unquiet Mind (1995). Várias celebridades também compartilharam publicamente que têm transtorno bipolar; além de Carrie Fisher e Stephen Fry, eles incluem Catherine Zeta-Jones, Mariah Carey, Kanye West, Jane Pauley, Demi Lovato, Selena Gomez e Russell Brand.
Retratos da mídia
Várias obras dramáticas retratam personagens com traços sugestivos do diagnóstico que têm sido objeto de discussão por psiquiatras e especialistas em cinema.
Em Sr. Jones (1993), (Richard Gere) passa de um episódio maníaco para uma fase depressiva e vice-versa, passando um tempo em um hospital psiquiátrico e exibindo muitas das características da síndrome. Em A Costa do Mosquito (1986), Allie Fox (Harrison Ford) exibe algumas características, incluindo imprudência, grandiosidade, aumento da atividade direcionada a objetivos e labilidade de humor, bem como alguma paranóia. Psiquiatras sugeriram que Willy Loman, o personagem principal da peça clássica de Arthur Miller A Morte do Caixeiro Viajante, tem transtorno bipolar.
O drama de 2009 90210 apresentou um personagem, Silver, que foi diagnosticado com transtorno bipolar. Stacey Slater, uma personagem da novela da BBC EastEnders, foi diagnosticada com o distúrbio. O enredo foi desenvolvido como parte da campanha Headroom da BBC. A novela do Channel 4 Brookside já havia apresentado uma história sobre transtorno bipolar quando o personagem Jimmy Corkhill foi diagnosticado com a doença. A protagonista Carrie Mathison, drama de suspense político da Showtime de 2011, Homeland, tem transtorno bipolar, que ela mantém em segredo desde os tempos de escola. O drama médico da ABC de 2014, Black Box, apresentou um neurocientista de renome mundial com transtorno bipolar. Na série de TV Dave, o personagem principal homônimo, interpretado por Lil Dicky como uma versão fictícia de si mesmo, é um aspirante a rapper. O hype man da vida real de Lil Dicky, GaTa, também interpreta a si mesmo. Em um episódio, após parar de tomar a medicação e ter um episódio, GaTa confessa aos prantos que tem transtorno bipolar. GaTa tem transtorno bipolar na vida real, mas, como seu personagem na série, ele consegue lidar com isso com medicamentos.
Criatividade
Uma ligação entre doença mental e sucesso profissional ou criatividade foi sugerida, inclusive em relatos de Sócrates, Sêneca, o Jovem, e Cesare Lombroso. Apesar do destaque na cultura popular, a ligação entre criatividade e bipolaridade não foi rigorosamente estudada. Esta área de estudo também é provavelmente afetada pelo viés de confirmação. Algumas evidências sugerem que algum componente hereditário do transtorno bipolar se sobrepõe a componentes hereditários da criatividade. Os probandos de pessoas com transtorno bipolar têm maior probabilidade de sucesso profissional, bem como de demonstrar traços de temperamento semelhantes ao transtorno bipolar. Além disso, embora os estudos sobre a frequência do transtorno bipolar em amostras de população criativa tenham sido conflitantes, o transtorno bipolar completo em amostras criativas é raro.
Pesquisa
As direções de pesquisa para o transtorno bipolar em crianças incluem a otimização de tratamentos, o aumento do conhecimento da base genética e neurobiológica do transtorno pediátrico e a melhoria dos critérios diagnósticos. Algumas pesquisas de tratamento sugerem que intervenções psicossociais que envolvem a família, psicoeducação e desenvolvimento de habilidades (por meio de terapias como TCC, DBT e IPSRT) podem se beneficiar além da farmacoterapia.
Notas explicativas
- ^ Catatonia é uma síndrome caracterizada por profunda falta de resposta ou estupor com movimentos anormais em uma pessoa que está de outra forma acordada.
Textos citados
- Basco MR, Rush AJ (2005). Terapia cognitiva-comportamental para transtorno bipolar (Segunda edição). Nova Iorque: The Guilford Press. ISBN 978-1-59385-168-2. OCLC 300306925.
- Brown MR, Basso MR (2004). Foco na Pesquisa de Transtorno Bipolar. Nova Science Publishers. ISBN 978-1-59454-059-2.
- Joseph C (2008). Manicdotes: Há loucura em seu método. Londres: Austin & Macauley. ISBN 978-1-905609-07-9.
- Goodwin FK, Jamison KR (2007). Doença maníaca-depressiva: transtornos bipolares e depressão recorrente (2a. ed.). Oxford University Press. ISBN 978-0-19-513579-4. OCLC 709267. Retrieved 2 de Abril, 2016.
- Jamison KR (1995). Uma Mente Inquieta: Um Memoir de Humos e Loucura. New York: Knopf. ISBN 978-0-330-34651-1.
- Leahy RL, Johnson SL (2003). Psicologia Tratamento da Distúrbio Bipolar. Nova Iorque: The Guilford Press. ISBN 978-1-57230-924-1. OCLC 52714775.
- Liddell HG, Scott R (1980). A Greek-English Lexicon (Abridged ed.). Oxford University Press. ISBN 978-0-19-910207-5.
- Millon T (1996). Distúrbios de Personalidade: DSM-IV-TM e Além. Nova Iorque: John Wiley e Sons. ISBN 978-0-471-01186-6.
- Robinson DJ (2003). Psiquiatria Reel: Portrais de Filme de Condições Psiquiátricas. Port Huron, Michigan: Rapid Psychler Imprensa. ISBN 978-1-894328-07-4.
- Sadock BJ, Kaplan HI, Sadock VA (2007). Síntese de Psiquiatria de Kaplan & Sadock: Ciências Comportamentais / Psiquiatria Clínica (Tenth ed.). ISBN 978-0-7817-7327-0. Retrieved 2 de Abril, 2016.
Contenido relacionado
Louis Pasteur
Quimotripsina
Teste de Ames