Cardiologia
Cardiologia (do grego antigo καρδίᾱ (kardiā) 'coração' e -λογία (-logia) 'estudo') é o estudo do coração. A cardiologia é um ramo da medicina que trata das doenças do coração e do sistema cardiovascular. O campo inclui diagnóstico médico e tratamento de defeitos cardíacos congênitos, doença arterial coronariana, insuficiência cardíaca, doença cardíaca valvular e eletrofisiologia. Os médicos que se especializam nesta área da medicina são chamados de cardiologistas, uma especialidade da medicina interna. Os cardiologistas pediátricos são pediatras especializados em cardiologia. Os médicos especializados em cirurgia cardíaca são chamados de cirurgiões cardiotorácicos ou cirurgiões cardíacos, uma especialidade da cirurgia geral.
Especializações
Todos os cardiologistas no ramo da medicina estudam os distúrbios do coração, mas o estudo de distúrbios cardíacos em adultos e crianças requer caminhos de treinamento diferentes. Portanto, um cardiologista adulto (muitas vezes chamado simplesmente de "cardiologista") é inadequadamente treinado para cuidar de crianças, e os cardiologistas pediátricos não são treinados para tratar doenças cardíacas em adultos. Os aspectos cirúrgicos não fazem parte da cardiologia e são do domínio da cirurgia cardiotorácica. Por exemplo, cirurgia de revascularização do miocárdio (CABG), circulação extracorpórea e substituição de válvula são procedimentos cirúrgicos realizados por cirurgiões, não cardiologistas. No entanto, alguns procedimentos minimamente invasivos, como cateterismo cardíaco e implante de marcapasso, são realizados por cardiologistas que possuem treinamento adicional em intervenções não cirúrgicas (cardiologia intervencionista e eletrofisiologia, respectivamente).
Cardiologia adulta
A cardiologia é uma especialidade da medicina interna. Para ser um cardiologista nos Estados Unidos, uma residência de três anos em medicina interna é seguida por uma bolsa de estudos de três anos em cardiologia. É possível se especializar ainda mais em uma subespecialidade. As subespecialidades reconhecidas nos EUA pelo Conselho de Credenciamento para Educação Médica de Pós-Graduação são eletrofisiologia cardíaca, ecocardiografia, cardiologia intervencionista e cardiologia nuclear. As subespecialidades reconhecidas nos EUA pelo American Osteopathic Association Bureau of Osteopathic Specialists incluem eletrofisiologia cardíaca clínica e cardiologia intervencionista. Na Índia, uma residência de três anos em Medicina Geral ou Pediatria após M.B.B.S. e então três anos de residência em cardiologia são necessários para ser um D.M./Diplomado do National Board (DNB) em Cardiologia.
Por Doximity, os cardiologistas adultos ganham uma média de US$ 436.849 por ano nos EUA.
Eletrofisiologia cardíaca
A eletrofisiologia cardíaca é a ciência que elucida, diagnostica e trata as atividades elétricas do coração. O termo é geralmente usado para descrever estudos de tais fenômenos por cateter invasivo (intracardíaco) registrando a atividade espontânea, bem como as respostas cardíacas à estimulação elétrica programada (PES). Esses estudos são realizados para avaliar arritmias complexas, elucidar sintomas, avaliar eletrocardiogramas anormais, avaliar o risco de desenvolver arritmias no futuro e planejar o tratamento. Esses procedimentos incluem cada vez mais métodos terapêuticos (geralmente ablação por radiofrequência ou crioablação), além de procedimentos diagnósticos e prognósticos. Outras modalidades terapêuticas empregadas neste campo incluem terapia com drogas antiarrítmicas e implantação de marca-passos e cardioversores-desfibriladores implantáveis automáticos (AICD).
O estudo de eletrofisiologia cardíaca normalmente mede a resposta do miocárdio lesado ou cardiomiopático ao PES em regimes farmacológicos específicos, a fim de avaliar a probabilidade de que o regime previna com sucesso taquicardia ventricular sustentada (TV) potencialmente fatal ou fibrilação ventricular (FV) em o futuro. Às vezes, uma série de testes de drogas de estudo eletrofisiológico deve ser realizada para permitir que o cardiologista selecione o regime de tratamento de longo prazo que melhor previne ou retarda o desenvolvimento de TV ou FV após PES. Esses estudos também podem ser conduzidos na presença de um marca-passo cardíaco recém-implantado ou recém-substituído ou AICD.
Eletrofisiologia cardíaca clínica
A eletrofisiologia cardíaca clínica é um ramo da especialidade médica da cardiologia e se preocupa com o estudo e tratamento de distúrbios do ritmo do coração. Cardiologistas com experiência nesta área são geralmente referidos como eletrofisiologistas. Os eletrofisiologistas são treinados no mecanismo, função e desempenho das atividades elétricas do coração. Os eletrofisiologistas trabalham em estreita colaboração com outros cardiologistas e cirurgiões cardíacos para auxiliar ou orientar a terapia para distúrbios do ritmo cardíaco (arritmias). Eles são treinados para realizar procedimentos intervencionistas e cirúrgicos para tratar arritmia cardíaca.
O treinamento necessário para se tornar um eletrofisiologista é longo e requer 8 anos após a faculdade de medicina (nos EUA). Três anos de residência em medicina interna, três anos de bolsa de estudos em cardiologia e dois anos de eletrofisiologia cardíaca clínica.
Cardiogeriatria
A cardiogeriatria, ou cardiologia geriátrica, é o ramo da cardiologia e da medicina geriátrica que trata das doenças cardiovasculares dos idosos.
Distúrbios cardíacos, como doença coronariana, incluindo infarto do miocárdio, insuficiência cardíaca, cardiomiopatia e arritmias, como fibrilação atrial, são comuns e são uma das principais causas de mortalidade em idosos. Distúrbios vasculares, como aterosclerose e doença arterial periférica, causam morbidade e mortalidade significativas em pessoas idosas.
Imagiologia
A imagem cardíaca inclui ecocardiografia (eco), ressonância magnética cardíaca (RMC) e tomografia computadorizada do coração. Aqueles que se especializam em imagens cardíacas podem passar por mais treinamento em todos os modos de imagem ou se concentrar em uma única modalidade de imagem.
Ecocardiografia (ou "eco") usa ultrassom padrão bidimensional, tridimensional e Doppler para criar imagens do coração. Aqueles que se especializam em eco podem gastar uma quantidade significativa de seu tempo clínico lendo ecos e realizando eco transesofágico, em particular usando o último durante procedimentos como a inserção de um dispositivo de oclusão do apêndice atrial esquerdo.
A ressonância magnética cardíaca utiliza protocolos especiais para obter imagens da estrutura e função do coração com sequências específicas para certas doenças, como hemocromatose e amiloidose.
A TC cardíaca utiliza protocolos especiais para obter imagens da estrutura e função do coração, com ênfase particular nas artérias coronárias.
Cardiologia intervencionista
A cardiologia intervencionista é um ramo da cardiologia que lida especificamente com o tratamento por cateter de doenças cardíacas estruturais. Um grande número de procedimentos pode ser realizado no coração por cateterismo, incluindo angiografia, angioplastia, aterectomia e implantação de stent. Todos esses procedimentos envolvem a inserção de uma bainha na artéria femoral ou na artéria radial (mas, na prática, qualquer grande artéria ou veia periférica) e a canulação do coração sob visualização de raio-X (mais comumente fluoroscopia). Essa canulação permite o acesso indireto ao coração, contornando o trauma causado pela abertura cirúrgica do tórax.
As principais vantagens de usar a abordagem de cardiologia ou radiologia intervencionista são evitar as cicatrizes e a dor e a longa recuperação pós-operatória. Além disso, o procedimento de cardiologia intervencionista de angioplastia primária é agora o padrão-ouro de tratamento para um infarto agudo do miocárdio. Esse procedimento também pode ser feito proativamente, quando áreas do sistema vascular ficam ocluídas pela aterosclerose. O cardiologista passará essa bainha pelo sistema vascular para acessar o coração. Essa bainha tem um balão e um minúsculo tubo de malha de arame enrolado em torno dele e, se o cardiologista encontrar um bloqueio ou estenose, poderá inflar o balão no local da oclusão no sistema vascular para achatar ou comprimir a placa contra a parede vascular. Uma vez concluído, um stent é colocado como um tipo de andaime para manter a vasculatura aberta permanentemente.
Cardiomiopatia/insuficiência cardíaca
A especialização da cardiologia geral apenas para a das cardiomiopatias leva à especialização também no transplante cardíaco e na hipertensão pulmonar. A cardiomiopatia é uma doença cardíaca do músculo cardíaco, onde o músculo cardíaco fica inflamado e espesso.
Cardiooncologia
Uma especialização recente da cardiologia é a cardio-oncologia. Esta área é especializada no tratamento cardíaco de pessoas com câncer e, em particular, com planos de quimioterapia ou com complicações cardíacas decorrentes da quimioterapia.
Cardiologia preventiva e reabilitação cardíaca
Nos últimos tempos, o foco está mudando gradualmente para a cardiologia preventiva devido ao aumento da carga de doenças cardiovasculares em idade precoce. Segundo a OMS, 37% de todas as mortes prematuras são devidas a doenças cardiovasculares e, dessas, 82% ocorrem em países de baixa e média renda. A cardiologia clínica é a subespecialidade da cardiologia que cuida da cardiologia preventiva e da reabilitação cardíaca. A cardiologia preventiva também lida com o exame preventivo de rotina por meio de testes não invasivos, especificamente eletrocardiografia, fasegrafia, testes de esforço, perfil lipídico e exame físico geral para detectar quaisquer doenças cardiovasculares em idade precoce, enquanto a reabilitação cardíaca é o próximo ramo da cardiologia que ajuda uma pessoa a recuperar sua força geral e viver uma vida normal após um evento cardiovascular. Uma subespecialidade da cardiologia preventiva é a cardiologia esportiva. Como a doença cardíaca é a principal causa de morte no mundo, incluindo os Estados Unidos (cdc.gov), campanhas nacionais de saúde e pesquisas de controle randomizado foram desenvolvidas para melhorar a saúde do coração.
Cardiologia pediátrica
Helen B. Taussig é conhecida como a fundadora da cardiologia pediátrica. Ela ficou famosa por seu trabalho com o defeito cardíaco congênito Tetralogy, no qual sangue oxigenado e desoxigenado entra no sistema circulatório resultante de um defeito do septo ventricular (CIV) logo abaixo da aorta. Essa condição faz com que os recém-nascidos tenham uma tonalidade azulada, cianose, e tenham uma deficiência de oxigênio nos tecidos, hipoxemia. Ela trabalhou com Alfred Blalock e Vivien Thomas no Hospital Johns Hopkins, onde eles fizeram experimentos com cães para ver como tentariam curar cirurgicamente esses "bebês azuis". Eles finalmente descobriram como fazer exatamente isso pela anastomose da artéria sistêmica com a artéria pulmonar e chamaram isso de Blalock-Taussig Shunt.
Tetralogia de Fallot, atresia pulmonar, dupla via de saída do ventrículo direito, transposição das grandes artérias, truncus arteriosus persistente e anomalia de Ebstein são várias cardiopatias cianóticas congênitas, nas quais o sangue do recém-nascido não é oxigenado de forma eficiente, devido ao defeito cardíaco.
Doença cardíaca congênita do adulto
À medida que mais crianças com doenças cardíacas congênitas sobrevivem até a idade adulta, um híbrido de adulto & cardiologia pediátrica surgiu chamada doença cardíaca congênita do adulto (ACHD). Este campo pode ser inserido como cardiologia adulta ou pediátrica. A ACHD é especializada em doenças congênitas no contexto de doenças do adulto (por exemplo, doença arterial coronariana, DPOC, diabetes) que são, de outra forma, atípicas para cardiologia adulta ou pediátrica.
O coração
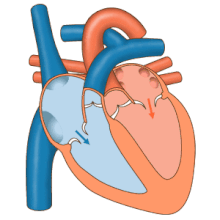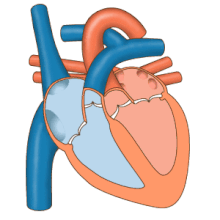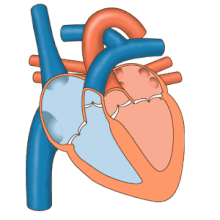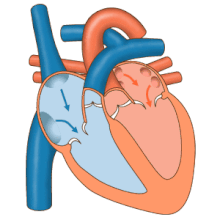
Como o foco central da cardiologia, o coração tem inúmeras características anatômicas (por exemplo, átrios, ventrículos, válvulas cardíacas) e inúmeras características fisiológicas (por exemplo, sístole, sons cardíacos, pós-carga) que foram documentadas enciclopedicamente por muitos séculos.
Os distúrbios do coração levam a doenças cardíacas e cardiovasculares e podem levar a um número significativo de mortes: as doenças cardiovasculares são a principal causa de morte nos EUA e causaram 24,95% do total de mortes em 2008.
A principal responsabilidade do coração é bombear o sangue para todo o corpo. Ele bombeia o sangue do corpo – chamado de circulação sistêmica – através dos pulmões – chamado de circulação pulmonar – e depois de volta para o corpo. Isso significa que o coração está conectado e afeta todo o corpo. Simplificado, o coração é um circuito da circulação. Embora se saiba muito sobre o coração saudável, a maior parte do estudo em cardiologia é sobre distúrbios do coração e restauração e, sempre que possível, da função.
O coração é um músculo que espreme o sangue e funciona como uma bomba. Os sistemas do coração podem ser classificados como elétricos ou mecânicos, e ambos os sistemas são suscetíveis a falhas ou disfunções.
O sistema elétrico do coração é centrado na contração periódica (aperto) das células musculares causada pelo marcapasso cardíaco localizado no nódulo sinoatrial. O estudo dos aspectos elétricos é um subcampo da eletrofisiologia chamado eletrofisiologia cardíaca e é sintetizado pelo eletrocardiograma (ECG/ECG). Os potenciais de ação gerados no marca-passo se propagam por todo o coração em um padrão específico. O sistema que carrega esse potencial é chamado de sistema de condução elétrica. A disfunção do sistema elétrico se manifesta de várias maneiras e pode incluir síndrome de Wolff-Parkinson-White, fibrilação ventricular e bloqueio cardíaco.
O sistema mecânico do coração está centrado no movimento fluídico do sangue e na funcionalidade do coração como uma bomba. A parte mecânica é, em última análise, o objetivo do coração e muitos dos distúrbios do coração prejudicam a capacidade de mover o sangue. A insuficiência cardíaca é uma condição na qual as propriedades mecânicas do coração falharam ou estão falhando, o que significa que o sangue está circulando insuficiente. A incapacidade de mover uma quantidade suficiente de sangue pelo corpo pode causar danos ou falha de outros órgãos e pode resultar em morte, se for grave.
Circulação coronária
A circulação coronária é a circulação do sangue nos vasos sanguíneos do músculo cardíaco (o miocárdio). Os vasos que fornecem sangue rico em oxigênio ao miocárdio são conhecidos como artérias coronárias. Os vasos que removem o sangue desoxigenado do músculo cardíaco são conhecidos como veias cardíacas. Estas incluem a grande veia cardíaca, a veia cardíaca média, a pequena veia cardíaca e as veias cardíacas anteriores.
Como as artérias coronárias esquerda e direita correm na superfície do coração, elas podem ser chamadas de artérias coronárias epicárdicas. Essas artérias, quando saudáveis, são capazes de autorregulação para manter o fluxo sanguíneo coronariano em níveis adequados às necessidades do músculo cardíaco. Esses vasos relativamente estreitos são comumente afetados pela aterosclerose e podem ficar bloqueados, causando angina ou infarto do miocárdio (também conhecido como ataque cardíaco). As artérias coronárias que correm profundamente dentro do miocárdio são referidas como subendocárdicas.
As artérias coronárias são classificadas como "circulação final", pois representam a única fonte de suprimento sanguíneo para o miocárdio; há muito pouco suprimento de sangue redundante, e é por isso que o bloqueio desses vasos pode ser tão crítico.
Exame cardíaco
O exame cardíaco (também chamado de "exame precordial") é realizado como parte de um exame físico ou quando um paciente apresenta dor no peito sugestiva de uma patologia cardiovascular. Normalmente seria modificado dependendo da indicação e integrado a outros exames, especialmente o exame respiratório.
Como todos os exames médicos, o exame cardíaco segue a estrutura padrão de inspeção, palpação e ausculta.
Distúrbios cardíacos
A cardiologia preocupa-se com a funcionalidade normal do coração e com o desvio de um coração saudável. Muitos distúrbios envolvem o próprio coração, mas alguns estão fora do coração e no sistema vascular. Coletivamente, os dois são chamados conjuntamente de sistema cardiovascular, e as doenças de uma parte tendem a afetar a outra.
Doença arterial coronariana
A doença arterial coronariana, também conhecida como "doença cardíaca isquêmica", é um grupo de doenças que inclui: angina estável, angina instável, infarto do miocárdio e é uma das causas de morte súbita cardíaca. Está dentro do grupo de doenças cardiovasculares das quais é o tipo mais comum. Um sintoma comum é dor no peito ou desconforto que pode se espalhar para o ombro, braço, costas, pescoço ou mandíbula. Ocasionalmente, pode parecer azia. Geralmente, os sintomas ocorrem com exercícios ou estresse emocional, duram menos de alguns minutos e melhoram com o repouso. Também pode ocorrer falta de ar e, às vezes, nenhum sintoma está presente. O primeiro sinal é ocasionalmente um ataque cardíaco. Outras complicações incluem insuficiência cardíaca ou batimentos cardíacos irregulares.
Os fatores de risco incluem: pressão alta, tabagismo, diabetes, falta de exercício, obesidade, colesterol alto, má alimentação e excesso de álcool, entre outros. Outros riscos incluem depressão. O mecanismo subjacente envolve a aterosclerose das artérias do coração. Vários testes podem ajudar no diagnóstico, incluindo: eletrocardiograma, teste de esforço cardíaco, angiotomografia computadorizada de coronárias e angiografia coronária, entre outros.
A prevenção é através de uma dieta saudável, exercício regular, manutenção de um peso saudável e não fumar. Às vezes, medicamentos para diabetes, colesterol alto ou pressão alta também são usados. Há evidências limitadas para a triagem de pessoas com baixo risco e sem sintomas. O tratamento envolve as mesmas medidas que a prevenção. Medicamentos adicionais, como antiplaquetários, incluindo aspirina, betabloqueadores ou nitroglicerina, podem ser recomendados. Procedimentos como intervenção coronária percutânea (ICP) ou cirurgia de revascularização miocárdica (CABG) podem ser usados em doenças graves. Naqueles com DAC estável, não está claro se PCI ou CABG, além de outros tratamentos, melhoram a expectativa de vida ou diminuem o risco de ataque cardíaco.
Em 2013, a DAC foi a causa mais comum de morte em todo o mundo, resultando em 8,14 milhões de mortes (16,8%) acima dos 5,74 milhões de mortes (12%) em 1990. O risco de morte por DAC para uma determinada idade diminuiu entre 1980 e 2010, especialmente nos países desenvolvidos. O número de casos de DAC para uma determinada idade também diminuiu entre 1990 e 2010. Nos EUA, em 2010, cerca de 20% das pessoas com mais de 65 anos tinham DAC, enquanto estava presente em 7% das pessoas de 45 a 64 e 1,3% das aqueles de 18 a 45 anos. As taxas são maiores entre os homens do que entre as mulheres de uma determinada idade.
Cardiomiopatia
Insuficiência cardíaca ou formalmente cardiomiopatia, é a função prejudicada do coração e existem inúmeras causas e formas de insuficiência cardíaca.
Arritmia cardíaca
A arritmia cardíaca, também conhecida como "disritmia cardíaca" ou "batimento cardíaco irregular", é um grupo de condições em que o batimento cardíaco é muito rápido, muito lento ou irregular em seu ritmo. Uma frequência cardíaca muito rápida – acima de 100 batimentos por minuto em adultos – é chamada de taquicardia. Uma frequência cardíaca muito lenta – abaixo de 60 batimentos por minuto – é chamada de bradicardia. Muitos tipos de arritmia não apresentam sintomas. Quando os sintomas estão presentes, eles podem incluir palpitações ou sensação de pausa entre os batimentos cardíacos. Sintomas mais graves podem incluir tontura, desmaio, falta de ar ou dor no peito. Embora a maioria dos tipos de arritmia não seja grave, alguns predispõem uma pessoa a complicações, como derrame ou insuficiência cardíaca. Outros podem resultar em parada cardíaca.
Existem quatro tipos principais de arritmia: batimentos extras, taquicardias supraventriculares, arritmias ventriculares e bradiarritmias. Os batimentos extras incluem contrações atriais prematuras, contrações ventriculares prematuras e contrações juncionais prematuras. As taquicardias supraventriculares incluem fibrilação atrial, flutter atrial e taquicardia supraventricular paroxística. As arritmias ventriculares incluem fibrilação ventricular e taquicardia ventricular. As arritmias são causadas por problemas no sistema de condução elétrica do coração. Arritmias podem ocorrer em crianças; no entanto, o intervalo normal para a frequência cardíaca é diferente e depende da idade. Vários testes podem ajudar a diagnosticar a arritmia, incluindo um eletrocardiograma e um monitor Holter.
A maioria das arritmias pode ser tratada com eficácia. Os tratamentos podem incluir medicamentos, procedimentos médicos, como um marca-passo, e cirurgia. Os medicamentos para batimentos cardíacos acelerados podem incluir betabloqueadores ou agentes que tentam restaurar o ritmo cardíaco normal, como a procainamida. Este último grupo pode ter efeitos colaterais mais significativos, especialmente se for tomado por um longo período de tempo. Marcapassos são frequentemente usados para batimentos cardíacos lentos. Aqueles com batimentos cardíacos irregulares são frequentemente tratados com anticoagulantes para reduzir o risco de complicações. Aqueles que apresentam sintomas graves de arritmia podem receber tratamento urgente com um choque elétrico na forma de cardioversão ou desfibrilação.
A arritmia afeta milhões de pessoas. Na Europa e na América do Norte, a partir de 2014, a fibrilação atrial afeta cerca de 2% a 3% da população. A fibrilação atrial e o flutter atrial resultaram em 112.000 mortes em 2013, contra 29.000 em 1990. A morte súbita cardíaca é a causa de cerca de metade das mortes por doenças cardiovasculares ou cerca de 15% de todas as mortes no mundo. Cerca de 80% das mortes súbitas cardíacas são decorrentes de arritmias ventriculares. As arritmias podem ocorrer em qualquer idade, mas são mais comuns entre os idosos.
Parada cardíaca
A parada cardíaca é uma parada repentina no fluxo sanguíneo efetivo devido à falha do coração em se contrair efetivamente. Os sintomas incluem perda de consciência e respiração anormal ou ausente. Algumas pessoas podem sentir dor no peito, falta de ar ou náusea antes que isso ocorra. Se não for tratado em minutos, geralmente ocorre a morte.
A causa mais comum de parada cardíaca é a doença arterial coronariana. Causas menos comuns incluem grande perda de sangue, falta de oxigênio, potássio muito baixo, insuficiência cardíaca e exercício físico intenso. Vários distúrbios hereditários também podem aumentar o risco, incluindo a síndrome do QT longo. O ritmo cardíaco inicial é mais frequentemente fibrilação ventricular. O diagnóstico é confirmado pela ausência de pulso. Embora uma parada cardíaca possa ser causada por ataque cardíaco ou insuficiência cardíaca, não são a mesma coisa.
A prevenção inclui não fumar, praticar atividade física e manter um peso saudável. O tratamento para parada cardíaca é ressuscitação cardiopulmonar (RCP) imediata e, se houver ritmo passível de choque, desfibrilação. Entre aqueles que sobrevivem, o gerenciamento de temperatura direcionado pode melhorar os resultados. Um desfibrilador cardíaco implantável pode ser colocado para reduzir a chance de morte por recorrência.
Nos Estados Unidos, a parada cardíaca fora do hospital ocorre em cerca de 13 por 10.000 pessoas por ano (326.000 casos). No hospital, a parada cardíaca ocorre em mais 209.000 A parada cardíaca torna-se mais comum com a idade. Afeta os homens com mais frequência do que as mulheres. A porcentagem de pessoas que sobrevivem com o tratamento é de cerca de 8%. Muitos que sobrevivem têm deficiência significativa. Muitos programas de televisão dos EUA, no entanto, retrataram taxas de sobrevivência irrealisticamente altas de 67%.
Hipertensão
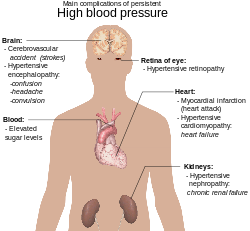
Hipertensão, também conhecida como "pressão alta", é uma condição médica de longo prazo na qual a pressão sanguínea nas artérias é persistentemente elevada. A pressão alta geralmente não causa sintomas. A pressão arterial elevada a longo prazo, no entanto, é um importante fator de risco para doença arterial coronariana, acidente vascular cerebral, insuficiência cardíaca, doença vascular periférica, perda de visão e doença renal crônica.
Fatores de estilo de vida podem aumentar o risco de hipertensão. Estes incluem excesso de sal na dieta, excesso de peso corporal, tabagismo e consumo de álcool. A hipertensão também pode ser causada por outras doenças ou ocorrer como efeito colateral de medicamentos.
A pressão arterial é expressa por duas medições, as pressões sistólica e diastólica, que são as pressões máxima e mínima, respectivamente. A pressão arterial normal quando em repouso está dentro da faixa de 100-140 milímetros de mercúrio (mmHg) sistólica e 60-90 mmHg diastólica. A pressão arterial elevada está presente se a pressão arterial em repouso for persistentemente igual ou superior a 140/90 mmHg para a maioria dos adultos. Números diferentes se aplicam a crianças. Ao diagnosticar pressão alta, o monitoramento ambulatorial da pressão arterial durante um período de 24 horas parece ser mais preciso do que o monitoramento "no consultório" medição da pressão arterial em um consultório médico ou outro local de triagem de pressão arterial.
Mudanças no estilo de vida e medicamentos podem reduzir a pressão arterial e diminuir o risco de complicações de saúde. As mudanças no estilo de vida incluem perda de peso, diminuição da ingestão de sal, exercícios físicos e uma dieta saudável. Se as mudanças no estilo de vida forem insuficientes, medicamentos para pressão arterial podem ser usados. Um regime de até três medicamentos controla efetivamente a pressão arterial em 90% das pessoas. O tratamento da hipertensão arterial moderada a grave (definida como >160/100 mmHg) com medicação está associado a uma expectativa de vida melhorada e morbidade reduzida. O efeito do tratamento para pressão arterial entre 140/90 mmHg e 160/100 mmHg é menos claro, com alguns estudos encontrando benefícios, enquanto outros não. A hipertensão arterial afeta entre 16% e 37% da população globalmente. Em 2010, acreditava-se que a hipertensão foi um fator em 18% (9,4 milhões) de mortes.
Hipertensão essencial x secundária
A hipertensão essencial é a forma de hipertensão que, por definição, não tem causa identificável. É o tipo mais comum de hipertensão, afetando 95% dos hipertensos, tende a ser familiar e provavelmente é consequência de uma interação entre fatores ambientais e genéticos. A prevalência de hipertensão essencial aumenta com a idade, e indivíduos com pressão arterial relativamente alta em idades mais jovens correm maior risco de desenvolvimento subsequente de hipertensão. A hipertensão pode aumentar o risco de eventos cerebrais, cardíacos e renais.
A hipertensão secundária é um tipo de hipertensão causada por uma causa secundária subjacente identificável. É muito menos comum que a hipertensão essencial, afetando apenas 5% dos pacientes hipertensos. Tem muitas causas diferentes, incluindo doenças endócrinas, doenças renais e tumores. Também pode ser um efeito colateral de muitos medicamentos.
Complicações da hipertensão
As complicações da hipertensão são resultados clínicos resultantes da elevação persistente da pressão arterial. A hipertensão é um fator de risco para todas as manifestações clínicas da aterosclerose, pois é um fator de risco para a própria aterosclerose. É um fator predisponente independente para insuficiência cardíaca, doença arterial coronariana, acidente vascular cerebral, doença renal e doença arterial periférica. É o fator de risco mais importante para morbimortalidade cardiovascular nos países industrializados.
Defeitos cardíacos congênitos
Um defeito cardíaco congênito, também conhecido como "anomalia cardíaca congênita" ou "doença cardíaca congênita", é um problema na estrutura do coração que está presente no nascimento. Os sinais e sintomas dependem do tipo específico de problema. Os sintomas podem variar de nenhum a risco de vida. Quando presentes, podem incluir respiração rápida, pele azulada, baixo ganho de peso e sensação de cansaço. Não causa dor no peito. A maioria dos problemas cardíacos congênitos não ocorre com outras doenças. As complicações que podem resultar de defeitos cardíacos incluem insuficiência cardíaca.
A causa de um defeito cardíaco congênito geralmente é desconhecida. Certos casos podem ser devidos a infecções durante a gravidez, como rubéola, uso de certos medicamentos ou drogas, como álcool ou tabaco, parentes próximos ou estado nutricional ruim ou obesidade da mãe. Ter um pai com um defeito cardíaco congênito também é um fator de risco. Várias condições genéticas estão associadas a defeitos cardíacos, incluindo síndrome de Down, síndrome de Turner e síndrome de Marfan. Os defeitos cardíacos congênitos são divididos em dois grupos principais: defeitos cardíacos cianóticos e defeitos cardíacos não cianóticos, dependendo se a criança tem potencial para ficar azulada. Os problemas podem envolver as paredes internas do coração, as válvulas cardíacas ou os grandes vasos sanguíneos que levam e saem do coração.
Os defeitos cardíacos congênitos são parcialmente evitáveis por meio da vacinação contra a rubéola, da adição de iodo ao sal e da adição de ácido fólico a certos produtos alimentícios. Alguns defeitos não precisam de tratamento. Outros podem ser efetivamente tratados com procedimentos baseados em cateter ou cirurgia cardíaca. Ocasionalmente, várias operações podem ser necessárias. Ocasionalmente, é necessário um transplante de coração. Com tratamento adequado, os resultados, mesmo com problemas complexos, são geralmente bons.
Os defeitos cardíacos são o defeito congênito mais comum. Em 2013, eles estavam presentes em 34,3 milhões de pessoas em todo o mundo. Eles afetam entre 4 e 75 por 1.000 nascidos vivos, dependendo de como são diagnosticados. Cerca de 6 a 19 por 1.000 causam um grau moderado a grave de problemas. Os defeitos cardíacos congênitos são a principal causa de mortes relacionadas a defeitos congênitos. Em 2013, eles resultaram em 323.000 mortes, abaixo das 366.000 mortes em 1990.
Tetralogia de Fallot
A tetralogia de Fallot é a doença cardíaca congênita mais comum, ocorrendo em 1 a 3 casos a cada 1.000 nascimentos. A causa desse defeito é um defeito do septo ventricular (CIV) e uma aorta dominante. Esses dois defeitos combinados fazem com que o sangue desoxigenado desvie dos pulmões e volte direto para o sistema circulatório. A derivação de Blalock-Taussig modificada é geralmente usada para corrigir a circulação. Este procedimento é feito colocando um enxerto entre a artéria subclávia e a artéria pulmonar ipsilateral para restaurar o fluxo sanguíneo correto.
Atresia pulmonar
A atresia pulmonar ocorre em 7 a 8 por 100.000 nascimentos e é caracterizada pela ramificação da aorta para fora do ventrículo direito. Isso faz com que o sangue desoxigenado desvie dos pulmões e entre no sistema circulatório. As cirurgias podem corrigir isso redirecionando a aorta e fixando a conexão do ventrículo direito e da artéria pulmonar.
Existem dois tipos de atresia pulmonar, classificados se o bebê também tem ou não um defeito do septo ventricular.
- Atresia pulmonar com um septo ventricular intacto: Este tipo de atresia pulmonar está associado ao septo completo e intacto entre os ventrículos.
- Atresia pulmonar com defeito septal ventricular: Este tipo de atresia pulmonar acontece quando um defeito septal ventricular permite que o sangue flua para dentro e para fora do ventrículo direito.
Dupla saída do ventrículo direito
Dupla saída do ventrículo direito (DORV) é quando ambas as grandes artérias, a artéria pulmonar e a aorta, estão conectadas ao ventrículo direito. Geralmente há um CIV em diferentes locais específicos, dependendo das variações do DORV, normalmente 50% são subaórticos e 30%. As cirurgias que podem ser feitas para corrigir esse defeito podem variar devido à diferente fisiologia e fluxo sanguíneo no coração defeituoso. Uma maneira de curá-lo é fechando o VSD e colocando condutos para reiniciar o fluxo sanguíneo entre o ventrículo esquerdo e a aorta e entre o ventrículo direito e a artéria pulmonar. Outra forma é o shunt sistêmico-pulmonar nos casos associados à estenose pulmonar. Além disso, uma septostomia atrial por balão pode ser feita para aliviar a hipoxemia causada por DORV com a anomalia de Taussig-Bing enquanto se aguarda a correção cirúrgica.
Transposição das grandes artérias
Existem dois tipos diferentes de transposição das grandes artérias, Dextro-transposição das grandes artérias e Levo-transposição das grandes artérias, dependendo de onde as câmaras e os vasos se conectam. A dextrotransposição ocorre em cerca de 1 em 4.000 recém-nascidos e ocorre quando o ventrículo direito bombeia o sangue para a aorta e o sangue desoxigenado entra na corrente sanguínea. O procedimento temporário é criar um defeito do septo atrial. Uma correção permanente é mais complicada e envolve o redirecionamento do retorno pulmonar para o átrio direito e o retorno sistêmico para o átrio esquerdo, conhecido como procedimento de Senning. O procedimento de Rastelli também pode ser feito redirecionando a saída do ventrículo esquerdo, dividindo o tronco pulmonar e colocando um conduto entre o ventrículo direito e o tronco pulmonar. A levotransposição ocorre em cerca de 1 em 13.000 recém-nascidos e é caracterizada pelo ventrículo esquerdo bombeando sangue para os pulmões e o ventrículo direito bombeando o sangue para a aorta. Isso pode não causar problemas no início, mas acabará por causar devido às diferentes pressões que cada ventrículo usa para bombear o sangue. Mudar o ventrículo esquerdo para ser o ventrículo sistêmico e o ventrículo direito para bombear sangue para a artéria pulmonar pode reparar a levo-transposição.
Truncus arteriosus persistente
Truncus arteriosus persistente é quando o truncus arteriosus não consegue se dividir na aorta e no tronco pulmonar. Isso ocorre em cerca de 1 em 11.000 nascidos vivos e permite que sangue oxigenado e desoxigenado entre no corpo. O reparo consiste no fechamento do VSD e no procedimento Rastelli.
Anomalia de Ebstein
A anomalia de Ebstein é caracterizada por um átrio direito significativamente aumentado e um coração em forma de caixa. Isso é muito raro e ocorre em menos de 1% dos casos de cardiopatia congênita. O reparo cirúrgico varia de acordo com a gravidade da doença.
A cardiologia pediátrica é uma subespecialidade da pediatria. Para se tornar um cardiologista pediátrico nos EUA, é preciso completar uma residência de três anos em pediatria, seguida de uma bolsa de estudos de três anos em cardiologia pediátrica. Por proximidade, os cardiologistas pediátricos ganham em média $ 303.917 nos EUA.
Testes de diagnóstico em cardiologia
Os testes de diagnóstico em cardiologia são os métodos de identificação de condições cardíacas associadas à função cardíaca patológica saudável versus não saudável. O ponto de partida é a obtenção de um histórico médico, seguido de ausculta. Em seguida, exames de sangue, procedimentos eletrofisiológicos e imagens cardíacas podem ser solicitados para análise posterior. Os procedimentos eletrofisiológicos incluem eletrocardiograma, monitoramento cardíaco, teste de esforço cardíaco e estudo eletrofisiológico.
Testes
A cardiologia é conhecida por ensaios clínicos randomizados que orientam o tratamento clínico de doenças cardíacas. Embora dezenas sejam publicadas todos os anos, existem ensaios de referência que mudam significativamente o tratamento. Os ensaios geralmente têm um acrônimo do nome do ensaio, e esse acrônimo é usado para fazer referência ao ensaio e seus resultados. Alguns desses julgamentos marcantes incluem:
- V-HeFT (1986) — uso de vasodilatadores (hidralazina & isosorbide dinitrato) em insuficiência cardíaca
- ISIS-2 (1988) — utilização de aspirina na infarto do miocárdio
- PROCESSO I (1991) — O uso de agentes antiarrítmicos após um ataque cardíaco aumenta a mortalidade
- SOLVD (1991) — utilização de inibidores da ECA em insuficiência cardíaca
- 4S (1994) — as estatinas reduzem o risco de doença cardíaca
- CURE (1991) — utilização da terapia antiplaquetária dupla no NSTEMI
- MIRACLE (2002) — uso da terapia de ressincronização cardíaca em insuficiência cardíaca
- SCD-HeFT (2005) — o uso de cardioverter-defibrilador implantável em insuficiência cardíaca
- RELY (2009), ROCKET-AF (2011), ARISTOTLE (2011) — uso de DOACs em fibrilação atrial em vez de warfarin
- ISCHEMIA (2020) — A terapia médica é tão boa quanto os stents coronários em doença cardíaca estável
Comunidade de cardiologia
Associações
- Faculdade Americana de Cardiologia
- Associação Americana do Coração
- Sociedade Europeia de Cardiologia
- Heart Rhythm Society
- Sociedade Cardiovascular Canadense
- Associação do Coração Indiano
- Fundação Nacional do Coração da Austrália
- Cardiologia Sociedade da Índia
Diários
- Acta Cardiologica
- Revista Americana de Cardiologia
- Anais da Anaestesia Cardíaca
- Pesquisa atual: Cardiologia
- Cardiologia em Revisão
- Circulação
- Pesquisa de Circulação
- Hipertensão clínica e experimental
- Cardiologia Clínica
- EP – Europace
- Jornal do Coração Europeu
- Coração
- Ritmo cardíaco
- Jornal Internacional de Cardiologia
- Jornal do Colégio Americano de Cardiologia
- Pacto e Eletrofisiologia Clínica
- Jornal do Coração Índio
Cardiologistas
- Robert Atkins (1930-2003), conhecido pela dieta Atkins
- Eugene Braunwald (nascido em 1929), editor do Doença do Coração de Braunwald e 1000+ publicações
- Wallace Brigden (1916–2008), cardiomiopatia identificada
- Manoj Durairaj (1971–), cardiologista de Pune, Índia, que recebeu Pro Ecclesia et Pontifice
- Willem Einthoven (1860-1927), um fisiologista que construiu o primeiro ECG prático e ganhou o Prêmio Nobel de Fisiologia ou Medicina de 1924 ("para a descoberta do mecanismo do eletrocardiograma")
- Werner Forssmann (1904-1979), que infamemente realizou a primeira cateterização humana em si mesmo que o levou a ser libertado do Hospital Berliner Charité, abandonando a cardiologia como especialidade e, em seguida, ganhando o Prêmio Nobel de Fisiologia ou Medicina de 1956 ("para suas descobertas sobre cateterização cardíaca e mudanças patológicas no sistema circulatório")
- Andreas Gruentzig (1939-1985), primeiro desenvolvido angioplastia de balão
- William Harvey (1578–1657), escreveu Exercitatio Anatomica de Motu Cordis et Sanguinis in Animalibus que descreveu pela primeira vez o sistema circulatório fechado e quem Forssmann descreveu como cardiologia fundadora em sua palestra Nobel
- Murray S. Hoffman (nascido em 1924) Como presidente da Associação do Coração do Colorado, ele iniciou um dos primeiros programas de corrida promovendo a saúde cardíaca
- Max Holzmann (1899–1994), cofundador da Sociedade Suíça de Cardiologia, presidente de 1952 a 1955
- Samuel A. Levine (1891–1966), reconheceu o sinal conhecido como o sinal de Levine, bem como a atual classificação da intensidade dos murmúrios cardíacos, conhecido como a escala Levine
- Henry Joseph Llewellyn "Barney" Marriott (1917–2007), interpretação ECG e Eletrocardiograma Prático
- Bernard Lown (nascido em 1921), desenvolvedor original do desfibrilador
- Woldemar Mobitz (1889-1951), descreveu e classificou os dois tipos de bloco atrioventricular de segundo grau muitas vezes chamado de "Mobitz Type I" e "Mobitz Type II"
- Jacqueline Noonan (nascido em 1928), descobridor da síndrome de Noonan que é a principal causa sindrômica da doença cardíaca congênita
- John Parkinson (1885–1976), conhecido por Wolff–Parkinson–Síndrome de White
- Helen B. Taussig (1898–1986), fundadora da cardiologia pediátrica e extensivamente trabalhou na síndrome do bebê azul
- Paul Dudley White (1886–1973), conhecido por Wolff–Parkinson–White
- Fredrick Arthur Willius (1888-1872), fundador do departamento de cardiologia da Clínica Mayo e pioneiro da eletrocardiografia
- Louis Wolff (1898–1972), conhecido pela síndrome de Wolff–Parkinson–White
- Karel Frederik Wenckebach (1864–1940), descreveu pela primeira vez o que agora é chamado de bloco atrioventricular tipo I em segundo grau em 1898
Contenido relacionado
Gastroenterologia
Colágeno
Hipótese de Duesberg
Combustão espontânea (desambiguação)
Febre do Vale do Rift